Spis treści:
- NAZWA PRODUKTU LECZNICZEGO
- SKŁAD JAKOŚCIOWY I ILOŚCIOWY
- POSTAĆ FARMACEUTYCZNA
- SZCZEGÓŁOWE DANE KLINICZNE
- WŁAŚCIWOŚCI FARMAKOLOGICZNE
- DANE FARMACEUTYCZNE
- PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
- NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
- DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
- DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Dawkowanie i sposób podawania
Przeciwwskazania
Nadwrażliwość na substancje czynne lub na którąkolwiek substancję pomocniczą, wymienioną w punkcie 6.1.
Występowanie lub ryzyko żylnej choroby zakrzepowo-zatorowej (ang. venous thromboembolism, VTE)
żylna choroba zakrzepowo-zatorowa - czynna (leczona przeciwzakrzepowymi produktami leczniczymi) lub przebyta żylna choroba zakrzepowo-zatorowa, np. zakrzepica żył głębokich (ang. deep venous thrombosis, DVT), zatorowość płucna (ang. pulmonary embolism, PE);
znana dziedziczna lub nabyta predyspozycja do występowania żylnej choroby zakrzepowo- zatorowej, np. oporność na aktywne białko C (ang. activated protein C, APC) (w tym mutacja czynnik V Leiden), niedobór antytrombiny III, niedobór białka C, niedobór białka S;
rozległy zabieg operacyjny związany z długotrwałym unieruchomieniem (patrz punkt 4.4);
wysokie ryzyko żylnej choroby zakrzepowo-zatorowej wskutek występowania wielu czynników ryzyka (patrz punkt 4.4).
Występowanie lub ryzyko tętniczych zaburzeń zakrzepowo-zatorowych (ang. arterial thromboembolism, ATE)
tętnicze zaburzenia zakrzepowo-zatorowe - czynne (np. zawał mięśnia sercowego) lub objawy prodromalne (np. dławica piersiowa);
choroby naczyń mózgowych – czynny udar, przebyty udar lub objawy prodromalne w wywiadzie (np. przemijający napad niedokrwienny, ang. transient ischaemic attack, TIA);
stwierdzona dziedziczna lub nabyta skłonność do występowania tętniczych zaburzeń zakrzepowo-zatorowych, np. hiperhomocysteinemia i obecność przeciwciał antyfosfolipidowych (przeciwciała antykardiolipinowe, antykoagulant toczniowy);
migrena z ogniskowymi objawami neurologicznymi w wywiadzie;
wysokie ryzyko zaburzeń zakrzepowo-zatorowych tętnic, z powodu występowania wielu czynników ryzyka (patrz punkt 4.4) lub występowania jednego z poważnych czynników ryzyka, takich jak:
cukrzyca z powikłaniami naczyniowymi,
ciężkie nadciśnienie tętnicze,
ciężka dyslipoproteinemia.
Występowanie obecnie lub w przeszłości zapalenia trzustki, jeżeli związane jest z ciężką hipertriglicerydemią.
Występowanie obecnie lub w przeszłości ciężkich chorób wątroby, tak długo, jak utrzymują się nieprawidłowe wartości parametrów czynności wątroby.
Występowanie obecnie lub w przeszłości nowotworów wątroby (łagodnych lub złośliwych).
Obecność lub podejrzenie złośliwych nowotworów zależnych od hormonów płciowych (np. narządów rodnych lub piersi).
Rozrost endometrium.
Krwawienie z pochwy o niewyjaśnionej przyczynie.
Ciąża (lub jej podejrzenie).
Jednoczesne stosowanie produktów leczniczych zawierających ombitaswir z parytaprewirem i rytonawirem oraz dazabuwir lub produktów leczniczych zawierających glekaprewir
z pibrentaswirem (patrz punkt 4.4 i punkt 4.5).
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania Ostrzeżenia
Ryzyko żylnej choroby zakrzepowo-zatorowej
Stosowanie jakichkolwiek złożonych hormonalnych środków antykoncepcyjnych wiąże się ze zwiększonym ryzykiem żylnej choroby zakrzepowo-zatorowej w porównaniu do sytuacji, gdy terapia nie jest stosowana. Stosowanie produktów zawierających lewonorgestrel, norgestimat lub noretisteron jest związane z najmniejszym ryzykiem żylnej choroby zakrzepowo- zatorowej. Stosowanie innych produktów, takich jak produkt leczniczy Dessette forte może być związane z dwukrotnie większym ryzykiem. Decyzja o zastosowaniu produktu spoza grupy najmniejszego ryzyka żylnej choroby zakrzepowo-zatorowej powinna zostać podjęta wyłącznie po rozmowie z pacjentką, w celu zapewnienia, że rozumie ona ryzyko żylnej choroby zakrzepowo-zatorowej związane z produktem leczniczym Dessette forte, jak obecne czynniki ryzyka wpływają na to ryzyko, oraz że ryzyko żylnej choroby zakrzepowo- zatorowej jest największe w pierwszym roku stosowania. Istnieją również pewne dowody, świadczące, że ryzyko jest zwiększone, gdy złożone hormonalne środki antykoncepcyjne są przyjmowane ponownie po przerwie w stosowaniu wynoszącej 4 tygodnie lub więcej.
U około 2 na 10 000 kobiet, które nie stosują złożonych środków antykoncepcyjnych i nie są w ciąży, w okresie roku rozwinie się żylna choroba zakrzepowo-zatorowa. Jakkolwiek ryzyko to może być znacznie większe, w zależności od czynników ryzyka występujących u danej pacjentki (patrz poniżej).
Szacuje się1, że spośród 10 000 kobiet, które stosują złożone hormonalne środki antykoncepcyjne zawierające dezogestrel, u około 9 do 12 kobiet w okresie roku rozwinie się żylna choroba zakrzepowo-zatorowa, w porównaniu do około 62 kobiet stosujących złożone hormonalne środki antykoncepcyjne zawierające lewonorgestrel.
W obydwu sytuacjach, liczba przypadków żylnej choroby zakrzepowo-zatorowej przypadających na okres roku jest mniejsza niż oczekiwana liczba przypadków u kobiet w ciąży lub w okresie poporodowym.
Żylna choroba zakrzepowo-zatorowa może być śmiertelna w 1-2% przypadków.
1 Częstość została oszacowana na podstawie wszystkich dostępnych danych epidemiologicznych, z wykorzystaniem relatywnego ryzyka dla różnych produktów leczniczych w porównaniu do złożonych hormonalnych środków antykoncepcyjnych zawierających lewonorgestrel.
2 Punkt środkowy z zakresu od 5 do 7 na 10 000 kobiet w okresie roku, w oparciu o relatywne ryzyko wynoszące około 2,3 do 3,6 dla złożonych hormonalnych środków antykoncepcyjnych zawierających lewonorgestrel w porównaniu do sytuacji, gdy terapia nie jest stosowana.
Liczba przypadków żylnej choroby zakrzepowo-zatorowej przypadających na 10 000 kobiet w okresie roku
Liczba przypadków
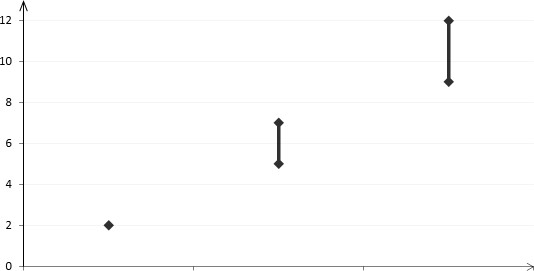
Pacjentki niestosujące złożonych hormonalnych
środków antykoncepcyjnych (2 przypadki)
Złożone hormonalne środki antykoncepcyjne zawierające lewonorgestrel
(5-7 przypadków)
Złożone hormonalne środki antykoncepcyjne zawierające dezogestrel
(9-12 przypadków)
U pacjentek, stosujących złożone hormonalne środki antykoncepcyjne, niezwykle rzadko zgłaszano przypadki zakrzepicy w innych naczyniach krwionośnych, np. wątrobowych, krezkowych, nerkowych lub w żyłach i tętnicach siatkówki.
Czynniki ryzyka żylnej choroby zakrzepowo-zatorowej
Ryzyko żylnych powikłań zakrzepowo-zatorowych u pacjentek stosujących złożone hormonalne środki antykoncepcyjne może znacząco wzrosnąć w przypadku występowania dodatkowych czynników ryzyka, szczególnie jeśli występuje kilka czynników ryzyka jednocześnie (patrz tabela).
Stosowanie produktu leczniczego Dessette forte jest przeciwwskazane, jeśli u pacjentki występuje jednocześnie kilka czynników ryzyka, zwiększających ryzyko zakrzepicy żylnej (patrz punkt 4.3). Jeśli u kobiety występuje więcej niż jeden czynnik ryzyka, możliwe jest, że zwiększenie ryzyka jest większe niż suma pojedynczych czynników – w tym przypadku należy ocenić całkowite ryzyko żylnej choroby zakrzepowo-zatorowej. Jeśli ocena stosunku korzyści do ryzyka jest negatywna, nie należy przepisywać złożonych hormonalnych środków antykoncepcyjnych (patrz punkt 4.3).
Tabela: Czynniki ryzyka żylnej choroby zakrzepowo-zatorowej
Czynnik ryzyka
Uwagi
Otyłość (wskaźnik masy ciała (BMI) powyżej 30 kg/m2)
Ryzyko istotnie zwiększa się ze wzrostem BMI. Jest to szczególnie istotne do oceny, jeśli
występują również inne czynniki ryzyka.
Długotrwałe unieruchomienie, rozległy zabieg operacyjny, jakikolwiek zabieg operacyjny w obrębie kończyn dolnych lub miednicy, zabieg neurochirurgiczny lub poważny uraz
W powyższych sytuacjach zaleca się przerwanie stosowania plastrów/systemu dopochwowego/tabletek na co najmniej 4 tygodnie przed planowanym zabiegiem chirurgicznym i nie wznawianie stosowania produktu przed upływem dwóch tygodni od
czasu powrotu do sprawności ruchowej. Należy stosować inną metodę antykoncepcji, aby
Uwaga: tymczasowe unieruchomienie, w tym podróż samolotem >4 godzin, może również stanowić czynnik ryzyka żylnej choroby
zakrzepowo-zatorowej, szczególnie u kobiet ze współistniejącymi innymi czynnikami ryzyka.
uniknąć niezamierzonego zajścia w ciążę.
Należy rozważyć leczenie przeciwzakrzepowe, jeśli stosowania produktu leczniczego Dessette forte nie przerwano odpowiednio wcześnie.
Dodatni wywiad rodzinny (występowanie żylnych zaburzeń zakrzepowo-zatorowych u rodzeństwa bądź rodziców, szczególnie w
stosunkowo młodym wieku, np. przed 50. rokiem życia).
Jeśli podejrzewa się predyspozycję genetyczną, przed podjęciem decyzji o stosowaniu złożonego hormonalnego środka
antykoncepcyjnego kobieta powinna zostać skierowana na konsultację u specjalisty.
Inne schorzenia związane z żylną chorobą zakrzepowo-zatorową
Nowotwór, toczeń rumieniowaty układowy, zespół hemolityczno-mocznicowy, przewlekłe zapalne choroby jelit (np. choroba Crohna lub wrzodziejące zapalenie jelita grubego) oraz
niedokrwistość sierpowata.
Wiek
Szczególnie w wieku powyżej 35 lat
Nie osiągnięto konsensusu, co do możliwego wpływu żylaków oraz zakrzepowego zapalenia żył powierzchniowych na wystąpienie lub progresję żylnej choroby zakrzepowo-zatorowej.
Należy uwzględnić zwiększone ryzyko wystąpienia choroby zakrzepowo-zatorowej w ciąży oraz w szczególności w 6-tygodniowym okresie poporodowym („Wpływ na płodność, ciążę i laktację” patrz punkt 4.6).
Objawy żylnej choroby zakrzepowo-zatorowej (zakrzepicy żył głębokich oraz zatorowości płucnej) Należy poinformować pacjentkę, że w razie wystąpienia następujących objawów należy natychmiast zgłosić się do lekarza i powiedzieć personelowi medycznemu, że stosuje się złożone hormonalne środki antykoncepcyjne.
Objawy zakrzepicy żył głębokich (ang. deep vein thrombosis, DVT) mogą obejmować:
obrzęk nogi i/lub stopy lub obrzęk wzdłuż żyły w nodze;
ból lub tkliwość w nodze, które mogą być odczuwane wyłącznie w czasie stania lub chodzenia;
zwiększoną temperaturą w zmienionej chorobowo nodze; czerwoną lub przebarwioną skórę nogi.
Objawy zatorowości płucnej (ang. pulmonary embolism, PE) mogą obejmować:
nagły napad niewyjaśnionego spłycenia oddechu lub przyspieszenia oddechu;
nagły napad kaszlu, który może być połączony z krwiopluciem;
ostry ból w klatce piersiowej;
ciężkie zamroczenie lub zawroty głowy;
przyspieszone lub nieregularne bicie serca.
Niektóre z tych objawów (np. spłycenie oddechu, kaszel) są niespecyficzne i mogą być niepoprawnie zinterpretowane jako występujące częściej lub mniej poważne stany (np. zakażenia układu oddechowego).
Inne objawy zamknięcia naczyń mogą obejmować: nagły ból, obrzęk oraz lekko niebieskie przebarwienie kończyn.
Jeżeli zamknięcie naczynia wystąpi w oku, objawy mogą obejmować bezbolesne zaburzenia widzenia, które mogą przekształcić się w utratę widzenia. W niektórych przypadkach utrata widzenia może nastąpić niemal natychmiast.
Ryzyko tętniczych zaburzeń zakrzepowo-zatorowych
Badania epidemiologiczne wykazały związek pomiędzy stosowaniem hormonalnych środków antykoncepcyjnych a zwiększonym ryzykiem tętniczych zaburzeń zakrzepowo-zatorowych (zawału mięśnia sercowego) lub incydentów naczyniowo-mózgowych (np. przemijającego napadu niedokrwiennego, udaru). Przypadki tętniczych zaburzeń zakrzepowo-zatorowych mogą być śmiertelne.
Czynniki ryzyka tętniczych zaburzeń zakrzepowo-zatorowych
Ryzyko wystąpienia tętniczych powikłań zakrzepowo-zatorowych lub napadów naczyniowo- mózgowych u pacjentek stosujących złożone hormonalne środki antykoncepcyjne jest zwiększone u kobiet, u których występują czynniki ryzyka (patrz tabela). Stosowanie produktu leczniczego Dessette forte jest przeciwwskazane, jeżeli u pacjentki występuje jeden poważny lub jednocześnie kilka czynników ryzyka tętniczych zaburzeń zakrzepowo-zatorowych, które stawiają pacjentkę w grupie wysokiego ryzyka zakrzepicy tętniczej (patrz punkt 4.3). Jeśli u kobiety występuje więcej niż jeden czynnik ryzyka, możliwe jest, że zwiększenie ryzyka jest większe niż suma pojedynczych czynników – w tym przypadku należy ocenić całkowite ryzyko. Jeśli ocena stosunku korzyści do ryzyka jest negatywna, nie należy przepisywać złożonych hormonalnych środków antykoncepcyjnych (patrz punkt 4.3).
Tabela: Czynniki ryzyka tętniczych zaburzeń zakrzepowo-zatorowych
Czynnik ryzyka
Uwagi
Wiek
Szczególnie w wieku powyżej 35 lat
Palenie
Należy dokładnie pouczyć kobiety, aby nie paliły, jeśli zamierzają stosować złożone hormonalne środki antykoncepcyjne. Kobiety w wieku powyżej 35 lat, które nie zaprzestały palenia, należy dokładnie pouczyć, aby
stosowały inną metodę antykoncepcji.
Nadciśnienie tętnicze
Otyłość (wskaźnik masy ciała (BMI) powyżej 30 kg/m2)
Ryzyko istotnie wzrasta wraz ze wzrostem BMI. Jest to szczególnie ważne dla kobiet, u których
występują również inne czynniki ryzyka.
Dodatni wywiad rodzinny (występowanie tętniczych zaburzeń zakrzepowo-zatorowych u rodzeństwa bądź rodziców, szczególnie w stosunkowo młodym wieku, np. przed 50.
rokiem życia)
Jeśli podejrzewa się predyspozycję genetyczną, przed podjęciem decyzji o stosowaniu złożonego hormonalnego środka antykoncepcyjnego kobieta powinna zostać skierowana na
konsultację u specjalisty.
Migrena
Zwiększenie częstości występowania lub nasilenia migreny w trakcie stosowania złożonych hormonalnych środków antykoncepcyjnych (która może zapowiadać wystąpienie incydentu naczyniowo- mózgowego) może być powodem do
natychmiastowego przerwania stosowania.
Inne schorzenia związane ze zdarzeniami niepożądanymi w obrębie naczyń
Cukrzyca, hiperhomocysteinemia, wady zastawkowe serca, migotanie przedsionków, dyslipoproteinemia oraz toczeń rumieniowaty
układowy
Objawy tętniczych zaburzeń zakrzepowo-zatorowych
Należy poinformować pacjentkę, że w razie wystąpienia następujących objawów należy natychmiast zgłosić się do lekarza i powiedzieć personelowi medycznemu, że stosuje się złożone hormonalne środki antykoncepcyjne.
Objawy napadu naczyniowo-mózgowego mogą obejmować:
nagłe zdrętwienie lub osłabienie twarzy, rąk lub nóg, szczególnie po jednej stronie ciała;
nagłe trudności z chodzeniem, zawroty głowy, utratę równowagi lub koordynacji;
nagłe splątanie, trudności z mówieniem lub rozumieniem;
nagłe zaburzenia widzenia w jednym oku lub obydwu oczach;
nagłe, ciężkie lub długotrwałe bóle głowy bez przyczyny;
utratę przytomności lub omdlenie z drgawkami lub bez drgawek.
Przejściowe objawy sugerują, że zdarzenie jest przemijającym napadem niedokrwiennym (ang. transient ischaemic attack, TIA).
Objawy zawału serca (ang. myocardial infarction, MI) mogą być następujące:
ból, uczucie dyskomfortu, ociężałość, uczucie ściskania lub pełności w klatce piersiowej, ramieniu lub poniżej mostka;
uczucie dyskomfortu promieniujące do pleców, szczęki, gardła, ramienia, żołądka;
uczucie pełności, niestrawności lub zadławienia;
pocenie się, mdłości, wymioty lub zawroty głowy;
skrajne osłabienie, niepokój lub spłycenie oddechu;
przyspieszone lub nieregularne bicie serca.
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Przedawkowanie
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Właściwości farmakokinetyczne Dezogestrel
Przedkliniczne dane o bezpieczeństwie
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Niezgodności farmaceutyczne
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
Dessette forte, 30 mikrogramów + 150 mikrogramów, tabletki powlekane
Każda tabletka powlekana produktu Dessette forte zawiera 30 mikrogramów etynyloestradiolu i 150 mikrogramów dezogestrelu.
Substancja pomocnicza o znanym działaniu: 47,23 mg laktozy jednowodnej (patrz punkt 4.4). Pełny wykaz substancji pomocniczych, patrz punkt 6.1
Tabletki powlekane.
Białe, obustronnie wypukłe, okrągłe tabletki powlekane z wytłoczeniem.
Antykoncepcja.
Decyzja o przepisaniu produktu leczniczego Dessette forte powinna zostać podjęta na podstawie indywidualnej oceny czynników ryzyka u kobiety, zwłaszcza ryzyka żylnej choroby zakrzepowo- zatorowej oraz ryzyka żylnej choroby zakrzepowo-zatorowej związanego ze stosowaniem produktu leczniczego Dessette forte, w odniesieniu do innych złożonych hormonalnych środków antykoncepcyjnych (patrz punkty 4.3 oraz 4.4).
Sposób podawania Podanie doustne.
Dawkowanie
Tabletki należy przyjmować codziennie przez 21 dni. Przyjmowanie tabletek z następnego blistra należy rozpocząć po 7-dniowej przerwie w stosowaniu tabletek. W przerwie tej zwykle występuje krwawienie z odstawienia, zazwyczaj 2-3 dni po przyjęciu ostatniej tabletki. Krwawienie może trwać mimo rozpoczęcia przyjmowania tabletek z następnego blistra.
Dzieci i młodzież
Nie badano bezpieczeństwa stosowania ani skuteczności produktu leczniczego Dessette forte u dzieci i młodzieży w wieku poniżej 18 lat.
Sposób przyjmowania produktu Dessette forte
Tabletki należy przyjmować zgodnie z kolejnością podaną na blistrze, codziennie o tej samej porze dnia, popijając niewielką ilością płynu, jeśli konieczne.
Rozpoczęcie stosowania produktu Dessette forte
U pacjentki, która nie stosowała hormonalnej metody antykoncepcji w ostatnim miesiącu
Należy rozpocząć przyjmowanie tabletek w pierwszym dniu cyklu (tzn. pierwszym dniu miesiączki). Przyjmowanie tabletek można również rozpocząć między 2. a 5. dniem cyklu, jednak w tym przypadku należy zastosować dodatkowo mechaniczną metodę antykoncepcji przez pierwsze 7 dni przyjmowania tabletek w pierwszym cyklu.
Zmiana ze stosowania złożonego hormonalnego środka antykoncepcyjnego (złożony doustny środek antykoncepcyjny, system terapeutyczny dopochwowy lub system transdermalny)
Przyjmowanie produktu Dessette forte najlepiej rozpocząć następnego dnia po przyjęciu ostatniej tabletki z substancją czynną poprzedniego złożonego hormonalnego środka antykoncepcyjnego, nie później jednak niż w pierwszym dniu po zwykłej przerwie w stosowaniu tabletek lub po przyjęciu ostatniej tabletki placebo wcześniej przyjmowanego złożonego doustnego środka antykoncepcyjnego. W przypadku stosowania systemu terapeutycznego dopochwowego lub systemu transdermalnego, należy rozpocząć przyjmowanie produktu Dessette forte w dniu usunięcia systemów lub najpóźniej w dniu następnego ich zastosowania.
Jeśli kobieta stosowała wcześniejszą metodę konsekwentnie i zgodnie z zaleceniami oraz jeśli jest pewna, że nie jest w ciąży, to może w dowolnym dniu cyklu zaprzestać przyjmowania złożonego środka hormonalnego i przejść na inny środek.
Przerwa w przyjmowaniu hormonów w poprzedniej metodzie nigdy nie powinna trwać dłużej, niż jest to zalecane.
Zmiana ze środka antykoncepcyjnego zawierającego wyłącznie progestagen (minitabletka, iniekcje, implant) lub system terapeutyczny domaciczny uwalniający progestagen
Zmiana z minitabletki może nastąpić każdego dnia, z implantu lub systemu terapeutycznego domacicznego uwalniającego progestagen w dniu jego usunięcia, z iniekcji w dniu, w którym należałoby wykonać następne wstrzyknięcie. We wszystkich tych przypadkach należy stosować dodatkowo mechaniczną metodę antykoncepcji przez pierwsze 7 dni przyjmowania tabletek.
Po poronieniu w pierwszym trymestrze ciąży
Przyjmowanie produktu Dessette forte można rozpocząć natychmiast. W tym przypadku nie są potrzebne dodatkowe metody antykoncepcji.
Po porodzie lub poronieniu w drugim trymestrze ciąży
Informacje dotyczące karmienia piersią, patrz punkt 4.6.
Należy rozpocząć przyjmowanie produktu Dessette forte między 21. a 28. dniem po porodzie lub po poronieniu w drugim trymestrze ciąży. W przypadku późniejszego rozpoczęcia przyjmowania tabletek, należy stosować dodatkowo mechaniczną metodę antykoncepcji przez pierwsze 7 dni przyjmowania tabletek. Jeśli w międzyczasie doszło do stosunku płciowego, należy upewnić się, że pacjentka nie jest w ciąży przed rozpoczęciem przyjmowania tabletek lub należy poczekać do wystąpienia pierwszej miesiączki.
Pominięcie tabletek
Jeżeli opóźnienie w przyjęciu tabletki wynosi mniej niż 12 godzin, należy jak najszybciej przyjąć pominiętą tabletkę. Następnie wszystkie pozostałe tabletki należy przyjmować o zwykłej porze.
Jeżeli opóźnienie wynosi więcej niż 12 godzin, skuteczność antykoncepcyjna tabletki może nie być zachowana.
Postępowanie w przypadku gdy pacjentka zapomniała o przyjęciu tabletek, powinno być zgodne z dwiema podstawowymi zasadami:
Złożonych hormonalnych środków antykoncepcyjnych nie należy stosować w następujących przypadkach. Jeśli którykolwiek z wymienionych poniżej objawów wystąpi po raz pierwszy podczas stosowania złożonych hormonalnych środków antykoncepcyjnych, produkt należy natychmiast odstawić.
Jeśli występuje którykolwiek z poniższych stanów lub czynników ryzyka, należy omówić z pacjentką zasadność stosowania produktu leczniczego Dessette forte.
W razie pogorszenia lub wystąpienia po raz pierwszy któregokolwiek z wymienionych stanów lub czynników ryzyka, kobieta powinna zgłosić się do lekarza prowadzącego, który zadecyduje, czy konieczne jest przerwanie stosowania produktu leczniczego Dessette forte.
Interakcje
Uwaga: W celu określenia potencjalnych interakcji, należy zapoznać się z informacjami dotyczącymi jednocześnie stosowanych produktów leczniczych.
Wpływ innych produktów leczniczych na produkt Dessette forte
Mogą występować interakcje z produktami leczniczymi lub produktami ziołowymi, które indukują enzymy mikrosomalne, zwłaszcza enzymy cytochromu P450 (CYP), co może skutkować zwiększeniem klirensu hormonów płciowych i może prowadzić do wystąpienia krwawienia międzymiesiączkowego i (lub) zmniejszenia skuteczności antykoncepcyjnej.
Postępowanie
Indukcja enzymów może być widoczna już po kilku dniach leczenia. Maksymalna indukcja enzymów jest na ogół widoczna w ciągu kilku tygodni. Po przerwaniu leczenia, indukcja enzymów może utrzymywać się przez około 4 tygodnie.
Krótkotrwałe leczenie
Kobiety podczas leczenia produktami leczniczymi indukującymi enzymy lub produktami ziołowymi, w trakcie stosowania produktu leczniczego Dessette forte powinny czasowo stosować mechaniczne metody antykoncepcji lub dodatkową metodę antykoncepcji. Antykoncepcja mechaniczna musi być stosowana przez cały okres jednoczesnego przyjmowania produktów leczniczych indukujących enzymy i przez 28 dni po ich odstawieniu.
Jeśli terapia produktem leczniczym wykracza poza ilość tabletek w opakowaniu, następne opakowanie doustnego środka antykoncepcyjnego należy rozpocząć zaraz po poprzednim bez zwykłej przerwy między w stosowaniu tabletek.
Długotrwałe leczenie
Kobietom długotrwale leczonym produktami leczniczymi indukującymi enzymy zaleca się stosowanie innej, skutecznej, niehormonalnej metody antykoncepcji, na którą nie mają wpływu produkty lecznicze indukujące enzymy.
W literaturze opisano następujące interakcje:
Substancje zwiększające klirens produktu leczniczego Dessette forte (indukcja enzymów), np. fenytoina, fenobarbital, prymidon, bozentan, karbamazepina, ryfampicyna, niektóre inhibitory proteazy HIV (np. rytonawir) i nienukleozydowe inhibitory odwrotnej transkryptazy (np. efawirenz, newirapina) a prawdopodobnie również okskarbazepina, topiramat, ryfabutyna, felbamat, gryzeofulwina oraz produkty zawierające ziele dziurawca zwyczajnego (Hypericum perforatum).
Substancje wywierające różny wpływ na klirens produktu leczniczego Dessette forte
Jednoczesne podawanie z hormonalnymi środkami antykoncepcyjnymi wielu połączeń inhibitorów proteazy HIV (np. nelfinawir) i nienukleozydowych inhibitorów odwrotnej transkryptazy (np. newirapiny) i (lub) połączeń z produktami leczniczymi wirusa zapalenia wątroby typu C (HCV) (np. boceprewir, telaprewir), może zwiększać lub zmniejszać stężenie progestagenów, w tym etonogestrelu lub estrogenów w osoczu. W niektórych przypadkach wpływ netto tych zmian może mieć znaczenie kliniczne.
Z tego względu należy zapoznać się z informacjami dotyczącymi jednocześnie stosowanych produktów leczniczych przeciwko HIV/HCV, w celu określenia możliwych interakcji oraz odpowiednich zaleceń. W przypadku jakichkolwiek wątpliwości, u kobiet w trakcie leczenia inhibitorami proteazy lub nienukleozydowymi inhibitorami odwrotnej transkryptazy należy stosować dodatkową, mechaniczną metodę antykoncepcji.
Substancje zmniejszające klirens produktu leczniczego Dessette forte (inhibitory enzymów)
Kliniczne znaczenie potencjalnych interakcji z inhibitorami enzymów pozostaje nieznane.
Jednoczesne podawanie silnych (np. ketokonazol, itrakonazol, klarytromycyna) lub umiarkowanych (np. flukonazol, diltiazem, erytromycyna) inhibitorów CYP3A4 może zwiększać stężenie estrogenu lub progesteronu, w tym etonogestrelu w osoczu.
Wykazano, że dawki etorykoksybu wynoszące od 60 do 120 mg/dobę powodują odpowiednio
1,4- do 1,6-krotne zwiększenie stężenia etynyloestradiolu w osoczu krwi w przypadku jednoczesnego stosowania ze złożonym hormonalnym środkiem antykoncepcyjnym zawierającym 0,035 mg etynyloestradiolu.
Wpływ produktu leczniczego Dessette forte na inne produkty lecznicze
Złożone hormonalne środki antykoncepcyjne mogą wpływać na metabolizm innych produktów leczniczych. Może to zwiększać (np. cyklosporyna) lub zmniejszać (np. lamotrygina) ich stężenie w osoczu i tkankach.
Dane kliniczne wskazują, że etynyloestradiol hamuje klirens substratów CYP1A2, co prowadzi do niewielkiego (np. teofilina) lub umiarkowanego (np. tyzanidyna) zwiększenia ich stężenia w osoczu.
Interakcje farmakodynamiczne
Jednoczesne stosowanie produktów leczniczych zawierających ombitaswir z parytaprewirem i rytonawirem oraz dazabuwir, niezależnie od podawania rybawiryny lub glekaprewir
z pibrentaswirem może powodować zwiększenie aktywności aminotransferazy alaninowej (AlAT) (patrz punkty 4.3 i 4.4). Z tego względu przed rozpoczęciem leczenia tymi lekami pacjentki przyjmujące produkt leczniczy Dessette forte powinny zastosować alternatywne metody antykoncepcji (np. środki antykoncepcyjne zawierające wyłącznie progestagen lub metody niehormonalne).
Stosowanie leku Dessette forte można wznowić po około 2 tygodniach od zakończenia leczenia wyżej wymienionymi lekami.
Badania laboratoryjne
Stosowanie złożonych doustnych środków antykoncepcyjnych może mieć wpływ na wyniki niektórych badań laboratoryjnych, w tym na parametry biochemiczne czynności wątroby, tarczycy, czynności nadnerczy i nerek, jak również stężenie białek (nośnikowych) w osoczu krwi, takich jak transkortyna (globulina wiążąca kortykosteroidy) i frakcje lipidowe lub lipoproteinowe, parametry metabolizmu węglowodanów oraz parametry krzepnięcia i fibrynolizy. Zmiany te zazwyczaj pozostają w zakresie wartości prawidłowych.
Ciąża
Produkt Dessette forte jest przeciwwskazany w ciąży. Jeżeli ciąża wystąpi w trakcie stosowania produktu Dessette forte, należy go niezwłocznie odstawić. Większość badań epidemiologicznych nie potwierdza zwiększenia ryzyka urodzenia dziecka z wadami, jeżeli kobieta stosowała złożone hormonalne środki antykoncepcyjne przed zajściem w ciążę ani też teratogennego wpływu złożonych doustnych środków antykoncepcyjnych na płód w przypadku nieumyślnego ich stosowania we wczesnej ciąży.
Podejmując decyzję o ponownym rozpoczęciu stosowania Dessette forte, należy wziąć pod uwagę zwiększone ryzyko żylnej choroby zakrzepowo-zatorowej u kobiet w okresie poporodowym (patrz punkty 4.2 i 4.4).
Karmienie piersią
Stosowanie złożonych hormonalnych środków antykoncepcyjnych może mieć wpływ na karmienie piersią, ponieważ środki te mogą zmniejszać ilość pokarmu oraz zmieniać jego skład. Dlatego też zwykle nie zaleca się stosowania złożonych doustnych hormonalnych antykoncepcyjnych w okresie karmienia piersią. Małe ilości hormonów płciowych i (lub) ich metabolitów mogą być wydzielane z mlekiem matki, jednak nie stwierdzono ich niepożądanego wpływu na zdrowie dziecka.
Nie obserwowano wpływu na zdolność prowadzenia pojazdów i obsługiwania maszyn.
Opis wybranych działań niepożądanych
U kobiet stosujących złożone hormonalne środki antykoncepcyjne odnotowano zwiększone ryzyko zakrzepicy żył i tętnic oraz zdarzeń zakrzepowo-zatorowych, w tym zawału serca, udaru, przemijającego napadu niedokrwiennego, zakrzepicy żylnej oraz zatorowości płucnej. Zostały one szerzej omówione w punkcie 4.4.
Inne działania niepożądane, które były zgłaszane u kobiet stosujących hormonalne środki antykoncepcyjne zostały omówione w punkcie 4.4.
Tak jak w przypadku wszystkich złożonych hormonalnych środków antykoncepcyjnych, mogą wystąpić zmiany w krwawieniu z pochwy, szczególnie podczas pierwszych miesięcy ich stosowania. Mogą one dotyczyć zmiany częstości (brak, zmniejszona, zwiększona częstość lub przedłużenie), nasilenia (osłabienie lub nasilenie) lub czasu trwania krwawienia.
W tabeli poniżej przedstawiono działania niepożądane związane z przyjmowaniem produktu zawierającego etynyloestradiol i dezogestrel odnotowane w trakcie stosowania tego lub innych złożonych doustnych środków antykoncepcyjnych.
Klasyfikacja układów i narządów | Częstość występowania działań niepożądanych | |||
Często (≥1/100, < 1/10) | Niezbyt często (≥1/1000, <1/100) | Rzadko (≥1/10000, <1/1000) | Nieznana (częstość nie może być określona na podstawie dostępnych danych) | |
Zaburzenia układu immunologicznego | nadwrażliwość | nasilenie objawów dziedzicznego i nabytego obrzęku naczynioruchowego | ||
Zaburzenia metabolizmu i odżywiania | zatrzymywanie płynów w organizmie | |||
Zaburzenia psychiczne | nastrój depresyjny, zmiany nastroju | zmniejszenie popędu seksualnego | zwiększenie popędu seksualnego | |
Zaburzenia układu nerwowego | ból głowy | migrena | ||
Zaburzenia oka | nietolerancja soczewek kontaktowych | |||
Zaburzenia naczyniowe | żylna choroba zakrzepowo- zatorowa/tętnicze zaburzenia zakrzepowo- zatorowe | |||
Zaburzenia żołądka i jelit | nudności, ból brzucha | wymioty, biegunka | ||
Zaburzenia skóry i tkanki podskórnej | wysypka, pokrzywka | rumień guzowaty, rumień wielopostaciowy | ||
Zaburzenia układu rozrodczego i piersi | ból piersi, tkliwość piersi | powiększenie piersi | wydzielina z pochwy, wydzielina z piersi | |
Badanie diagnostyczne | zwiększenie masy ciała | zmniejszenie masy ciała |
Interakcje
Interakcje między hormonalnymi środkami antykoncepcyjnymi a innymi produktami leczniczymi (indukującymi enzymy) mogą prowadzić do wystąpienia krwawienia międzymiesiączkowego i (lub) zmniejszenia skuteczności antykoncepcyjnej (patrz punkt 4.5).
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego. Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów Leczniczych Urzędu Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych
Al. Jerozolimskie 181C 02-222 Warszawa
Tel.: + 48 22 49 21 301
Faks: + 48 22 49 21 309
Strona internetowa: https://smz.ezdrowie.gov.pl
Nie odnotowano żadnego ciężkiego, szkodliwego działania po przedawkowaniu. Objawy które mogą wystąpić w tym przypadku to: nudności, wymioty oraz niewielkie krwawienie z pochwy u młodych dziewcząt. Nie jest znane antidotum, powinno się stosować leczenie objawowe.
Grupa farmakoterapeutyczna: Hormony płciowe i modulatory układu płciowego, progestageny i estrogeny, produkt złożony, kod ATC: G03AA09.
Działanie antykoncepcyjne złożonych hormonalnych środków antykoncepcyjnych opiera się na współdziałaniu różnych czynników, z których najważniejszy to hamowanie owulacji i zmiany wydzieliny szyjki macicy. Oprócz działania antykoncepcyjnego, złożone hormonalne środki antykoncepcyjne posiadają również inne korzystne właściwości, które w porównaniu do negatywnych skutków (patrz Ostrzeżenia, Działania niepożądane) mogą mieć wpływ na wybór metody antykoncepcji. Cykle miesiączkowe stają się bardziej regularne, miesiączkowanie często staje się mniej bolesne, a krwawienie mniej intensywne. Ostatnie działanie powoduje zmniejszenie częstości występowania niedoboru żelaza.
W największym wieloośrodkowym badaniu (n = 26 822 cykli) nieskorygowany indeks Pearl’a oszacowany na 0,18 (95% przedział ufności 0,05 - 0,46). Ponadto 7,2% kobiet zgłosiło brak krwawienia z odstawienia, a 12,5% zgłosiło występowanie nieregularnego krwawienia po 6- miesięcznym cyklu leczenia.
Poza tym, u kobiet stosujących złożone hormonalne środki antykoncepcyjne zawierające większe dawki hormonów (50 µg etynyloestradiolu), istnieją dowody na zmniejszone ryzyko wystąpienia włóknisto-torbielowych guzów piersi, torbieli jajników, choroby zapalnej miednicy, ciąży pozamacicznej oraz raka endometrium lub jajnika. Nie ustalono jeszcze, czy dotyczy to również stosowania mniejszych dawek doustnej antykoncepcji hormonalnej.
Dzieci i młodzież
Brak danych klinicznych dotyczących skuteczności i bezpieczeństwa stosowania u młodzieży w wieku poniżej 18 lat.
Wchłanianie
Po podaniu doustnym, dezogestrel wchłania się szybko i całkowicie i jest przekształcany do etonogestrelu. Maksymalne stężenie we krwi występuje około 1,5 h po podaniu pojedynczej dawki. Biodostępność wynosi od 62% do 81%.
Dystrybucja
Etonogestrel wiąże się z albuminami i globuliną wiążącą hormony płciowe (SHBG). Tylko 2 do 4% całkowitego stężenia leku w surowicy występuje w postaci niezwiązanej, 40-70% wiąże się specyficznie z SHBG. Indukowane przez etynyloestradiol zwiększenie stężenia SHBG zmienia dystrybucję w obrębie białek w surowicy powodując zwiększenie frakcji związanej z SHBG
i zmniejszenie frakcji związanej z albuminami. Objętość (pozorna) dystrybucji dezogestrelu wynosi 1,5 l/kg mc.
Metabolizm
Etonogestrel jest całkowicie metabolizowany na drodze znanych dla związków steroidowych przemian metabolicznych. Klirens metaboliczny w surowicy wynosi około 2 ml/min/kg mc. Nie stwierdzono żadnych interakcji z jednocześnie podawanym etynyloestradiolem.
Eliminacja
Stężenie etonogestrelu w surowicy zmniejsza się w dwóch fazach. Okres półtrwania w końcowej fazie dystrybucji wynosi 30 godzin. Dezogestrel i jego metabolity są wydalane z moczem i żółcią
w stosunku ok. 6:4.
Stan stacjonarny
Na farmakokinetykę etonogestrelu wpływa stężenie SHBG, które jest trzykrotnie zwiększone przez etynyloestradiol. W czasie przyjmowania produktu raz na dobę, ich stężenia zwiększają się około dwu- do trzykrotnie osiągając stan stacjonarny w drugiej połowie cyklu podawania produktu.
Etynyloestradiol
Wchłanianie
Po podaniu doustnym, etynyloestradiol jest całkowicie i szybko wchłaniany. Maksymalne stężenie we krwi osiągane jest po 1 do 2 h po podaniu. Całkowita biodostępność, będąca wynikiem przedsystemowego sprzęgania oraz efektu pierwszego przejścia przez wątrobę wynosi około 60%.
Dystrybucja
Etynyloestradiol wiąże się w znacznym stopniu z albuminami w surowicy wiązaniem niespecyficznym (około 98,5%) i powoduje zwiększenie stężenia SHBG w surowicy. Objętość (pozorna) dystrybucji etynyloestradiolu wynosi ok. 5 l/kg mc.
Metabolizm
Etynyloestradiol ulega przedsystemowemu sprzęganiu w śluzówce jelita cienkiego i w wątrobie. Metabolizowany jest głównie na drodze hydroksylacji pierścienia aromatycznego, w wyniku czego powstają liczne hydroksylowe i metylowe metabolity, występujące w postaci wolnej lub związanej z glukuronidami i siarczanami. Klirens metaboliczny w surowicy wynosi około 5 ml/min/kg mc.
In vitro etynyloestradiol jest odwracalnym inhibitorem enzymów CYP2C19, CYP1A1 oraz CYP1A2 a także nieodwracalnym (ang. mechanism based) inhibitorem CYP3A4/5, CYP2C8, oraz CYP2J2.
Eliminacja
Stężenie etynyloestradiolu w surowicy maleje w dwóch fazach. Okres półtrwania w końcowej fazie dystrybucji leku wynosi około 24 godzin. Etynyloestradiol nie jest wydalany w postaci niezmienionej. Metabolity etynyloestradiolu są wydalane z moczem i żółcią w stosunku 4:6. Okres półtrwania w fazie eliminacji metabolitów etynyloestradiolu wynosi około 1 doby.
Stan stacjonarny
Stężenie w stanie stacjonarnym osiągane jest po 3–4 dobach, kiedy stężenie leku w surowicy jest większe o 30-40% w porównaniu z dawką pojedynczą.
Badania przedkliniczne oparte na konwencjonalnych badaniach toksyczności po podaniu wielokrotnym, genotoksyczności, potencjalnego działania rakotwórczego oraz toksycznego wpływu na rozród i rozwój potomstwa nie wykazały ryzyka stosowania u ludzi, jeśli złożone hormonalne środki antykoncepcyjne stosowane są zgodnie z zaleceniami.
Jednakże należy pamiętać, że hormony płciowe mogą stymulować rozrost tkanek i nowotworów hormonozależnych.
Rdzeń:
Laktoza jednowodna Skrobia kukurydziana Maltodekstryna
Karboksymetyloskrobia sodowa (typ A) Hypromeloza
Kwas stearynowy
Celuloza mikrokrystaliczna all-rac-α-Tokoferol
Otoczka:
Hypromeloza Laktoza jednowodna
Tytanu dwutlenek (E 171) Kwas stearynowy Makrogol 4000
Celuloza mikrokrystaliczna Sodu cytrynian
Nie dotyczy.
Blister PVC/Aluminium (bez saszetki): 3 lata
Blister PVC/Aluminium w saszetce PET/Aluminium/PE: 2 lata
Blister PVC/Aluminium (bez saszetki):
Nie przechowywać w temperaturze powyżej 30C.
Blister PVC/Aluminium w saszetce PET/Aluminium/PE:
Brak specjalnych zaleceń.
Rodzaje opakowań:
Blister PVC/Aluminium (bez saszetki)
Blister PVC/Aluminium w saszetce PET/Aluminium/PE
Wielkości opakowań:
21 tabletek – 1 blister po 21 sztuk
63 tabletki – 3 blistry po 21 sztuk
126 tabletek – 6 blistrów po 21 sztuk
Nie wszystkie wielkości opakowań muszą znajdować się w obrocie.
Bez specjalnych wymagań.
Wszystkie niewykorzystane resztki produktu leczniczego lub jego odpady należy usunąć zgodnie z lokalnymi wymaganiami.
SUN-FARM Sp. z o.o.
ul. Dolna 21
05-092 Łomianki
Pozwolenie nr: 20920
Data wydania pierwszego pozwolenia na dopuszczenie do obrotu: 30.01.2013 Data ostatniego przedłużenia pozwolenia: 26.02.2019
12.2021











