Spis treści:
- NAZWA PRODUKTU LECZNICZEGO
- SKŁAD JAKOŚCIOWY I ILOŚCIOWY
- POSTAĆ FARMACEUTYCZNA
- SZCZEGÓŁOWE DANE KLINICZNE
- WŁAŚCIWOŚCI FARMAKOLOGICZNE
- DANE FARMACEUTYCZNE
- PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
- NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
- DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
- DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Dawkowanie i sposób podawania
Postępowanie w wypadku dłuższej przerwy w stosowaniu systemu terapeutycznego dopochwowego
Pacjentka powinna jak najszybciej założyć nowy system terapeutyczny dopochwowy. Dodatkowo przez następne 7 dni powinna stosować mechaniczną metodę antykoncepcji, taką jak prezerwatywa. Jeśli w czasie przerwy w stosowaniu systemu terapeutycznego dopochwowego Adaring miał miejsce stosunek, należy upewnić się, że pacjentka nie jest w ciąży. Im przerwa w stosowaniu systemu terapeutycznego dopochwowego była dłuższa, tym ryzyko ciąży jest większe.
Postępowanie w razie wypadnięcia systemu terapeutycznego dopochwowego
Adaring powinien się znajdować w pochwie nieprzerwanie przez okres 3 tygodni. W wypadku samoistnego wypadnięcia systemu terapeutycznego dopochwowego, należy go umyć w zimnej lub letniej (nie gorącej) wodzie i jak najszybciej ponownie założyć.
Jeśli Adaring znajdował się poza pochwą przez czas krótszy niż 3 godziny, nie wpłynęło to na skuteczność antykoncepcyjną. Pacjentka powinna jak najszybciej ponownie założyć system terapeutyczny dopochwowy, nie później niż w ciągu 3 godzin od wypadnięcia.
Jeśli pacjentka podejrzewa lub jest pewna, że Adaring znajdował się poza pochwą przez czas dłuższy niż 3 godziny w pierwszym lub drugim tygodniu stosowania, skuteczność antykoncepcyjna systemu terapeutycznego dopochwowego Adaring mogła się zmniejszyć.
Pacjentka powinna jak najszybciej ponownie założyć system terapeutyczny dopochwowy. Dodatkowo przez okres pierwszych 7 dni stosowania systemu terapeutycznego dopochwowego Adaring po jego ponownym założeniu należy stosować mechaniczną metodę antykoncepcji, taką jak prezerwatywa. Im dłużej Adaring znajdował się poza pochwą i im bliżej planowanej przerwy w jego stosowaniu miało to miejsce, tym ryzyko ciąży jest większe.
Jeśli pacjentka podejrzewa lub jest pewna, że Adaring znajdował się poza pochwą przez czas dłuższy niż 3 godziny w trzecim tygodniu stosowania, skuteczność antykoncepcyjna systemu terapeutycznego dopochwowego Adaring mogła się zmniejszyć. Pacjentka powinna wyrzucić ten system terapeutyczny
dopochwowy i wybrać jedno z dwóch poniższych rozwiązań:
Postępowanie w wypadku dłuższego stosowania systemu terapeutycznego dopochwowego Mimo, że nie jest to zalecany sposób postępowania, jeśli system terapeutyczny dopochwowy Adaring był stosowany nie dłużej niż 4 tygodnie, skuteczność antykoncepcyjna jest zachowana. Pacjentka może zrobić jednotygodniową przerwę w jego stosowaniu, a następnie założyć nowy system terapeutyczny dopochwowy. Jeśli Adaring stosowano dłużej niż 4 tygodnie, skuteczność antykoncepcyjna może być zmniejszona, a przed założeniem nowego systemu terapeutycznego dopochwowego należy upewnić się, że pacjentka nie jest w ciąży.
Jeśli pacjentka nie stosowała się do zaleconego sposobu użycia systemu terapeutycznego dopochwowego Adaring i w kolejnej przerwie w jego stosowaniu krwawienie z odstawienia nie wystąpiło, przed założeniem nowego systemu terapeutycznego dopochwowego należy upewnić się, że pacjentka nie jest w ciąży.
JAK OPÓŹNIĆ WYSTĄPIENIE KRWAWIENIA LUB PRZESUNĄĆ JE W CZASIE
W wyjątkowych przypadkach, aby opóźnić wystąpienie krwawienia z odstawienia, pacjentka może założyć nowy system terapeutyczny dopochwowy, opuszczając tygodniową przerwę w jego stosowaniu. Nowy system terapeutyczny dopochwowy można używać przez następne 3 tygodnie. W tym czasie może występować krwawienie śródcykliczne lub plamienie. Po tygodniowej przerwie w stosowaniu systemu terapeutycznego dopochwowego powraca się do normalnego stosowania Adaring.
Aby przesunąć w czasie wystąpienie krwawienia z odstawienia na inny dzień tygodnia niż ten, do którego pacjentka jest przyzwyczajona, pacjentka może skrócić kolejną przerwę w stosowaniu Adaring o dowolną liczbę dni. Im przerwa w stosowaniu systemu terapeutycznego dopochwowego jest krótsza, tym większe jest prawdopodobieństwo braku krwawienia z odstawienia po jego usunięciu i wystąpienia krwawienia śródcyklicznego lub plamienia w czasie stosowania następnego systemu terapeutycznego dopochwowego.
Przeciwwskazania
Żylna choroba zakrzepowo-zatorowa (ang. venous thromboembolism, VTE) lub ryzyko jej wystąpienia
oŻylna choroba zakrzepowo-zatorowa - czynna (leczona przeciwzakrzepowymi produktami leczniczymi) lub przebyta żylna choroba zakrzepowo-zatorowa, np. zakrzepica żył głębokich (ang. deep venous thrombosis, DVT), zatorowość płucna (ang. pulmonary embolism, PE).
oStwierdzona dziedziczna lub nabyta predyspozycja do występowania żylnej choroby zakrzepowo-zatorowej np. oporność na aktywowane białko C (ang. activated protein C, APC) (w tym czynnik V Leiden) niedobór antytrombiny III, niedobór białka C, niedobór białka S.
oRozległy zabieg chirurgiczny wiążący się z długotrwałym unieruchomieniem (patrz punkt 4.4).
oWysokie ryzyko żylnej choroby zakrzepowo-zatorowej wskutek występowania wielu czynników ryzyka (patrz punkt 4.4).
Zaburzenia zakrzepowo-zatorowe (ang. arterial thromboembolism, ATE) lub ryzyko ich wystąpienia
oTętnicze zaburzenia zakrzepowo-zatorowe - czynne (np. zawał mięśnia sercowego) lub objawy prodromalne (np. dławica piersiowa).
oChoroby naczyń mózgowych - czynny udar, przebyty udar lub objawy prodromalne w wywiadzie (np. przemijający napad niedokrwienny, ang. transient ischaemic attack,TIA).
oStwierdzona dziedziczna lub nabyta skłonność do występowania tętniczych zaburzeń zakrzepowo-zatorowych np. hiperhomocysteinemia i obecność przeciwciał antyfosfolipidowych (przeciwciała antykardiolipinowe, antykoagulant toczniowy).
oMigrena z ogniskowymi objawami neurologicznymi w wywiadzie.
oWysokie ryzyko zaburzeń zakrzepowo-zatorowych tętnic z powodu występowania wielu czynników ryzyka (patrz punkt 4.4) lub występowania jednego z poważnych czynników ryzyka, takich jak:
cukrzyca z powikłaniami naczyniowymi
ciężkie nadciśnienie tętnicze
ciężka dyslipoproteinemia.
Zapalenie trzustki obecnie lub w przeszłości, jeśli współwystępuje z ciężką hipertriglicerydemią.
Ciężka choroba wątroby obecnie lub w przeszłości, tak długo jak parametry czynności wątroby nie powrócą do normy.
Występowanie obecnie lub w przeszłości nowotworów wątroby (łagodnych lub złośliwych).
Obecność lub podejrzenie złośliwych nowotworów narządów rodnych lub piersi zależnych od hormonów płciowych.
Krwawienia z pochwy o nieznanej etiologii.
Nadwrażliwość na substancje czynne lub na którąkolwiek substancję pomocniczą wymienioną w punkcie 6.1.
Stosowanie produktu leczniczego Adaring jest przeciwwskazane z produktami leczniczymi zawierającymi ombitaswir z perytaprewirem i rytonawir i dazabuwirem, z produktami leczniczymi zawierającymi glekaprewir z pibrentaswirem oraz sofosbuwir z welpataswirem i woksylaprewirem (patrz punkt 4.5).
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania
Ryzyko żylnej choroby zakrzepowo-zatorowej (VTE)
Stosowanie jakichkolwiek złożonych hormonalnych środków antykoncepcyjnych wiąże się ze zwiększonym ryzykiem żylnej choroby zakrzepowo-zatorowej w porównaniu do sytuacji, gdy terapia nie jest stosowana. Stosowanie produktów zawierających lewonorgestrel, norgestimat lub noretisteron jest związane z najmniejszym ryzykiem żylnej choroby zakrzepowo-
zatorowej. Stosowanie innych produktów, takich jak system terapeutyczny dopochwowy Adaring może się wiązać nawet z dwukrotnie większym ryzykiem. Decyzja o zastosowaniu produktu spoza grupy najmniejszego ryzyka żylnej choroby zakrzepowo- zatorowej powinna zostać podjęta wyłącznie po rozmowie z pacjentką, w celu zapewnienia, że rozumie ona
ryzyko żylnej choroby zakrzepowo-zatorowej związane z systemem terapeutycznym dopochwowym Adaring, jak obecne czynniki ryzyka wpływają na to ryzyko oraz, że ryzyko żylnej choroby zakrzepowo-zatorowej jest największe w pierwszym roku stosowania. Istnieją pewne dowody, świadczące, że ryzyko zwiększa się, gdy złożone hormonalne środki antykoncepcyjne są przyjmowane ponownie po przerwie w stosowaniu wynoszącej
4 tygodnie lub więcej.
U około 2 na 10 000 kobiet, które nie stosują złożonych hormonalnych środków antykoncepcyjnych i nie są w ciąży, w okresie roku rozwinie się żylna choroba zakrzepowo- zatorowa. Jakkolwiek ryzyko to może być znacznie większe, w zależności od czynników ryzyka występujących u danej pacjentki (patrz poniżej).
Szacuje się, że spośród 10 000 kobiet, które stosują małe dawki złożonych hormonalnych środków antykoncepcyjnych zawierających lewonorgestrel, u około 6 kobiet1, w okresie roku rozwinie się żylna choroba zakrzepowo-zatorowa. Uzyskano niejednoznaczne wyniki dotyczące ryzyka żylnej choroby zakrzepowo-zatorowej związanego ze stosowaniem systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol w porównaniu do złożonych hormonalnych środków antykoncepcyjnych zawierających lewonorgestrel (relatywne ryzyko szacowane w zakresie od braku wzrostu, RR=0,96, do prawie dwukrotnego wzrostu ryzyka, RR=1,90). Przekłada się to na 6 do
12 przypadków żylnej choroby zakrzepowo-zatorowej w okresie roku na 10 000 kobiet stosujących system terapeutyczny dopochwowy zawierający etonogestrel + etynyloestradiol.
W obydwu sytuacjach, liczba przypadków żylnej choroby zakrzepowo-zatorowej przypadających na okres roku jest mniejsza niż oczekiwana liczba przypadków u kobiet w ciąży lub w okresie poporodowym.
Żylna choroba zakrzepowo-zatorowa może być śmiertelna w 1-2% przypadków.
Liczba przypadków żylnej choroby zakrzepowo-zatorowej przypadających na 10 000 kobiet w okresie roku
1 Punkt środkowy z zakresu od 5 do 7 na 10 000 kobiet w okresie roku, w oparciu o relatywne ryzyko wynoszące około 2,3 do 3,6 dla złożonych hormonalnych środków antykoncepcyjnych zawierających lewonorgestrel w
porównaniu do sytuacji, gdy terapia nie jest stosowana.
Złożone hormonalne środki antykoncepcyjne zawierające lewonorgestrel
(5-7 przypadków)
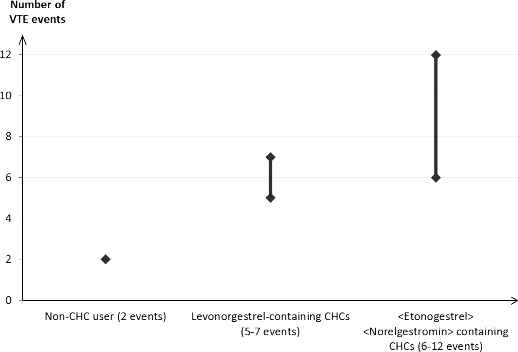
Liczba przypadków żylnej choroby zakrzepowo- zatorowej
Pacjentki niestosujące złożonych hormonalnych środków antykoncepcyjnych (2 przypadki)
Złożone hormonalne środki antykoncepcyjne zawierające etonogestrel
(6-12 przypadków)
U pacjentek stosujących złożone hormonalne środki antykoncepcyjne niezwykle rzadko zgłaszano przypadki zakrzepicy w innych naczyniach krwionośnych, np. wątrobowych, krezkowych, nerkowych, lub w żyłach i tętnicach siatkówki.
Czynniki ryzyka żylnej choroby zakrzepowo-zatorowej
Ryzyko żylnych powikłań zakrzepowo-zatorowych u pacjentek stosujących złożone hormonalne środki antykoncepcyjne może znacząco wzrosnąć w przypadku występowania dodatkowych czynników ryzyka, szczególnie, jeśli występuje kilka czynników ryzyka jednocześnie (patrz tabela).
Stosowanie systemu terapeutycznego dopochwowego Adaring jest przeciwwskazane, jeśli u pacjentki występuje jednocześnie kilka czynników ryzyka, zwiększających ryzyko zakrzepicy żylnej (patrz punkt 4.3). Jeśli u kobiety wstępuje więcej niż jeden czynnik ryzyka, możliwe jest, że zwiększenie ryzyka jest większe niż suma pojedynczych czynników – w tym przypadku należy ocenić całkowite ryzyko żylnej choroby zakrzepowo-zatorowej. Jeśli ocena stosunku korzyści do ryzyka jest negatywna, nie należy przepisywać złożonych hormonalnych środków antykoncepcyjnych (patrz punkt 4.3).
Tabela: Czynniki ryzyka żylnej choroby zakrzepowo-zatorowej
Czynnik ryzyka
Uwagi
Otyłość (wskaźnik masy ciała (BMI) powyżej 30 kg/m2)
Ryzyko istotnie zwiększa się ze wzrostem BMI.
Jest to szczególnie istotne do oceny, jeśli występują również inne czynniki ryzyka.
Długotrwałe unieruchomienie, rozległy zabieg operacyjny, jakikolwiek zabieg operacyjny w obrębie kończyn dolnych lub miednicy, zabieg neurochirurgiczny lub poważny uraz
W powyższych sytuacjach zaleca się przerwanie stosowania plastrów/tabletek/systemu dopochwowego na co najmniej 4 tygodnie przed planowanym zabiegiem chirurgicznym i nie wznawianie stosowania produktu przed upływem dwóch tygodni od czasu powrotu do sprawności ruchowej. Należy stosować inną metodę antykoncepcji, aby uniknąć niezamierzonego zajścia w
ciążę.
Czynnik ryzyka
Uwagi
Uwaga: tymczasowe unieruchomienie, w tym podróż samolotem >4 godzin może również stanowić czynnik ryzyka żylnej choroby zakrzepowo-zatorowej, szczególnie u kobiet ze współistniejącymi innymi czynnikami ryzyka.
Należy rozważyć leczenie przeciwzakrzepowe, jeśli stosowania systemu terapeutycznego dopochwowego Adaring nie przerwano odpowiednio wcześnie.
Dodatni wywiad rodzinny (występowanie żylnych zaburzeń zakrzepowo- zatorowych u rodzeństwa bądź rodziców, szczególnie w stosunkowo młodym
wieku, np. przed 50 rokiem życia).
Jeśli podejrzewa się predyspozycję genetyczną, przed podjęciem decyzji o stosowaniu złożonego hormonalnego środka antykoncepcyjnego kobieta powinna zostać skierowana na konsultację u specjalisty.
Inne schorzenia związane z żylną chorobą zakrzepowo-zatorową
Nowotwór, toczeń rumieniowaty układowy, zespół hemolityczno-mocznicowy, przewlekłe zapalne choroby jelit (np. choroba Leśniowskiego-Crohna lub wrzodziejące zapalenie jelita grubego) oraz
niedokrwistość sierpowatokrwinkowa.
Wiek
Szczególnie w wieku powyżej 35 lat.
Nie ma jednomyślności, co do możliwej roli żylaków oraz zakrzepowego zapalenia żył powierzchniowych na wystąpienie lub progresję żylnej choroby zakrzepowo-zatorowej.
Należy uwzględnić zwiększone ryzyko wystąpienia choroby zakrzepowo-zatorowej w ciąży oraz w szczególności w 6-tygodniowym okresie poporodowym („Ciąża i laktacja” patrz punkt 4.6).
Objawy żylnej choroby zakrzepowo-zatorowej (zakrzepicy żył głębokich oraz zatorowości płucnej) Należy poinformować pacjentkę, że w razie wystąpienia następujących objawów należy natychmiast zgłosić się do lekarza i powiedzieć personelowi medycznemu, że stosuje się złożone hormonalne środki antykoncepcyjne.
Objawy zakrzepicy żył głębokich (ang. deep vein thrombosis, DVT) mogą obejmować:
obrzęk nogi i (lub) stopy lub obrzęk wzdłuż żyły w nodze;
ból lub tkliwość w nodze, które mogą być odczuwane wyłącznie w czasie stania lub chodzenia;
zwiększona temperatura w zmienionej chorobowo nodze; czerwona lub przebarwiona skóra nogi.
Objawy zatorowości płucnej (ang. pulmonary embolism, PE) mogą obejmować:
nagły napad niewyjaśnionego spłycenia oddechu lub przyspieszenia oddechu;
nagły napad kaszlu, który może być połączony z krwiopluciem;
ostry ból w klatce piersiowej;
ciężkie zamroczenie lub zawroty głowy;
przyspieszone lub nieregularne bicie serca.
Niektóre z tych objawów (np. „spłycenie oddechu”, „kaszel”) są niespecyficzne i mogą być niepoprawnie zinterpretowane jako występujące częściej lub mniej poważne stany (np. zakażenia układu oddechowego).
Inne objawy zamknięcia naczyń mogą obejmować: nagły ból, obrzęk oraz lekko niebieskie
przebarwienie kończyn.
Jeżeli zamkniecie naczynia wystąpi w oku, objawy mogą obejmować bezbolesne zaburzenia widzenia, które mogą przekształcić się w utratę wzroku. W niektórych przypadkach utrata wzroku może nastąpić niemal natychmiast.
Ryzyko tętniczych zaburzeń zakrzepowo-zatorowych (ATE)
Badania epidemiologiczne wykazały związek pomiędzy stosowaniem hormonalnych środków antykoncepcyjnych, a zwiększonym ryzykiem tętniczych zaburzeń zakrzepowo-zatorowych (zawału mięśnia sercowego) lub incydentów naczyniowo-mózgowych (np. przemijającego napadu niedokrwiennego, udaru). Przypadki tętniczych zaburzeń zakrzepowo-zatorowych mogą być śmiertelne.
Czynniki ryzyka tętniczych zaburzeń zakrzepowo-zatorowych (ATE)
Ryzyko wystąpienia tętniczych powikłań zakrzepowo-zatorowych lub napadów naczyniowo- mózgowych u pacjentek stosujących złożone hormonalne środki antykoncepcyjne jest zwiększone u kobiet, u których występują czynniki ryzyka (patrz tabela).
Stosowanie systemu terapeutycznego dopochwowego Adaring jest przeciwwskazane, jeżeli u pacjentki występuje jeden poważny lub jednocześnie kilka czynników ryzyka tętniczych zaburzeń zakrzepowo- zatorowych, które stawiają pacjentkę w grupie wysokiego ryzyka zakrzepicy tętniczej (patrz punkt 4.3). Jeśli u kobiety wstępuje więcej niż jeden czynnik ryzyka, możliwe jest, że zwiększenie ryzyka jest większe niż suma pojedynczych czynników – w tym przypadku należy ocenić całkowite ryzyko. Jeśli ocena stosunku korzyści do ryzyka jest negatywna, nie należy przepisywać złożonych hormonalnych środków antykoncepcyjnych (patrz punkt 4.3).
Tabela: Czynniki ryzyka tętniczych zaburzeń zakrzepowo-zatorowych
Czynnik ryzyka
Uwagi
Wiek
Szczególnie w wieku powyżej 35 lat.
Palenie
Należy dokładnie pouczyć kobiety, aby nie paliły, jeśli zamierzają stosować złożone hormonalne środki antykoncepcyjne. Kobiety w wieku powyżej 35 lat, które nie zaprzestały palenia, należy dokładnie pouczyć, aby
stosowały inną metodę antykoncepcji.
Nadciśnienie tętnicze
Otyłość (wskaźnik masy ciała (BMI) powyżej 30 kg/m2)
Ryzyko istotnie wzrasta wraz ze wzrostem BMI.
Jest to szczególnie ważne dla kobiet, u których występują również inne czynniki ryzyka.
Dodatni wywiad rodzinny (występowanie tętniczych zaburzeń zakrzepowo- zatorowych u rodzeństwa bądź rodziców, szczególnie w stosunkowo młodym
wieku, np. przed 50 rokiem życia)
Jeśli podejrzewa się predyspozycję genetyczną, przed podjęciem decyzji o stosowaniu złożonego hormonalnego środka antykoncepcyjnego kobieta powinna zostać skierowana na konsultację u specjalisty.
Migrena
Zwiększenie częstości występowania lub nasilenia migreny w trakcie stosowania złożonych hormonalnych środków antykoncepcyjnych (która może zapowiadać wystąpienie incydentu naczyniowo-mózgowego) może być powodem do natychmiastowego przerwania
stosowania.
Inne schorzenia związane ze zdarzeniami niepożądanymi w obrębie naczyń
Cukrzyca, hiperhomocysteinemia, wady zastawkowe
serca, migotanie przedsionków, dyslipoproteinemia oraz toczeń rumieniowaty układowy.
Objawy tętniczych zaburzeń zakrzepowo-zatorowych (ATE)
Należy poinformować pacjentkę, że w razie wystąpienia następujących objawów należy natychmiast zgłosić się do lekarza i powiedzieć personelowi medycznemu, że stosuje się złożone hormonalne środki antykoncepcyjne.
Objawy napadu naczyniowo-mózgowego mogą obejmować:
nagłe zdrętwienie lub osłabienie twarzy, rąk lub nóg, szczególnie po jednej stronie ciała;
nagłe trudności z chodzeniem, zawroty głowy, utratę równowagi lub koordynacji;
nagłe splątanie, trudności z mówieniem lub rozumieniem;
nagłe trudności z widzeniem w jednym lub obydwu oczach;
nagłe, ciężkie lub długotrwałe bóle głowy bez przyczyny;
utratę przytomności lub omdlenie z drgawkami lub bez drgawek.
Przejściowe objawy sugerują, że zdarzenie jest przemijającym napadem niedokrwiennym (ang.transient ischaemic attack, TIA).
Objawy zawału serca (ang. myocardial infarction, MI) mogą być następujące:
ból, uczucie dyskomfortu, ociężałość, uczucie ściskania lub pełności w klatce piersiowej, ramieniu lub poniżej mostka;
uczucie dyskomfortu promieniujące do pleców, szczęki, gardła, ramienia, żołądka;
uczucie pełności, niestrawności lub zadławienia;
pocenie się, nudności, wymioty lub zawroty głowy;
skrajne osłabienie, niepokój lub spłycenie oddechu;
przyspieszone lub nieregularne bicie serca.
W razie podejrzenia lub potwierdzonych objawów żylnej choroby zakrzepowo-zatorowej lub tętniczych zaburzeń zakrzepowo-zatorowych należy przerwać stosowanie złożonych hormonalnych środków antykoncepcyjnych. Ze względu na teratogenne skutki leczenia przeciwzakrzepowego (pochodne kumaryny), należy rozpocząć stosowanie innej, skutecznej metody antykoncepcji.
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Przedawkowanie
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Właściwości farmakokinetyczne Etonogestrel
Przedkliniczne dane o bezpieczeństwie
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Niezgodności farmaceutyczne
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania i przygotowania produktu leczniczego do stosowania
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
Adaring, (0,120 mg + 0,015 mg)/24 h, system terapeutyczny dopochwowy
Adaring zawiera 11,0 mg etonogestrelu i 3,474 mg etynyloestradiolu. System terapeutyczny dopochwowy uwalnia etonogestrel i etynyloestradiol w średniej ilości odpowiednio 0,120 mg i 0,015 mg w ciągu 24 godzin, przez okres 3 tygodni.
Pełny wykaz substancji pomocniczych, patrz punkt 6.1.
System terapeutyczny dopochwowy.
Adaring jest elastycznym, przezroczystym, bezbarwnym lub prawie bezbarwnym pierścieniem o średnicy zewnętrznej 54 mm. Średnica systemu terapeutycznego dopochwowego w przekroju wynosi 4 mm.
Antykoncepcja
Adaring jest przeznaczony dla kobiet w wieku rozrodczym. Bezpieczeństwo stosowania i skuteczność produktu oceniono w grupie kobiet w wieku od 18 do 40 lat.
Decyzja o przepisaniu systemu terapeutycznego dopochwowego Adaring powinna zostać podjęta na podstawie indywidualnej oceny czynników ryzyka u kobiety, zwłaszcza ryzyka żylnej choroby zakrzepowo-zatorowej oraz ryzyka żylnej choroby zakrzepowo-zatorowej związanego ze stosowaniem systemu terapeutycznego dopochwowego Adaring, w odniesieniu do innych złożonych hormonalnych środków antykoncepcyjnych (patrz punkty 4.3 oraz 4.4).
Dawkowanie
Żeby działanie antykoncepcyjne było skuteczne, Adaring musi być stosowany zgodnie z zaleceniami (patrz „Jak stosować Adaring” i „Jak rozpocząć stosowanie systemu terapeutycznego dopochwowego Adaring”).
Dzieci i młodzież
Nie przeprowadzono badań bezpieczeństwa stosowania ani skuteczności produktu Adaringu młodzieży
w wieku poniżej 18 lat. Sposób podawania
JAK STOSOWAĆ ADARING
Pacjentka umieszcza Adaring w pochwie samodzielnie. Lekarz powinien poinstruować pacjentkę, w jaki sposób zakładać i usuwać Adaring. W celu założenia systemu terapeutycznego dopochwowego pacjentka powinna przyjąć najwygodniejszą dla siebie pozycję, np. stojąc z jedną nogą uniesioną, siedząc w kucki lub leżąc. Adaring należy ścisnąć i umieścić w pochwie tak, aby nie przeszkadzał. Umiejscowienie systemu terapeutycznego dopochwowego Adaring w pochwie nie ma zasadniczego znaczenia dla jego działania antykoncepcyjnego (patrz Ryciny 1-4).
Po założeniu systemu terapeutycznego dopochwowego Adaring (patrz punkt „Jak rozpocząć stosowanie systemu terapeutycznego dopochwowego Adaring”), pozostaje on w pochwie nieprzerwanie przez
3 tygodnie. Należy zalecić, aby kobieta regularnie sprawdzała czy system terapeutyczny dopochwowy znajduje się w pochwie (np. przed i po stosunku). W razie przypadkowego wypadnięcia systemu terapeutycznego dopochwowego Adaring należy postępować zgodnie z zaleceniami zawartymi w punkcie 4.2 „Postępowanie, gdy Adaring znajdzie się poza pochwą” (więcej informacji: patrz również punkt 4.4 „Samoistne wypadnięcie”). Adaring należy usunąć po 3 tygodniach stosowania, w tym samym dniu tygodnia, w którym był założony. Po przerwie w stosowaniu systemu terapeutycznego dopochwowego trwającej jeden tydzień, zakłada się nowy system terapeutyczny dopochwowy (np. jeśli Adaring założono w środę około godz. 22, należy go usunąć również w środę, 3 tygodnie później,
około godziny 22. W następną środę należy założyć nowy system terapeutyczny dopochwowy). Adaring można usunąć, zaczepiając palcem wskazującym o brzeg systemu terapeutycznego dopochwowego lub chwytając system terapeutyczny dopochwowy palcem wskazującym i środkowym i pociągając go (Rycina 5). Zużyty system terapeutyczny dopochwowy należy włożyć do saszetki (przechowywać w miejscu niedostępnym dla dzieci i zwierząt) i usunąć w sposób zgodny z zaleceniami podanymi w punkcie 6.6. Krwawienie z odstawienia występuje zwykle po upływie 2-3 dni po usunięciu systemu terapeutycznego dopochwowego Adaring i może nie ustąpić całkowicie do czasu założenia nowego systemu terapeutycznego dopochwowego.
Stosowanie z innymi metodami dopochwowej antykoncepcji mechanicznej dla kobiet
System terapeutyczny dopochwowy Adaring może utrudniać prawidłowe założenie i umieszczenie niektórych środków antykoncepcji mechanicznej dla kobiet, takich jak diafragma, kapturek naszyjkowy lub prezerwatywa dla kobiet. Nie należy stosować tych metod antykoncepcji, jako dodatkowej metody antykoncepcji z systemem terapeutycznym dopochwowym Adaring.
Rycina 1.
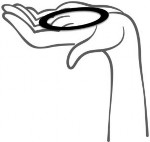
Wyjąć Adaring z saszetki Rycina 2.
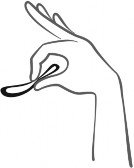
Ścisnąć Adaring Rycina 3.

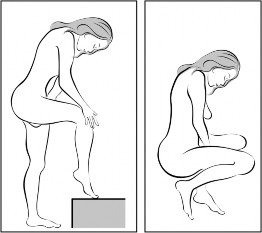
Wybrać najwygodniejszą dla siebie pozycję
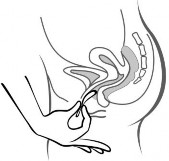
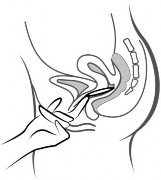
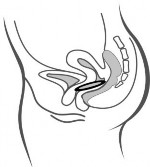
Rycina 4A Rycina 4B Rycina 4C
Włożyć system terapeutyczny do pochwy jedną ręką (Rycina 4A), w razie potrzeby drugą ręką rozchylając wargi sromowe. Umieścić system terapeutyczny wewnątrz pochwy tak, aby nie przeszkadzał (Rycina 4B). System terapeutyczny pozostawia się w pochwie przez 3 tygodnie (Rycina 4C).
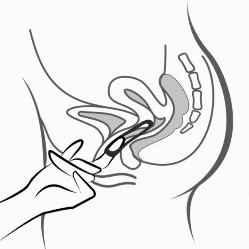
Rycina 5.
Adaring można usunąć, zaczepiając palcem wskazującym o brzeg systemu terapeutycznego dopochwowego lub chwytając system terapeutyczny dopochwowy palcem wskazującym i środkowym i pociągając go.
JAK ROZPOCZĄĆ STOSOWANIE SYSTEMU TERAPEUTYCZNEGO DOPOCHWOWEGO ADARING
W poprzednim cyklu nie stosowano hormonalnego środka antykoncepcyjnego:
Adaring należy założyć pierwszego dnia naturalnego cyklu (tj. pierwszego dnia miesiączki). Można również rozpocząć stosowanie systemu terapeutycznego dopochwowego Adaring między2 a 5 dniem cyklu, ale w takim wypadku w czasie pierwszego cyklu przez pierwsze 7 dni stosowania Adaring zaleca się jednoczesne stosowanie mechanicznej metody antykoncepcji.
Dotychczas stosowano złożone hormonalne środki antykoncepcyjne:
Adaring należy założyć najpóźniej w dniu następującym po przerwie w stosowaniu tabletek lub systemu transdermalnego, stosowanego wcześniej złożonego hormonalnego środka antykoncepcyjnego, lub po okresie stosowania tabletek zawierających placebo.
Jeżeli pacjentka regularnie i prawidłowo stosowała poprzednią metodę antykoncepcji i jeżeli jest pewne, że nie jest w ciąży, może zmienić dotychczasową złożoną antykoncepcję hormonalną na system terapeutyczny dopochwowy Adaring w dowolnym dniu cyklu.
Przerwa w stosowaniu dotychczasowego środka antykoncepcyjnego nigdy nie powinna przekraczać zaleconego czasu.
Dotychczas stosowano antykoncepcję zawierającą tylko progestagen (minitabletka, implant lub iniekcje) lub system terapeutyczny domaciczny uwalniający progestagen [IUS].
Stosowanie systemu terapeutycznego dopochwowego Adaring zamiast minitabletki można rozpocząć w dowolnym dniu (w przypadku implantu i systemu - w dniu usunięcia implantu lub systemu, w przypadku iniekcji – w dniu następnego zaplanowanego wstrzyknięcia), ale we wszystkich tych przypadkach przez pierwsze 7 dni stosowania Adaring należy dodatkowo stosować mechaniczną metodę antykoncepcji.
Po poronieniu w pierwszym trymestrze ciąży:
Stosowanie systemu terapeutycznego dopochwowego Adaring można rozpocząć natychmiast. Nie ma potrzeby jednoczesnego stosowania dodatkowych metod antykoncepcji. Jeśli rozpoczęcie stosowania systemu terapeutycznego dopochwowego Adaring bezpośrednio po poronieniu wydaje się niewskazane,
pacjentka powinna postępować według zaleceń podanych w punkcie: „W poprzednim cyklu nie stosowano hormonalnego środka antykoncepcyjnego”. W międzyczasie powinna stosować inną metodę antykoncepcji.
Po porodzie lub poronieniu w drugim trymestrze ciąży:
Informacje dla kobiet karmiących piersią, patrz punkt 4.6.
Należy zalecić rozpoczęcie stosowania systemu terapeutycznego dopochwowego Adaring w czwartym tygodniu po porodzie lub po poronieniu w drugim trymestrze ciąży. W razie późniejszego rozpoczęcia stosowania systemu terapeutycznego dopochwowego Adaring, należy zalecić jednoczesne stosowanie mechanicznej metody antykoncepcji przez pierwsze 7 dni stosowania systemu terapeutycznego dopochwowego Adaring. Jeśli jednak w tym czasie miał miejsce stosunek, przed rozpoczęciem stosowania systemu terapeutycznego dopochwowego Adaring należy wykluczyć ciążę lub pacjentka powinna poczekać do wystąpienia pierwszej miesiączki.
NIEWŁAŚCIWE STOSOWANIE ADARING
Stosowanie systemu terapeutycznego dopochwowego Adaring w sposób inny niż opisany w zaleceniach może zmniejszyć jego skuteczność antykoncepcyjną i pogorszyć kontrolę cyklu. Aby uniknąć utraty działania antykoncepcyjnego w wyniku niewłaściwego stosowania systemu terapeutycznego dopochwowego, należy przestrzegać poniższych zasad:
Złożonych hormonalnych środków antykoncepcyjnych nie należy stosować w następujących przypadkach. Jeżeli jakikolwiek z podanych objawów wystąpi po raz pierwszy w okresie stosowania systemu terapeutycznego dopochwowego Adaring, należy jak najszybciej usunąć system terapeutyczny
dopochwowy.
OSTRZEŻENIA
Jeżeli występuje którykolwiek z poniższych stanów lub czynników ryzyka, należy omówić z pacjentką zasadność stosowania systemu terapeutycznego dopochwowego Adaring.
W razie pogorszenia lub wystąpienia po raz pierwszy któregokolwiek z wymienionych stanów lub czynników ryzyka kobieta powinna zgłosić się do lekarza prowadzącego, który zadecyduje, czy konieczne jest przerwanie stosowania systemu terapeutycznego dopochwowego Adaring.
INTERAKCJE Z INNYMI PRODUKTAMI LECZNICZYMI
Uwaga: W celu określenia potencjalnych interakcji, należy zapoznać się z informacjami dotyczącymi jednocześnie stosowanych produktów leczniczych.
Wpływ innych produktów leczniczych na system terapeutyczny dopochwowy Adaring
Mogą występować interakcje z produktami leczniczymi lub produktami ziołowymi, które indukują enzymy mikrosomalne, co może skutkować zwiększeniem klirensu hormonów płciowych i może prowadzić do wystąpienia krwawienia śródcykliczne i (lub) zmniejszenia skuteczności antykoncepcyjnej.
Postępowanie
Indukcja enzymów może być widoczna już po kilku dniach leczenia. Maksymalna indukcja enzymów jest na ogół widoczna w ciągu kilku tygodni. Po przerwaniu leczenia, indukcja enzymów może utrzymywać się przez około 4 tygodnie.
Krótkotrwałe leczenie
Kobiety podczas leczenia produktami leczniczymi lub produktami ziołowymi indukującymi enzymy, w trakcie stosowania systemu terapeutycznego dopochwowego Adaring powinny czasowo stosować mechaniczne metody antykoncepcji lub jeszcze jedną metodę antykoncepcji. Uwaga: systemu terapeutycznego dopochwowego Adaring nie należy stosować z diafragmą, kapturkiem naszyjkowym lub prezerwatywą dla kobiet. Antykoncepcja mechaniczna musi być stosowana przez cały okres jednoczesnego przyjmowania produktów leczniczych indukujących enzymy i przez 28 dni po ich odstawieniu. Jeśli jednocześnie stosowane leki indukujące enzymy przyjmowane są przez okres dłuższy niż 3 tygodnie stosowania systemu terapeutycznego dopochwowego, następny system terapeutyczny dopochwowy należy założyć natychmiast, bez przerwy w jego stosowaniu.
Długotrwałe leczenie
Kobietom długotrwale leczonym produktami leczniczymi indukującymi enzymy wątrobowe zaleca się stosowanie innej, skutecznej, niehormonalnej metody antykoncepcji.
W literaturze opisano następujące interakcje.
Substancje zwiększające klirens złożonych hormonalnych środków antykoncepcyjnych
Mogą występować interakcje z produktami leczniczymi lub produktami ziołowymi, które indukują enzymy mikrosomalne, zwłaszcza enzymy cytochromu P450 (CYP), co może prowadzić do zwiększenia klirensu, powodującego zmniejszenie stężenia hormonów płciowych w osoczu i zmniejszenia skuteczności złożonych hormonalnych środków antykoncepcyjnych, w tym systemu terapeutycznego dopochwowego Adaring. Do tych produktów należy fenytoina, fenobarbital, prymidon, bosentan, karbamazepina, ryfampicyna, a prawdopodobnie również okskarbazepina, topiramat, felbamat, gryzeofulwina, niektóre inhibitory proteazy HIV (np. rytonawir) i nienukleozydowe inhibitory odwrotnej transkryptazy (np. efawirenz) oraz produkty zawierające ziele dziurawca zwyczajnego (Hypericum perforatum).
Substancje wywierające różny wpływ na klirens złożonych hormonalnych środków antykoncepcyjnych
Jednoczesne podawanie z hormonalnymi środkami antykoncepcyjnymi wielu połączeń inhibitorów
proteazy HIV (np. nelfinawir) i nienukleozydowych inhibitorów odwrotnej transkryptazy (np. newirapiny) i (lub) połączeń z produktami leczniczymi stosowanymi w wirusowym zapaleniu wątroby typu C (HCV) (np. boceprewir, telaprewir), może zwiększać lub zmniejszać stężenie progestagenów, w tym etonogestrelu, lub estrogenu w osoczu. W niektórych przypadkach wpływ netto tych zmian może mieć znaczenie kliniczne.
Substancje zmniejszające klirens złożonych hormonalnych środków antykoncepcyjnych
Kliniczne znaczenie potencjalnych interakcji z inhibitorami enzymów pozostaje nieznane. Jednoczesne podawanie silnych (np. ketokonazol, itrakonazol, klarytromycyna) lub umiarkowanych (np. flukonazol, diltiazem, erytromycyna) inhibitorów CYP3A4 może zwiększać stężenie estrogenu lub progestagenu, w tym etonogestrelu.
Zgłaszano przypadku uszkodzenia systemu terapeutycznego dopochwowego podczas jednoczesnego stosowania produktów dopochwowych, w tym przeciwgrzybiczych produktów leczniczych, antybiotyków oraz środków nawilżających (patrz punkt 4.4 „Uszkodzenie systemu terapeutycznego dopochwowego Adaring”)
Jak wynika z badań farmakokinetycznych, leki przeciwgrzybicze i środki plemnikobójcze stosowane dopochwowo nie powinny wpływać na skuteczność antykoncepcyjną i bezpieczeństwo stosowania systemu terapeutycznego dopochwowego Adaring.
Hormonalne środki antykoncepcyjne mogą zaburzać metabolizm innych leków, zwiększając stężenie w osoczu i tkankach jednych leków (np. cyklosporyny), a zmniejszając innych (np. lamotryginy).
Interakcje farmakodynamiczne
Podczas badań klinicznych u pacjentów leczonych z powodu zakażenia wirusem zapalenia wątroby typu C (HCV) produktami leczniczymi zawierającymi ombitaswir z parytaprewirem i rytonawirem oraz dazabuwir z rybawiryna lub bez, zwiększenie aktywności aminotransferaz (AlAT) do wartości ponad pięciokrotnie większych niż górna granica normy występowało znacząco częściej u kobiet stosujących produkty lecznicze zawierające etynyloestradiol, takie jak złożone hormonalne produkty antykoncepcyjne. Dodatkowo, również u pacjentów leczonych glekaprewirem z pibrentaswirem lub sofosbuwirem z welpataswirem i woksylaprewirem, obserwowano zwiększenie aktywności AlAT u kobiet stosujących leki zawierające etynyloestradiol, takie jak złożone hormonalne środki antykoncepcyjne (patrz punkt 4.3).
W związku z tym pacjentki stosujące system terapeutyczny
dopochwowy Adaring muszą stosować alternatywną metodę antykoncepcji (np. antykoncepcję zawierającą wyłącznie progestagen lub metody niehormonalne) przed rozpoczęciem stosowania powyższego schematu leczenia skojarzonego. Stosowanie systemu terapeutycznego dopochwowego Adaring można ponownie rozpocząć 2 tygodnie po zakończeniu leczenia powyższym schematem leczenia skojarzonego.
Dlatego kobiety stosujące produkt leczniczy Adaring muszą, przed rozpoczęciem leczenia za pomocą tych połączeń przeciwwirusowych, zmienić metodę stosowanej antykoncepcji na alternatywną (np. antykoncepcja zawierająca wyłącznie progestagen lub metody niehormonalne). Ponowne stosowanie produktu leczniczego Adaring można rozpocząć po dwóch tygodniach od zakończenia leczenia za pomocą wcześniej opisanych połączeń przeciwwirusowych.
BADANIA DIAGNOSTYCZNE
Stosowanie antykoncepcji hormonalnej może wpływać na wyniki niektórych badań diagnostycznych, w tym parametrów biochemicznych czynności wątroby, tarczycy, nadnerczy i nerek, stężenia białek nośnikowych w osoczu (np. globuliny wiążącej kortykosteroidy i globuliny wiążącej hormony płciowe), poszczególnych frakcji lipidów i lipoprotein, parametrów metabolizmu węglowodanów, wskaźników układu krzepnięcia i fibrynolizy. Mimo tych odchyleń poszczególne parametry na ogół pozostają w
granicach normy laboratoryjnej. INTERAKCJE Z TAMPONAMI
Badania farmakokinetyczne wykazały, że stosowanie tamponów nie ma wpływu na wchłanianie hormonów uwalnianych z systemu terapeutycznego dopochwowego Adaring. W rzadkich przypadkach Adaring może wypaść w czasie usuwania tamponu (patrz punkt „Postępowanie w razie wypadnięcia Adaring”).
Ciąża
Adaring nie jest wskazany do stosowania w ciąży. Jeśli w czasie stosowania systemu terapeutycznego dopochwowego Adaring pacjentka zajdzie w ciążę, powinna usunąć system terapeutyczny dopochwowy. Rozległe badania epidemiologiczne nie wykazały ani zwiększonego ryzyka wad wrodzonych u dzieci, których matki przed zajściem w ciążę stosowały złożone hormonalne środki antykoncepcyjne, ani działania teratogennego tych produktów stosowanych nieświadomie we wczesnej ciąży.
Badanie kliniczne prowadzone na małej grupie kobiet wykazało, że stężenie hormonów płciowych w jamie macicy u pacjentek stosujących system terapeutyczny dopochwowy zawierający etonogestrel + etynyloestradiol jest zbliżone do stężenia obserwowanego u pacjentek stosujących złożone doustne hormonalne środki antykoncepcyjne (patrz punkt 5.2). Jak dotąd nie ma danych na temat wyników zakończenia ciąż u pacjentek stosujących system terapeutyczny dopochwowy zawierający etonogestrel + etynyloestradiol.
Podejmując decyzję o ponownym rozpoczęciu stosowania systemu terapeutycznego dopochwowego Adaring należy wziąć pod uwagę zwiększone ryzyko żylnej choroby zakrzepowo-zatorowej u kobiet w okresie poporodowym (patrz punkty 4.2 i 4.4).
Karmienie piersią
Stosowanie estrogenów może wpływać na karmienie piersią, zmniejszając ilość pokarmu i zmieniając jego skład. Z tych względów Adaring nie jest zalecany do czasu całkowitego zaprzestania karmienia piersią. Niewielka ilość hormonów płciowych i (lub) ich metabolitów może być wydzielana z mlekiem matki, jednak nie ma dowodów na to, aby mogło to mieć niekorzystny wpływ na zdrowie dziecka.
Płodność
System terapeutyczny dopochwowy Adaring jest wskazany do stosowania w celu zapobiegania ciąży. Jeśli kobieta zechce zajść w ciążę i w związku z tym zaprzestać stosowania systemu terapeutycznego dopochwowego Adaring, przed próbą zajścia w ciążę należy odczekać do wystąpienia naturalnego krwawienia miesiączkowego, ponieważ pomoże to ustalić termin porodu.
Na podstawie badań farmakodynamicznych stwierdzono, że Adaring nie ma wpływu lub wywieranie istotny wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn.
Do najczęstszych działań niepożądanych obserwowanych w badaniach klinicznych z zastosowaniem systemu terapeutycznego dopochwowego Adaring należał ból głowy oraz zakażenia pochwy i upławy, zgłaszane przez 5-6% kobiet.
Opis wybranych działań niepożądanych
U kobiet stosujących złożone hormonalne środki antykoncepcyjne obserwowano zwiększone ryzyko zakrzepicy żył i tętnic oraz zdarzeń zakrzepowo-zatorowych, w tym zawału serca, udaru, przemijającego napadu niedokrwiennego, zakrzepicy żylnej oraz zatorowości płucnej. Zostały one szerzej omówione w punkcie 4.4.
U kobiet stosujących złożone hormonalne środki antykoncepcyjne zgłaszano również inne działania niepożądane: zostały one szczegółowo omówione w punkcie 4.4.
W tabeli poniżej wymieniono działania niepożądane zgłoszone w badaniach klinicznych, badaniach obserwacyjnych lub w okresie po wprowadzeniu do obrotu systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol. Do opisania poszczególnych działań niepożądanych użyto najbardziej odpowiednich terminów według MedDRA.
Wszystkie działania niepożądane zostały wymienione zgodnie z klasyfikacją układów i narządów oraz według częstości występowania: często (≥ 1/100 do < 1/10), niezbyt często (≥ 1/1000 do < 1/100), rzadko (≥ 1/10 000 do < 1/1000) oraz nieznana (częstość nie może być określona na podstawie dostępnych danych).
Klasyfikacja układów i narządów | Często | Niezbyt często | Rzadko | Nieznana |
Zakażenia i zarażenia pasożytnicze | Zapalenie pochwy | Zapalenie szyjki macicy, zapalenie pęcherza, zakażenia dróg moczowych | ||
Zaburzenia układu immunologicznego | Reakcje nadwrażliwości , w tym obrzęk naczynioruchowy i reakcja anafilaktyczna, Nasilenie objawów dziedzicznego i nabytego obrzęku naczynioruchowego . | |||
Zaburzenia metabolizmu i odżywiania | Zwiększenie apetytu | |||
Zaburzenia psychiczne | Depresja, zmniejszenie popędu płciowego | Zmieniony nastrój, chwiejność nastroju, nagłe zmiany nastroju | ||
Zaburzenia układu nerwowego | Bóle głowy, migrena | Zawroty głowy, niedoczulica |
Klasyfikacja układów i narządów | Często | Niezbyt często | Rzadko | Nieznana |
Zaburzenia oka | Zaburzenia widzenia | |||
Zaburzenia naczyniowe | Uderzenia gorąca | Żylna choroba zakrzepowo- zatorowa, tętnicze zaburzenia zakrzepowo- zatorowe | ||
Zaburzenia żołądka i jelit | Bóle brzucha, nudności | Wzdęcia, biegunka, wymioty, zaparcia | ||
Zaburzenia skóry i tkanki podskórnej | Trądzik | Łysienie, egzema, świąd, wysypka, pokrzywka | Ostuda | |
Zaburzenia mięśniowo- szkieletowe i tkanki łącznej | Ból pleców, skurcze mięśni, bóle kończyn | |||
Zaburzenia nerek i dróg moczowych | Bolesne oddawanie moczu, parcie na mocz, częstomocz | |||
Zaburzenia układu rozrodczego i piersi | Tkliwość piersi, świąd żeńskich narządów płciowych, bolesne miesiączkowanie, bóle w obrębie miednicy, upławy | Brak miesiączki, bolesność piersi, powiększenie piersi, guzek w piersi, polip szyjki macicy, krwawienie w trakcie stosunku, dyspareunia, Wywinięcie szyjki macicy, dysplazja włóknisto- torbielowata piersi, krwotoczne miesiączki, krwotok maciczny, dyskomfort w obrębie miednicy, zespół napięcia przedmiesiączkowego, skurcz macicy, uczucie palenia w pochwie, nieprzyjemny zapach z pochwy, ból w pochwie, dyskomfort sromu i pochwy, suchość sromu i pochwy | Mlekotok | Zaburzenia prącia |
Zaburzenia ogólne i stany w miejscu podania | Uczucie zmęczenia, drażliwość, złe samopoczucie, obrzęk, | Obrośnięcie systemu terapeutycznego dopochwowego |
Klasyfikacja układów i narządów | Często | Niezbyt często | Rzadko | Nieznana |
uczucie obecności ciała obcego | przez tkankę pochwy | |||
Badania diagnostyczne | Zwiększenie masy ciała | Zwiększenie ciśnienia krwi | ||
Urazy, zatrucia i powikłania po zabiegach | Dyskomfort związany z użytkowaniem systemu terapeutycznego dopochwowego, wypadnięcie systemu terapeutycznego dopochwowego | Powikłania związane ze stosowaniem systemu terapeutycznego dopochwowego | Uszkodzenie ściany pochwy związane z uszkodzeniem systemu terapeutycznego dopochwowego |
1) Lista działań niepożądanych oparta na zgłoszeniach spontanicznych.
Istnieją doniesienia o występowaniu nowotworów zależnych od hormonów płciowych (np. nowotwory wątroby, piersi) u pacjentek przyjmujących złożone hormonalne środki antykoncepcyjne. Więcej informacji patrz punkt 4.4.
Zgłaszano przypadki uszkodzenia systemu terapeutycznego dopochwowego Adaring w czasie stosowania (patrz punkty 4.4 i 4.5)
Interakcje
Interakcje innych produktów leczniczych (induktorów enzymów) z hormonalnymi środkami antykoncepcyjnymi mogą prowadzić do wystąpienia krwawienia śródcyklicznego i (lub) zmniejszenia skuteczności antykoncepcyjnej (patrz punkt 4.5).
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego. Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów Leczniczych Urzędu Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych:
Al. Jerozolimskie 181C, 02-222 Warszawa, tel.: + 48 22 49-21-301, fax: + 48 22 49-21-309, Strona internetowa: https://smz.ezdrowie.gov.pl.
Działania niepożądane można zgłaszać również podmiotowi odpowiedzialnemu.
Jak dotąd nie ma doniesień o ciężkich szkodliwych działaniach związanych z przedawkowaniem hormonalnych środków antykoncepcyjnych. Objawy, jakie mogą wystąpić to: nudności, wymioty oraz niewielkie krwawienie z pochwy u młodych dziewcząt. Nie istnieje antidotum, w razie potrzeby należy stosować leczenie objawowe.
Grupa farmakoterapeutyczna: inne leki ginekologiczne, dopochwowe środki antykoncepcyjne, system terapeutyczny dopochwowy z progestagenem i estrogenem, kod ATC: G02BB01.
Mechanizm działania
Adaring zawiera etonogestrel i etynyloestradiol. Etonogestrel jest progestagenem,
pochodną19-nortestosteronu i wykazuje wysokie powinowactwo do receptorów dla progesteronu w narządach docelowych. Etynyloestradiol jest estrogenem szeroko stosowanym w produktach antykoncepcyjnych. Działanie antykoncepcyjne systemu terapeutycznego dopochowego Adaring opiera się na wielu mechanizmach, z których najważniejszy to hamowanie owulacji.
Skuteczność kliniczna i bezpieczeństwo stosowania
Badania kliniczne prowadzono wśród kobiet w wieku od 18 do 40 lat na całym świecie (USA, Europa i Brazylia). Skuteczność antykoncepcyjna była porównywalna do skuteczności antykoncepcyjnej złożonych doustnych środków antykoncepcyjnych. Na podstawie badań klinicznych z użyciem systemu terapeutycznego dopochwowego zawierającego etonogestrel i etynyloestradiol uzyskano przedstawione w poniższej tabeli współczynniki Pearl’a (liczba ciąż na 100 kobietolat stosowania).
Metoda analizy | Współczynnik Pearl’a | 95% CI | Ilość cykli |
ITT (pacjentka + błąd metody) | 0,96 | 0,64 – 1,39 | 37 977 |
PP (błąd metody) | 0,64 | 0,35 – 1,07 | 28 723 |
W przypadku stosowania złożonych doustnych środków antykoncepcyjnych o większej dawce (0,05 mg etynyloestradiolu) ryzyko raka endometrium i raka jajnika jest mniejsze. Jak dotąd nie ustalono, czy odnosi się to również do środków antykoncepcyjnych o mniejszej dawce estrogenu, takich jak środki zawierające etonogestrel + etynyloestradiol.
PROFIL KRWAWIEŃ
Duże badanie porównawcze z zastosowaniem doustnego środka antykoncepcyjnego zawierającego lewonorgestrel + etynyloestradiol w dawkach odpowiednio 150/30 μg (n= 512 w porównaniu do n=518), oceniające profil krwawień w czasie 13 kolejnych cykli wykazało małą częstość występowania plamień i krwawień śródcyklicznych u kobiet stosujących środki zawierające etonogestrel + etynyloestradiol (2,0- 6,4%). Ponadto u większości pacjentek krwawienia z dróg rodnych występowały jedynie w okresie przerwy w stosowaniu systemu terapeutycznego dopochwowego (58,8-72,8%).
WPŁYW NA GĘSTOŚĆ MINERALNĄ KOŚCI
Wpływ systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol (n=76) na gęstość mineralną kości (ang. BMD) badano w porównaniu z dopochwową wkładką antykoncepcyjną nie zawierającą hormonów (ang. IUD) (n=31) przez okres dwóch lat. Nie stwierdzono negatywnego wpływu na gęstość mineralną kości.
Dzieci i młodzież
Nie przeprowadzono badań bezpieczeństwa stosowania ani skuteczności systemy terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol u młodzieży w wieku poniżej 18 lat.
Wchłanianie
Etonogestrel uwalniany z systemu terapeutycznego dopochwowego zawierającego etonogelstrel + etynyloestradiol jest szybko wchłaniany przez błonę śluzową pochwy. Maksymalne stężenie w osoczu wynoszące około 1700 pg/ml etonogestrel osiąga po tygodniu od założenia systemu terapeutycznego dopochwowego. Stężenie w osoczu wykazuje nieznaczne wahania i powoli się zmniejsza do około
1600 pg/ml po upływie 1 tygodnia, 1500 pg/ml po upływie 2 tygodni i 1400 pg/ml po upływie 3 tygodni stosowania. Całkowita biodostępność wynosi niemal 100%, jest więc wyższa niż po podaniu doustnym. U niewielkiej liczby kobiet stosujących system terapeutyczny dopochwowy zawierający etonogestrel + etynyloestradiol lub doustny środek antykoncepcyjny zawierający 0,150 mg dezogestrelu i 0,020 mg etynyloestradiolu zmierzono stężenie etonogestrelu w szyjce i jamie macicy. Obserwowane wartości były porównywalne.
Dystrybucja
Etonogestrel wiąże się z albuminami osocza i z globuliną wiążącą hormony płciowe (SHBG). Pozorna objętość dystrybucji etonogestrelu wynosi 2,3 l/kg mc.
Metabolizm
Etonogestrel podlega dobrze poznanym przemianom metabolicznym wspólnym dla związków steroidowych. Pozorny klirens osocza wynosi około 3,5 l/godz. Nie stwierdzono bezpośrednich interakcji z jednocześnie podawanym etynyloestradiolem.
Eliminacja
Stężenie etonogestrelu w osoczu zmniejsza się w dwóch fazach. W końcowej fazie eliminacji okres półtrwania wynosi około 29 godzin. Etonogestrel i jego metabolity są wydalane wraz z moczem i żółcią w stosunku 1,7:1. Okres połowicznej eliminacji metabolitów wynosi około 6 dni.
Etynyloestradiol
Wchłanianie
Etynyloestradiol uwalniany z systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol jest szybko wchłaniany przez błonę śluzową pochwy. Maksymalne stężenie w osoczu wynoszące około 35 pg/ml występuje po 3 dniach od założenia systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol i zmniejsza się do 19 pg/ml po upływie 1 tygodnia, 18 pg/ml po upływie 2 tygodni i 18 pg/ml po upływie 3 tygodni stosowania. Ogólnoustrojowa miesięczna ekspozycja na etynyloestradiol (AUC0-ω) przy stosowaniu systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol wynosi 10,9 ng. godz/ml.
Całkowita biodostępność wynosi około 56%, co jest porównywalne z podaniem doustnym etynyloestradiolu. U niewielkiej liczby kobiet stosujących system terapeutyczny dopochwowy zawierający etonogestrel + etynyloestradiol lub doustny środek antykoncepcyjny zawierający0,150 mg dezogestrelu i 0,020 mg etynyloestradiolu zmierzono stężenie etynyloestradiolu w szyjce i jamie macicy. Obserwowane wartości były porównywalne.
Dystrybucja
Etynyloestradiol wiąże się w znacznym stopniu, lecz niespecyficznie z albuminami osocza. Pozorna objętość dystrybucji wynosi około 15 l/kg mc.
Metabolizm
Etynyloestradiol jest metabolizowany głównie na drodze hydroksylacji aromatycznej, choć tworzy się również szereg innych pochodnych hydroksylowych i metylowych. Występują one jako wolne metabolity oraz w postaci sprzężonej z siarczanami i glukuronidami. Pozorny klirens wynosi około 35 l/godz.
Eliminacja
Stężenie etynyloestradiolu w osoczu zmniejsza się w dwóch fazach. Końcowa faza eliminacji charakteryzuje się dużą zmiennością osobniczą okresu półtrwania; średnio wynosi on 34 godziny. Etynyloestradiol nie jest wydalany w postaci niezmienionej; jego metabolity są wydalane z moczem i żółcią w stosunku 1,3:1. Okres połowicznej eliminacji metabolitów wynosi około 1,5 doby.
Szczególne grupy pacjentów
Dzieci i młodzież
Nie przeprowadzono badań farmakokinetyki systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol u zdrowych dziewcząt w wieku poniżej 18 lat, po pierwszej miesiączce.
Pacjentki z zaburzeniami czynności nerek
Nie przeprowadzono badań oceniających wpływ choroby nerek na właściwości farmakokinetyczne systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol.
Pacjentki z zaburzeniami czynności wątroby
Nie przeprowadzono badań oceniających wpływ choroby wątroby na właściwości farmakokinetyczne systemu terapeutycznego dopochwowego zawierającego etonogestrel + etynyloestradiol. Niemniej jednak u kobiet z zaburzeniami czynności wątroby hormony steroidowe mogą być słabo metabolizowane.
Grupy etniczne
Nie przeprowadzono badań oceniających właściwości farmakokinetyczne u pacjentek z różnych grup etnicznych.
Dane niekliniczne na temat etynyloestradiolu i etonogestrelu, wynikające z konwencjonalnych badań farmakologicznych dotyczących bezpieczeństwa, badań toksyczności po podaniu wielokrotnym, genotoksyczności, potencjalnego działania rakotwórczego oraz toksycznego wpływu na rozród nie ujawniają żadnego szczególnego zagrożenia dla człowieka poza tym, które jest ogólnie znane.
Ocena ryzyka zagrożenia dla środowiska (ang. ERA, Environmental Risk Assessment)
Badania oceniające ryzyko zagrożenia dla środowiska wykazały, że 17α-etynyloestradiol i etonogestrel mogą stanowić zagrożenie dla organizmów wód powierzchniowych (patrz punkt 6.6).
Etylenu i octanu winylu kopolimer, octan winylu 28%; Poliuretan
Nie dotyczy.
2 lata
Brak specjalnych zaleceń dotyczących temperatury przechowywania produktu leczniczego. Przechowywać w oryginalnym opakowaniu w celu ochrony przed światłem.
Saszetka zawiera jeden system terapeutyczny dopochwowy Adaring. Saszetka jest wykonana z foli PET/Aluminium/LDPE. Saszetka chroni przed światłem i wilgocią. Saszetka jest umieszczona w tekturowym pudełku z nadrukiem wraz z ulotką oraz naklejkami na kalendarz, które mają pomóc zapamiętać, kiedy należy zakładać i usuwać system terapeutyczny dopochwowy.
Opakowanie zawiera 1, 3 lub 6 systemów.
Nie wszystkie wielkości opakowań muszą znajdować się w obrocie.
Patrz punkt 4.2.
Adaring należy użyć (założyć) nie później niż miesiąc przed upływem terminu ważności, zamieszczonego na opakowaniu po EXP. Termin ważności oznacza ostatni dzień podanego miesiąca. Numer serii podany jest na opakowaniu po skrócie „Lot”. Po otwarciu, saszetkę należy zachować do późniejszego użycia, np. w trakcie tymczasowego przechowywania systemu terapeutycznego dopochwowego po wyjęciu z pochwy oraz do jego wyrzucenia.
Ten produkt leczniczy może stanowić zagrożenie dla środowiska (patrz punkt 5.3). Po usunięciu systemu terapeutycznego dopochwowego Adaring należy go umieścić w saszetce, a saszetkę dokładnie zamknąć. Następnie zamkniętą saszetkę należy ostrożnie wyrzucić zgodnie z lokalnymi wymaganiami (tj. wyrzucić z innymi odpadami domowymi lub odnieść do apteki w celu właściwej utylizacji) w taki sposób, aby uniknąć narażenia innych osób. Nieużywane (przeterminowane) systemy terapeutyczne należy usunąć zgodnie z lokalnymi przepisami. Nie należy wyrzucać systemu terapeutycznego dopochwowego Adaring do toalety ani wyrzucać do kanalizacji.
Adamed Pharma S.A.
Pieńków, ul. M. Adamkiewicza 6A
05-152 Czosnów
Pozwolenie nr: 24067
Data wydania pierwszego pozwolenia na dopuszczenie do obrotu: 20.06.2017 Data ostatniego przedłużenia pozwolenia:
28.10.2022











