Spis treści:
- NAZWA PRODUKTU LECZNICZEGO
- SKŁAD JAKOŚCIOWY I ILOŚCIOWY
- POSTAĆ FARMACEUTYCZNA
- SZCZEGÓŁOWE DANE KLINICZNE
- WŁAŚCIWOŚCI FARMAKOLOGICZNE
- DANE FARMACEUTYCZNE
- PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
- NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
- DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
- DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Dawkowanie i sposób podawania
Przeciwwskazania
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Przedawkowanie
Erlotinib Sandoz, 25 mg, tabletki powlekane Erlotinib Sandoz, 100 mg, tabletki powlekane Erlotinib Sandoz, 150 mg, tabletki powlekane
Erlotinib Sandoz, 25 mg
Każda tabletka powlekana zawiera 25 mg erlotynibu (Erlotinibum) w postaci erlotynibu chlorowodorku.
Substancja pomocnicza o znanym działaniu:
Każda tabletka powlekana zawiera 22,78 mg laktozy (w postaci laktozy jednowodnej).
Erlotinib Sandoz, 100 mg
Każdatabletka powlekana zawiera 100 mg erlotynibu (Erlotinibum) w postaci erlotynibu chlorowodorku.
Substancja pomocnicza o znanym działaniu:
Każda tabletka powlekana zawiera 91,14 mg laktozy (w postaci laktozy jednowodnej).
Erlotinib Sandoz, 150 mg
Każdatabletka powlekana zawiera 150 mg erlotynibu (Erlotinibum) w postaci erlotynibu chlorowodorku.
Substancja pomocnicza o znanym działaniu:
Każda tabletka powlekana zawiera 136,71 mg laktozy (w postaci laktozy jednowodnej). Pełny wykaz substancji pomocniczych, patrz punkt 6.1.
Tabletka powlekana
Erlotinib Sandoz, 25 mg
Białe do żółtawych, okrągłe, obustronnie wypukłe tabletki powlekane z wytłoczonym symbolem „25” po jednej stronie, o średnicy 6,1 mm ± 5%.
Erlotinib Sandoz, 100 mg
Białe do żółtawych, okrągłe, obustronnie wypukłe tabletki powlekane z wytłoczonym symbolem
„100” po jednej stronie, o średnicy 8,9 mm ± 5%.
Erlotinib Sandoz, 150 mg
Białe do żółtawych, okrągłe, obustronnie wypukłe tabletki powlekane z wytłoczonym symbolem
„150” po jednej stronie, o średnicy 10,5 mm ± 5%.
Niedrobnokomórkowy rak płuca (NDRP)
Stosowanie produktu Erlotinib Sandoz jest wskazane w leczeniu pierwszego rzutu u pacjentów z nie drobnokomórkowym rakiem płuca (NDRP) miejscowo zaawansowanym lub z przerzutami,
z aktywującymi mutacjami EGFR.
Produkt Erlotinib Sandoz jest także wskazany w leczeniu podtrzymującym u pacjentów z miejscowo zaawansowanym NDRP lub z NDRP z przerzutami, z aktywującymi mutacjami EGFR, u których nastąpiła stabilizacja choroby po chemioterapii pierwszego rzutu.
Produkt Erlotinib Sandoz jest także wskazany w leczeniu pacjentów z miejscowo zaawansowanym NDRP lub NDRP z przerzutami, po niepowodzeniu leczenia co najmniej jednym uprzednio stosowanym schematem chemioterapii. U pacjentów z rakiem bez mutacji aktywujących EGFR stosowanie erlotynibu jest wskazane, gdy inne opcje leczenia uznane zostały za nieodpowiednie.
Przy przepisywaniu produktu Erlotinib Sandoz należy wziąć pod uwagę czynniki związane z wydłużeniem przeżycia.
Nie wykazano korzyści w odniesieniu do czasu przeżycia ani innych istotnych klinicznie skutków leczenia u pacjentów z nowotworami, w których w badaniu immunohistochemicznym (IHC) nie stwierdzano ekspresji receptora dla naskórkowego czynnika wzrostu (EGFR), patrz punkt 5.1.
Rak trzustki
Stosowanie produktu Erlotinib Sandoz w skojarzeniu z gemcytabiną jest wskazane w leczeniu pacjentów z rakiem trzustki z przerzutami.
Przy przepisywaniu produktu Erlotinib Sandoz należy wziąć pod uwagę czynniki związane z wydłużeniem przeżycia (patrz punkty 4.2 i 5.1).
Nie wykazano korzyści w odniesieniu do czasu przeżycia u pacjentów z chorobą miejscowo zaawansowaną.
Leczenie produktem Erlotinib Sandoz powinien nadzorować lekarz z doświadczeniem w stosowaniu leków przeciwnowotworowych.
Pacjenci z niedrobnokomórkowym rakiem płuca
Należy wykonać badanie na obecność mutacji EGFR zgodnie z zatwierdzonymi wskazaniami (patrz punkt 4.1).
Zalecana dawka dobowa produktu Erlotinib Sandoz wynosi 150 mg przyjmowanych co najmniej jedną godzinę przed posiłkiem lub dwie godziny po posiłku.
Pacjenci z rakiem trzustki
Zalecana dawka dobowa produktu Erlotinib Sandoz wynosi 100 mg przyjmowanych co najmniej jedną godzinę przed posiłkiem lub dwie godziny po posiłku, w skojarzeniu z gemcytabiną (patrz: Charakterystyka Produktu Leczniczego gemcytabiny stosowanej w raku trzustki). U pacjentów,
u których nie wystąpiła wysypka w ciągu pierwszych 4-8 tygodni leczenia, należy ponownie ocenić zasadność dalszego leczenia produktem Erlotinib Sandoz (patrz punkt 5.1).
Jeżeli konieczne jest dostosowanie dawki, należy ją zmniejszać stopniowo o 50 mg (patrz punkt 4.4). Tabletki Erlotinib Sandoz są dostępne w mocach 25 mg, 100 mg i 150 mg.
Jednoczesne stosowanie substratów i leków wpływających na CYP3A4 może wymagać modyfikacji
dawki (patrz punkt 4.5).
Zaburzenia czynności wątroby
Erlotynib jest eliminowany w wyniku metabolizmu w wątrobie i wydalania z żółcią. Wprawdzie ekspozycja na erlotynib była podobna u pacjentów z umiarkowanymi zaburzeniami czynności wątroby (punktacja 7-9 w skali Childa-Pugha) i u pacjentów z prawidłową czynnością wątroby, ale należy zachować ostrożność stosując produkt Erlotinib Sandoz u pacjentów z zaburzeniami czynności wątroby. W razie wystąpienia ciężkich działań niepożądanych należy zmniejszyć dawkę lub przerwać podawanie produktu Erlotinib Sandoz. Nie badano bezpieczeństwa stosowania i skuteczności
u pacjentów z ciężkimi zaburzeniami czynności wątroby (aktywność AspAT i AIAT >5 x GGN [górna granica normy]). Nie zaleca się stosowania produktu Erlotinib Sandoz u pacjentów z ciężkimi zaburzeniami czynności wątroby (patrz punkt 5.2).
Zaburzenia czynności nerek
Nie badano bezpieczeństwa stosowania i skuteczności erlotynibu u pacjentów z zaburzeniami czynności nerek (stężenie kreatyniny w surowicy >1,5-krotnie większe od GGN). Dane farmakokinetyczne nie wskazują, aby zmiana dawki u pacjentów z lekkimi lub umiarkowanymi zaburzeniami czynności nerek była konieczna (patrz punkt 5.2). Nie zaleca się stosowania produktu Erlotinib Sandoz u pacjentów z ciężkimi zaburzeniami czynności nerek.
Dzieci i młodzież
Nie ustalono bezpieczeństwa stosowania i skuteczności erlotynibu w zatwierdzonych wskazaniach u pacjentów w wieku poniżej 18 lat. Nie zaleca się stosowania produktu Erlotinib Sandoz u dzieci i młodzieży.
Osoby palące tytoń
Wykazano, że palenie tytoniu zmniejsza ekspozycję na erlotynib o 50-60%. Maksymalna tolerowana dawka produktu Erlotinib Sandoz u palących papierosy pacjentów z niedrobnokomórkowym rakiem płuca wynosiła 300 mg. U pacjentów, którzy nadal palą papierosy, nie wykazano większej skuteczności dawki 300 mg w leczeniu drugiego rzutu po niepowodzeniu chemioterapii w porównaniu z zalecana dawką 150 mg. Dane dotyczące bezpieczeństwa dawki 300 mg i 150 mg były porównywalne, ale u pacjentów otrzymujących większą dawkę erlotynibu stwierdzono zwiększenie liczby przypadków wysypki, choroby śródmiąższowej płuc i biegunki. Osobom aktualnie palącym należy zalecić zaprzestanie palenia (patrz punkty 4.4, 4.5, 5.1 i 5.2).
Nadwrażliwość na erlotynib lub na którąkolwiek substancję pomocniczą wymienioną w punkcie 6.1.
Ocena statusu mutacji EGFR
W przypadku, gdy rozważane jest zastosowanie erlotynibu w leczeniu pierwszego rzutu lub leczeniu podtrzymującym miejscowo zaawansowanego NDRP lub NDRP z przerzutami, ważne jest określenie statusu mutacji EGFR u danego pacjenta.
Należy przeprowadzić, zgodnie z lokalnie przyjętą praktyką medyczną, zwalidowany, pewny, wiarygodny i czuły test z określonym progiem czułości i o udowodnionej przydatności do określania statusu mutacji EGFR, z wykorzystaniem DNA guza pochodzącego z próbki tkanki lub krążącego wolnego DNA (cfDNA) uzyskanego z próbki krwi (osocza).
W przypadku wykorzystania testu cfDNA z osocza i otrzymania wyniku ujemnego dla mutacji aktywujących, należy w miarę możliwości wykonać test tkankowy z uwagi na możliwość otrzymania wyników fałszywie ujemnych w badaniu osocza.
Stosowanie u osób palących tytoń
Osobom palącym należy doradzić zaprzestanie palenia, gdyż stężenie erlotynibu w osoczu osób palących może być znacznie mniejsze niż u osób niepalących. Prawdopodobnie stopień zmniejszenia
stężenia ma znaczenie kliniczne (patrz punkty 4.2, 4.5, 5.1 i 5.2).
Śródmiąższowa choroba płuc
U pacjentów otrzymujących erlotynib w leczeniu niedrobnokomórkowego raka płuca (NDRP), raka trzustki lub innych zaawansowanych nowotworów litych, donoszono o niezbyt częstych przypadkach przypominających śródmiąższową chorobę płuc (ang. interstitial lung disease, ILD), w tym również przypadkach śmiertelnych. W badaniu głównym BR.21 u pacjentów z NDRP częstość ILD (0,8%) była taka sama w grupie otrzymującej placebo i w grupie otrzymującej erlotynib. W metaanalizie randomizowanych, kontrolowanych badań klinicznych dotyczących NDRP (z wyłączeniem badań fazy I i jednoramiennych badań fazy II ze względu na brak grupy kontrolnej) częstość stanów
o podobnym obrazie chorobowym do ILD wynosiła 0,9% w grupie otrzymującej erlotynib i 0,4% w grupach kontrolnych. W badaniu, w którym pacjentom z rakiem trzustki podawano erlotynib w skojarzeniu z gemcytabiną, częstość przypadków podobnych do ILD wynosiła 2,5% w grupie
otrzymującej erlotynib razem z gemcytabiną w porównaniu z 0,4% w grupie otrzymującej placebo razem z gemcytabiną. U pacjentów, u których podejrzewano przypadki podobne do ILD, zgłaszano następujące rozpoznania: zapalenie płuc, popromienne zapalenie płuc, zapalenie płuc
z nadwrażliwości, śródmiąższowe zapalenie płuc, śródmiąższową chorobę płuc, obliteracyjne zapalenie oskrzelików, zwłóknienie płuc, zespół ostrej niewydolności oddechowej (ang. Acute Respiratory Distress Syndrome, ARDS), zapalenie pęcherzyków płucnych i nacieki w płucach. Często stwierdzano czynniki zakłócające lub współdziałające, takie jak jednocześnie lub uprzednio stosowana chemioterapia, wcześniejsza radioterapia, występujące uprzednio zmiany miąższowe płuc, przerzuty do płuc lub zakażenia płuc. Częstsze występowanie ILD (około 5%, ze wskaźnikiem śmiertelności 1,5%) obserwowano wśród uczestników badań przeprowadzonych w Japonii.
U pacjentów, u których nagle wystąpią nowe i (lub) postępujące, niewyjaśnione objawy ze strony płuc, takie jak duszność, kaszel i gorączka, stosowanie produktu Erlotinib Sandoz należy przerwać do czasu przeprowadzenia oceny diagnostycznej.
U pacjentów leczonych jednocześnie erlotynibem i gemcytabiną należy uważnie kontrolować, czy nie występują objawy działania toksycznego przypominające ILD. W razie rozpoznania ILD, produkt leczniczy Erlotinib Sandoz należy odstawić i w razie konieczności wdrożyć odpowiednie leczenie (patrz punkt 4.8).
Biegunka, odwodnienie, zaburzenia elektrolitów i zaburzenia czynności nerek
Biegunka (w tym bardzo rzadkie przypadki zakończone zgonem) występowała u około 50% pacjentów otrzymujących erlotynib. Biegunkę o umiarkowanym lub ciężkim nasileniu należy leczyć np. loperamidem. W niektórych przypadkach może być konieczne zmniejszenie dawki. W badaniach klinicznych dawki zmniejszano stopniowo o 50 mg.
Nie przeprowadzano badań dotyczących zmniejszania dawki o 25 mg. W razie ciężkiej lub uporczywej biegunki, nudności, jadłowstrętu lub wymiotów z towarzyszącym odwodnieniem należy przerwać stosowanie erlotynibu i wdrożyć postępowanie w celu przeciwdziałania odwodnieniu (patrz punkt 4.8). Rzadko donoszono o przypadkach hipokaliemii i niewydolności nerek (w tym
z przypadkami zgonów). Niektóre z nich były spowodowane ciężkim odwodnieniem wywołanym biegunką, wymiotami i (lub) jadłowstrętem, podczas gdy inne były wywołane jednocześnie stosowaną chemioterapią. W przypadku ciężkiej lub uporczywej biegunki albo w przypadkach prowadzących do odwodnienia, zwłaszcza u pacjentów z czynnikami ryzyka (w szczególności jednoczesne otrzymywanie chemioterapii i innych leków, predysponujące objawy, choroby lub inne czynniki,
w tym podeszły wiek), leczenie erlotynibem należy przerwać i podjąć odpowiednie działania w celu intensywnego nawodnienia pacjentów drogą dożylną. Ponadto, u pacjentów zagrożonych odwodnieniem należy kontrolować czynność nerek oraz stężenie elektrolitów (w tym potasu)
w surowicy.
Zapalenie wątroby, niewydolność wątroby
Podczas stosowania erlotynibu rzadko donoszono o przypadkach niewydolności wątroby (również zakończonych zgonem).
Do sprzyjających czynników należą: istniejąca wcześniej choroba wątroby lub jednoczesne przyjmowanie leków o działaniu hepatotoksycznym.
Dlatego u tych pacjentów należy rozważyć okresowe badania kontrolne czynności wątroby. Jeśli
zmiany czynności wątroby są znaczne, stosowanie erlotynibu należy przerwać (patrz punkt 4.8). Nie zaleca się stosowania erlotynibu u pacjentów z ciężkimi zaburzeniami czynności wątroby.
Perforacja przewodu pokarmowego
U pacjentów otrzymujących erlotynib istnieje zwiększone ryzyko perforacji przewodu pokarmowego, obserwowanych niezbyt często (łącznie z przypadkami zakończonymi zgonem). Zwiększone ryzyko dotyczy pacjentów przyjmujących jednocześnie inhibitory angiogenezy, kortykosteroidy, NLPZ i (lub) chemioterapię z zastosowaniem taksanów, a także u pacjentów z wrzodem trawiennym lub chorobą uchyłkową jelit w wywiadzie. U pacjentów, u których dojdzie do perforacji przewodu pokarmowego, należy całkowicie zaprzestać stosowania erlotynibu (patrz punkt 4.8).
Pęcherzowe i złuszczające zmiany skórne
Zgłaszano występowanie pęcherzowych i złuszczających zmian skórnych, w tym bardzo rzadkie przypadki przypominające zespół Stevensa-Johnsona/toksyczne martwicze oddzielanie się naskórka, w niektórych przypadkach prowadzące do zgonu (patrz punkt 4.8). Jeśli u pacjenta wystąpią nasilone zmiany skórne pęcherzowe, złuszczające lub o charakterze pryszczy, należy czasowo przerwać lub całkowicie zakończyć podawanie erlotynibu. Pacjentów z pęcherzowymi oraz złuszczającymi zmianami skórnymi należy zbadać, czy nie występują u nich zakażenia skóry i leczyć zgodnie
z obowiązującymi wytycznymi.
Zaburzenia oka
Pacjentów z przedmiotowymi i podmiotowymi objawami przypominającymi zapalenie rogówki, takimi jak ostre lub pogarszające się: zapalenie oka, łzawienie, nadwrażliwość na światło, nieostre widzenie, ból oka i (lub) zaczerwienienie oka, należy niezwłocznie skierować do okulisty. W razie potwierdzenia rozpoznania wrzodziejącego zapalenia rogówki, stosowanie erlotynibu należy przerwać lub zakończyć. W przypadku zdiagnozowania zapalenia rogówki należy ocenić stosunek korzyści do ryzyka dalszego leczenia. Szczególną ostrożność należy zachować w przypadku stosowania erlotynibu u osób z zapaleniem rogówki, wrzodziejącym zapaleniem rogówki lub ciężką postać suchości oka
w wywiadzie. Stosowanie soczewek kontaktowych jest również czynnikiem ryzyka zapalenia rogówki oraz owrzodzenia. Podczas stosowania erlotynibu zgłaszano bardzo rzadkie przypadki perforacji lub owrzodzenia rogówki (patrz punkt 4.8).
Interakcje z innymi produktami leczniczymi
Substancje silnie pobudzające aktywność CYP3A4 mogą zmniejszać skuteczność erlotynibu, zaś silne inhibitory CYP3A4 mogą spowodować nasilenie jego toksyczności. Należy unikać jednoczesnego stosowania leków tego typu z erlotynibem (patrz punkt 4.5).
Inne rodzaje interakcji
Erlotynib charakteryzuje się zmniejszeniem rozpuszczalności przy pH >5. Produkty lecznicze, które zmieniają pH w górnym odcinku przewodu pokarmowego, takie jak inhibitory pompy protonowej, antagoniści receptora H2 i leki zobojętniające, mogą zmieniać rozpuszczalność erlotynibu
i w konsekwencji jego biodostępność. Zwiększenie dawki erlotynibu podawanego razem ze takimi lekami prawdopodobnie nie skompensuje utraty ekspozycji. Należy unikać jednoczesnego podawania erlotynibu i inhibitorów pompy protonowej. Nieznany jest skutek jednoczesnego stosowania erlotynibu i leków zobojętniających oraz antagonistów receptora H2, ale możliwe jest zmniejszenie biodostępność erlotynibu.
Z tego względu należy unikać jednoczesnego stosowania erlotynibu z tymi lekami (patrz punkt 4.5). Jeżeli podawanie leków zobojętniających podczas stosowania erlotynibu jest konieczne, leki te należy podawać co najmniej 4 godziny przed lub 2 godziny po podaniu dobowej dawki erlotynibu.
Erlotinib Sandoz zawiera laktozę i sód.
Produkt leczniczy nie powinien być stosowany u pacjentów z rzadko występującą dziedziczną nietolerancją galaktozy, brakiem laktazy lub zespołem złego wchłaniania glukozy-galaktozy.
Ten produkt leczniczy zawiera mniej niż 1 mmol (23 mg) sodu w tabletce powlekanej, to znaczy produkt leczniczy uznaje się za „wolny od sodu”.
Badania interakcji prowadzono wyłącznie u dorosłych. Erlotynib i inne substraty CYP
Erlotynib jest silnym inhibitorem CYP1A1, umiarkowanym inhibitorem CYP3A4 i CYP2C8,
a w warunkach in vitro również silnym inhibitorem glukuronidacji przy udziale UGT1A1. Fizjologiczne znaczenie silnego hamowania aktywności CYP1A1 nie jest znane ze względu na znacznie ograniczoną ekspresję CYP1A1 w tkankach ludzkich.
Jednoczesne stosowanie erlotynibu z cyprofloksacyną (umiarkowanym inhibitorem CYP1A2) powodowało znaczące zwiększenie o 39% ekspozycji (AUC) na erlotynib, bez istotnej statystycznie zmiany stężenia maksymalnego (Cmax). Podobnie, ekspozycja na jego czynny metabolit zwiększyła się o około 60% i 48%, odpowiednio dla AUC i Cmax. Nie ustalono znaczenia klinicznego tego zwiększenia. Należy zachować ostrożność podczas jednoczesnego stosowania erlotynibu
z cyprofloksacyną lub silnymi inhibitorami CYP1A2 (np. fluwoksaminą). Jeśli wystąpią działania niepożądane erlotynibu, można zmniejszyć jego dawkę.
Wcześniejsze leczenie lub jednoczesne podawanie erlotynibu z prototypowymi substratami CYP3A4 (jak midazolam i erytromycyna) nie wpływało na ich klirens, ale [powodowało zmniejszenie biodostępności podawanego doustnie midazolamu do 24%. W innym badaniu klinicznym wykazano, że erlotynib nie wpływa na farmakokinetykę jednocześnie stosowanego paklitakselu (substrat dla CYP3A4/2C8). Dlatego wystąpienie istotnych interakcji wpływających na klirens innych substratów CYP3A4 jest mało prawdopodobne.
Hamowanie glukuronidacji może spowodować interakcje z produktami leczniczymi, które są substratami UGT1A1 i są eliminowane wyłącznie na tej drodze. U pacjentów, u których stopień ekspresji UGT1A1 jest niski lub u pacjentów z genetycznie uwarunkowanymi zaburzeniami sprzęgania z kwasem glukuronowym (np. choroba Gilberta) może być zwiększone stężenie bilirubiny w surowicy. Pacjenci ci muszą być leczeni z ostrożnością.
U ludzi erlotynib jest metabolizowany w wątrobie przez enzymy układu cytochromów, głównie CYP3A4 i w mniejszym stopniu CYP1A2. Metabolizm pozawątrobowy z udziałem CYP3A4
w jelicie, CYP1A1 w płucach i CYP1B1 w tkankach nowotworowych, może również odgrywać rolę w klirensie metabolicznym erlotynibu. Możliwe są interakcje z substancjami czynnymi metabolizowanymi przez te enzymy lub które są ich inhibitorami bądź induktorami.
Silne inhibitory CYP3A4 zmniejszają metabolizm erlotynibu i zwiększają jego stężenie w osoczu. W badaniu klinicznym jednoczesne stosowanie erlotynibu i ketokonazolu (w dawce doustnej 200 mg dwa razy na dobę przez 5 dni), silnego inhibitora CYP3A4, powodowało zwiększenie ekspozycji na erlotynib (AUC o 86% i Cmax o 69%). Dlatego należy zachować ostrożność podczas jednoczesnego stosowania erlotynibu i silnego inhibitora CYP3A4, tj. azolowy lek przeciwgrzybiczy (np. ketokonazol, itrakonazol, worykonazol), inhibitorem proteazy, erytromycyną lub klarytromycyną.
W razie konieczności należy zmniejszyć dawkę erlotynibu, zwłaszcza jeśli wystąpią objawy toksyczności.
Silne induktory aktywności CYP3A4 nasilają metabolizm erlotynibu i znacząco zmniejszają jego stężenie w osoczu. W badaniu klinicznym jednoczesne stosowanie erlotynibu i ryfampicyny (w dawce doustnej 600 mg raz na dobę przez 7 dni), silnego induktora CYP3A4, spowodowało zmniejszenie
o 69% mediany AUC erlotynibu. Jednoczesne podawanie ryfampicyny i erlotynibu w pojedynczej dawce 450 mg spowodowało, że średnia ekspozycja (AUC) na erlotynib zmniejszyła się do 57,5% ekspozycji po podaniu pojedynczej dawki 150 mg erlotynibu bez ryfampicyny. Dlatego należy unikać jednoczesnego podawania produktu Erlotinib Sandoz z silnymi induktorami CYP3A4. Pacjentom,
u których konieczne jest jednoczesnego zastosowanie produktu Erlotinib Sandoz i silnego induktora CYP3A4, np. ryfampicyny, należy podać zwiększoną dawkę erlotynibu do 300 mg, ściśle kontrolować bezpieczeństwo leczenia (w tym czynność nerek i wątroby oraz stężenie elektrolitów w surowicy).
Jeżeli takie leczenie jest dobrze tolerowane przez ponad 2 tygodnie, można rozważyć dalsze
zwiększenie dawki do 450 mg z uważną kontrolą bezpieczeństwa leczenia. Inne induktory CYP3A4 np. fenytoina, karbamazepina, barbiturany lub ziele dziurawca, Hypericum perforatum) mogą zmniejszyć ekspozycję na erlotynib. Podczas jednoczesnego stosowania tych leków z erlotynibem należy zachować ostrożność. W miarę możliwości należy rozważyć zastosowanie innych leków, które nie są induktorami CYP3A4.
Erlotynib i leki przeciwzakrzepowe z grupy pochodnych kumaryny
U pacjentów otrzymujących erlotynib opisywano interakcję z lekami przeciwzakrzepowymi z grupy pochodnych kumaryny (w tym z warfaryną), która prowadziła do zwiększenia wartości znormalizowanego współczynnika międzynarodowego (ang. International Normalised Ratio, INR)
i incydentów krwawień, niekiedy zakończonych zgonem. U pacjentów otrzymujących leki przeciwzakrzepowe z grupy pochodnych kumaryny należy regularnie kontrolować, czy nie występują jakiekolwiek zmiany czasu protrombinowego lub INR.
Erlotynib i statyny
Jednoczesne stosowanie erlotynibu i statyn może zwiększać ryzyko miopatii wywołanej statynami, łącznie z rzadko występującą rabdomiolizą.
Erlotynib i osoby palące tytoń
Wyniki farmakokinetycznego badania interakcji wykazało znaczące, 2,8-krotne, 1,5-krotne i 9-krotne zmniejszenie odpowiednio wartości AUCinf, Cmax i stężenia w osoczu po 24 godzinach po podaniu erlotynibu osobom palącym w porównaniu z osobami niepalącymi (patrz punkt 5.2). Dlatego pacjentów, którzy nadal palą tytoń, należy zachęcać do jak najszybszego zaprzestania palenia przed rozpoczęciem leczenia erlotynibem, gdyż palenie papierosów może zmniejszać stężenie erlotynibu
w osoczu.
Na podstawie danych z badania CURRENTS nie stwierdzono dowodów na występowanie jakichkolwiek korzyści ze stosowania większej dawki erlotynibu wynoszącej 300 mg w porównaniu z zalecaną dawką 150 mg u czynnych palaczy tytoniu. Dane dotyczące bezpieczeństwa u pacjentów otrzymujących dawkę 300 mg i dawkę 150 mg były porównywalne, ale u pacjentów otrzymujących większą dawkę erlotynibu stwierdzono więcej przypadków wysypki, choroby śródmiąższowej płuc i biegunki (patrz punkty 4.2, 4.4, 5.1 i 5.2).
Erlotynib i inhibitory glikoproteiny-P
Erlotynib jest substratem dla glikoproteiny-P transportującej substancję czynną. Jednoczesne stosowanie inhibitorów glikoproteiny-P, np. cyklosporyny lub werapamilu, może prowadzić do zmiany dystrybucji i (lub) zmiany eliminacji erlotynibu. Nie ustalono konsekwencji tych interakcji dla np. toksyczności dla OUN. W takich sytuacjach należy zachować ostrożność.
Erlotynib i produkty lecznicze zmieniające pH
Erlotynib charakteryzuje się zmniejszeniem rozpuszczalności przy pH >5. Produkty lecznicze, które zmieniają pH w górnym odcinku przewodu pokarmowego, mogą zmieniać rozpuszczalność erlotynibu, a stąd także jego biodostępność. Jednoczesne podawanie erlotynibu z omeprazolem (inhibitorem pompy protonowej) spowodowało zmniejszenie ekspozycji na erlotynib [AUC] oraz jego stężenia maksymalnego [Cmax] odpowiednio o 46% i 61%. Nie odnotowano zmiany czasu do uzyskania stężenia maksymalnego Tmax ani okresu półtrwania. Jednoczesne podawanie erlotynibu
i 300 mg ranitydyny (antagonista receptora H2) zmniejsza ekspozycję na erlotynib [AUC]
i maksymalne stężenie [Cmax] o odpowiednio 33% i 54%. Zwiększenie dawki produktu Erlotinib Sandoz podawanego z tymi lekami może nie zrekompensować utraty ekspozycji na lek. Kiedy jednak erlotynib podawano naprzemiennie z ranitydyną (2 godziny przed podaniem lub 10 godzin po podaniu ranitydyny w dawce 150 mg 2 razy na dobę), ekspozycja na erlotynib [AUC] i stężenie maksymalne [Cmax] zmniejszały się odpowiednio tylko o 15% i 17%. Nie badano wpływu leków zobojętniających na wchłanianie erlotynibu, ale leki te mogą upośledzać jego wchłanianie, prowadząc do zmniejszenia stężenia leku w osoczu. Podsumowując, należy unikać jednoczesnego stosowania erlotynibu
i inhibitorów pompy protonowej. Jeżeli podczas stosowania produktu Erlotinib Sandoz konieczne jest podanie leków zobojętniających, należy podać je co najmniej 4 godziny przed podaniem lub 2 godziny po podaniu dobowej dawki produktu Erlotinib Sandoz. Jeśli rozważane jest podawanie ranitydyny, należy rozważyć podawane naprzemiennie, tzn. produkt Erlotinib Sandoz trzeba przyjąć 2 godziny
przed podaniem lub 10 godzin po podaniu ranitydyny.
Erlotynib i gemcytabina
W badaniu fazy Ib nie obserwowano istotnego wpływu gemcytabiny na farmakokinetykę erlotynibu ani istotnego wpływu erlotynibu na farmakokinetykę gemcytabiny.
Erlotynib i karboplatyna/paklitaksel
Erlotynib zwiększa stężenie platyny. W badaniu klinicznym jednoczesne stosowanie erlotynibu z karboplatyną i paklitakselem prowadziło do zwiększenia o 10,6% całkowitej wartości AUC0-48 platyny. Mimo znamienności statystycznej, zmiana ta nie ma znaczenia klinicznego. W praktyce
klinicznej mogą występować inne czynniki prowadzące do zwiększonej ekspozycji na karboplatynę, takie jak niewydolność nerek. Nie odnotowano znaczącego wpływu karboplatyny lub pakalitakselu na właściwości farmakokinetyczne erlotynibu.
Erlotynib i kapecytabina
Kapecytabina może zwiększyć stężenie erlotynibu. Podczas jednoczesnego podawania erlotynibu i kapecytabiny odnotowano statystycznie istotne zwiększenie wartości AUC erlotynibu i graniczne zwiększenie Cmax w porównaniu z tymi wartościami uzyskanymi w innym badaniu, w którym erlotynib stosowano w monoterapii. Nie zaobserwowano istotnego wpływu erlotynibu na farmakokinetykę kapecytabiny.
Erlotynib i inhibitory proteasomów
Ze względu na mechanizm działania, inhibitory proteasomów, w tym bortezomib, mogą wpływać na działanie inhibitorów EGFR, w tym erlotynibu. Na takie działanie wskazują nieliczne dane z badań klinicznych i nieklinicznych, które ukazują wpływ proteasomów na degradację EGFR.
Ciąża
Brak odpowiednich danych dotyczących stosowania erlotynibu u kobiet w ciąży. Badania na zwierzętach nie wykazały działania teratogennego ani nieprawidłowego porodu. Jednak nie można wykluczyć niepożądanego wpływu erlotynibu na przebieg ciąży, gdyż badania na szczurach
i królikach wykazały zwiększoną śmiertelność zarodków i płodów (patrz punkt 5.3). Potencjalne ryzyko dla ludzi nie jest znane.
Kobiety w wieku rozrodczym
Kobietom w wieku rozrodczym należy zalecić unikanie zajścia w ciążę podczas stosowania produktu Erlotinib Sandoz. W trakcie leczenia i przez co najmniej 2 tygodnie po jego zakończeniu należy stosować odpowiednie skuteczne metody antykoncepcji. Leczenie kobiet w ciąży można kontynuować tylko wtedy, gdy potencjalne korzyści dla matki przewyższają ryzyko dla płodu.
Karmienie piersią
Nie wiadomo, czy erlotynib przenika do mleka kobiecego. Nie przeprowadzono badań w celu oceny wpływu erlotynibu na wytwarzanie mleka lub przenikanie leku do mleka kobiecego. Ponieważ nieznana jest możliwość szkodliwego wpływu na niemowlę, kobietom należy odradzić karmienie piersią podczas przyjmowania produktu Erlotinib Sandoz i przez co najmniej 2 tygodnie po przyjęciu ostatniej dawki erlotynibu.
Płodność
Badania na zwierzętach nie wykazały zaburzenia płodności. Nie można jednak wykluczyć niepożądanego wpływu na płodność, gdyż w badaniach na zwierzętach wykazano wpływ leku na parametry związane z rozrodczością (patrz punkt 5.3). Potencjalne ryzyko dla ludzi nie jest znane.
Nie przeprowadzono badań wpływu erlotynibu na zdolność prowadzenia pojazdów i obsługiwania maszyn, ale erlotynib nie upośledza sprawności umysłowej.
Ocena bezpieczeństwa stosowania erlotynibu bazuje na danych od ponad 1500 pacjentów leczonych co najmniej jedną dawką 150 mg erlotynibu w monoterapii i ponad 300 pacjentów, którzy otrzymali erlotynib w dawce 100 mg lub 150 mg w skojarzeniu z gemcytabiną.
Częstość działań niepożądanych zgłaszanych w badaniach klinicznych z zastosowaniem erlotynibu
w monoterapii lub w skojarzeniu z chemioterapią przedstawiono w tabeli 1, wg skali National Cancer Institute-Common Toxicity Criteria (NCI-CTC). Wymienione działania niepożądane zgłaszano u co najmniej 10% pacjentów (w grupie otrzymującej erlotynib) i występowały one częściej (≥3%)
u pacjentów leczonych erlotynibem niż u pacjentów otrzymujących lek porównawczy. Inne działania niepożądane, w tym notowane w innych badaniach, podsumowano w tabeli 2.
Działania niepożądane zgłaszane w badaniach klinicznych (tabela 1) wymieniono zgodnie
z klasyfikacją układów i narządów MedDRA. Kategorie częstości poszczególnych lekowych reakcji niepożądanych określono stosując następujące definicje:
bardzo często (≥1/10), często (od ≥1/100 do <1/10),
niezbyt często (od ≥1/1000 do <1/100), rzadko (od ≥1/10 000 do <1/1000), bardzo rzadko (<1/10 000),
częstość nieznana (nie może być określona na podstawie dostepnych danych).
W obrębie każdej grupy o określonej częstości działania niepożądane wymieniono zgodnie z malejącym nasileniem.
Niedrobnokomórkowy rak płuca (erlotynib stosowany w monoterapii)
Leczenie pierwszego rzutu u pacjentów z mutacjami EGFR
W otwartym, randomizowanym badaniu III fazy (ML 20650), w którym uczestniczyło 154 pacjentów, bezpieczeństwo erlotynibu, jako leku pierwszego rzutu u pacjentów z NDRP z mutacją aktywującą EGFR, oceniano u 75 pacjentów. U tych pacjentów nie zaobserwowano żadnych nowych sygnałów dotyczących bezpieczeństwa.
Najczęściej obserwowanymi działaniami niepożądanymi u pacjentów otrzymujących erlotynib
w ramach badania ML20650 były wysypka i biegunka (dowolnego stopnia odpowiednio 80% i 57%). Większość z nich była stopnia 1/2 i ustępowała bez interwencji. Wysypka i biegunka stopnia 3. wystąpiły u odpowiednio 9% i 4% pacjentów. Nie odnotowano wysypki ani biegunki stopnia 4.
Zarówno wysypka, jak i biegunka spowodowały przerwanie stosowania erlotynibu u 1% pacjentów.
Modyfikacja dawki (odstawienie lub zmniejszenie) z powodu wysypki i biegunki była konieczna u odpowiednio 11% i 7% pacjentów.
Leczenie podtrzymujące
W dwóch innych randomizowanych, kontrolowanych placebo badaniach III fazy z podwójnie ślepą próbą [BO18192 (SATURN) i BO25460 (IUNO)] erlotynib podawano jako leczenie podtrzymujące po chemioterapii pierwszego rzutu. Badania te przeprowadzono z udziałem łącznie 1532 pacjentów z zaawansowanym, nawracającym NDRP lub z NDRP przerzutami po standardowej chemioterapii pierwszego rzutu zawierającej związki platyny. Nie zidentyfikowano nowych sygnałów dotyczących bezpieczeństwa.
Najczęstszymi działaniami niepożądanymi obserwowanymi u pacjentów otrzymujących erlotynib w badaniach BO18192 i BO25460 były wysypka (BO18192: wszystkie stopnie 49,2%; stopnia 3. 6,0%; BO25460: wszystkie stopnie 39,4%; stopnia 3. 5,0%) oraz biegunka (BO18192: wszystkie
stopnie 20,3%; stopnia 3. 1,8%; BO25460: wszystkie stopnie 24,2%; stopnia 3. 2,5%). W żadnym z badań nie odnotowano wysypki ani biegunki stopnia 4. Wysypka i biegunka były przyczyną przerwania leczenia erlotynibem u odpowiednio 1% i <1% pacjentów w badaniu BO18192
i u żadnego pacjenta w badaniu BO25460. Modyfikacja dawki (odstawienie lub zmniejszenie)
z powodu wysypki i biegunki była konieczna u odpowiednio 8,3% i 3% pacjentów w badaniu BO18192 oraz 5,6% i 2,8% pacjentów w badaniu BO25460.
Leczenie drugiego rzutu i późniejsze linie leczenia
W randomizowanym badaniu z podwójnie ślepą próbą (BR.21; erlotynib stosowany w leczeniu drugiego rzutu) najczęściej zgłaszanymi działaniami niepożądanymi były wysypka (75%) i biegunka (54%). Nasilenie większości z nich było 1. lub 2. stopnia i można je było opanować bez konieczności leczenia. Wysypka i biegunka stopnia 3. lub 4. występowały u odpowiednio 9% i 6% pacjentów leczonych erlotynibem i każda z tych reakcji była przyczyną przerwania udziału w badaniu przez 1% pacjentów. Zmniejszenie dawki z powodu wysypki i biegunki było konieczne odpowiednio u 6% i 1% pacjentów. W badaniu BR.21 mediana czasu do wystąpienia wysypki wynosiła 8 dni, a do wystąpienia biegunki 12 dni.
Wysypka na ogół objawia się jako łagodne lub umiarkowane zmiany rumieniowe i grudkowo- krostkowe, które mogą pojawić się lub nasilać na eksponowanych na słońce obszarach skóry. Pacjentom, którzy są narażeni na działanie promieni słonecznych, można zalecić stosowanie odzieży ochronnej i (lub) kremów z filtrem (np. zawierających minerały).
Rak trzustki (erlotynib podawany razem z gemcytabiną)
Najczęściej zgłaszanymi działaniami niepożądanymi w głównym badaniu PA.3 u pacjentów z rakiem trzustki otrzymujących erlotynib w dawce 100 mg w skojarzeniu z gemcytabiną były: zmęczenie, wysypka i biegunka. W grupie otrzymującej erlotynib i gemcytabinę zarówno wysypkę, jak i biegunkę
3. lub 4. stopnia odnotowano u 5% pacjentów. Mediana czasu do wystąpienia wysypki i biegunki wynosiła odpowiednio 10 i 15 dni. Z powodu wysypki i biegunki zmniejszono dawkę leku u 2% pacjentów, a mniej niż 1% pacjentów przyjmujących erlotynib i gemcytabinę przerwało udział
w badaniu.
Tabela 1 Działania niepożądane występujące u ≥10% pacjentów w badaniu BR.21 (otrzymujących erlotynib) i PA.3 (otrzymujących erlotynib z gemcytabiną) oraz działania niepożądane występujące częściej (≥3%) niż po podaniu placebo w badaniu BR.21 (otrzymujących erlotynib) i PA.3 (otrzymujących erlotynib z gemcytabiną)
Erlotynib (BR.21) N=485 | Erlotynib (PA.3) N=259 | Najczęściej notowana kategoria częstości | |||||
Stopień wg NCI-CTC | Każdy stopień | 3. | 4. | Każdy stopień | 3. | 4. | |
Terminologia MedDRA (PT) | % | % | % | % | % | % | |
Zakażenia i zarażenia pasożytnicze Zakażenie* | 24 | 4 | 0 | 31 | 3 | <1 | Bardzo często |
Zaburzenia metabolizmu i odżywiania Jadłowstręt Zmniejszenie masy ciała | 52 - | 8 - | 1 - | - 39 | - 2 | -0 | Bardzo często Bardzo często |
Zaburzenia oka Suche zapalenie rogówki i spojówek Zapalenie spojówek | 12 12 | 0 <1 | 0 0 | - - | - - | - - | Bardzo często Bardzo często |
Zaburzenia psychiczne Depresja | - | - | - | 19 | 2 | 0 | Bardzo często |
Zaburzenia układu nerwowego Neuropatia Ból głowy | - - | - - | - - | 13 15 | 1 <1 | <1 0 | Bardzo często Bardzo często |
Zaburzenia układu oddechowego, klatki piersiowej | |||||||
i śródpiersia Duszność Kaszel | 41 33 | 17 4 | 11 0 | - 16 | - 0 | - 0 | Bardzo często Bardzo często |
Zaburzenia żołądka i jelit Biegunka** Nudności Wymioty Zapalenie jamy ustnej Ból brzucha Niestrawność Wzdęcia | 54 33 23 17 11 - - | 6 3 2 <1 2 - - | <1 0 <1 0 <1 - - | 48 - - 22 - 17 13 | 5 - - <1 - <1 0 | <1 - - 0 - 0 0 | Bardzo często Bardzo często Bardzo często Bardzo często Bardzo często Bardzo często Bardzo często |
Zaburzenia skóry i tkanki podskórnej Wysypka*** Świąd Suchość skóry Łysienie | 75 13 12 - | 8 <1 0 - | <1 0 0 - | 69 - - 14 | 5 - - 0 | 0 - - 0 | Bardzo często Bardzo często Bardzo często Bardzo często |
Zaburzenia ogólne i stany w miejscu podania Zmęczenie Gorączka Dreszcze | 52 - - | 14 - - | 4 - - | 73 36 12 | 14 3 0 | 2 0 0 | Bardzo często Bardzo często Bardzo często |
* Do ciężkich zakażeń (z neutropenią lub bez neutropenii) należały zapalenie płuc, posocznica i zapalenie tkanki łącznej.
** Może prowadzić do odwodnienia, hipokaliemii i niewydolności nerek.
*** Wysypka, w tym trądzikowate zapalenie skóry.
- Odpowiada odsetkowi poniżej wartości granicznej
Tabela 2 Podsumowanie działań niepożądanych zgodnie z ich częstością
Klasyfikacja układów i narządów | Bardzo często (≥1/10) | Często (≥1/100 do <1/10) | Niezbyt często (≥1/1000 do <1/100) | Rzadko (≥1/10 000 do <1/1000) | Bardzo rzadko (<1/10 000) |
Zaburzenia oka | Zapalenie rogówki Zapalenie spojówek1 | Zmiany dotyczące rzęs2 | Perforacje rogówki Owrzodzenie rogówki Zapalenie błony naczyniowej oka | ||
Zaburzenia układu oddechowego, klatki piersiowej i śródpiersia | Krwawienie z nosa | Choroba śródmiąższowa płuc (ILD)3 | |||
Zaburzenia żołądka i jelit | Biegunka7 | Krwawienie z przewodu pokarmowego4,7 | Perforacja przewodu pokarmowego7 | ||
Zaburzenia wątroby i dróg żółciowych | Nieprawidło- we wyniki badań czynności wątroby5 | Niewydol- ność wątroby6 | |||
Zaburzenia skóry i tkanki podskórnej | Wysypka | Łysienie Suchość skóry1 Zanokcica | Nadmierne owłosienie Zmiany | Zespół erytrody- zestezji | Zespół Stevensa- Johnsona |
Zapalenie mieszków włosowych Trądzik / trądzikowate zapalenie skóry Pęknięcia skóry | dotyczące brwi Kruchość i wiotkość paznokci Łagodne reakcje skórne tj. nadmierna- pigmentacja | dłoniowo- podeszwo- wej | /toksyczne martwicze oddzielanie się naskórka7 | ||
Zaburzenia nerek i dróg moczowych | Niewydolność nerek1 | Zapalenie nerek1 Białkomocz1 |
1 W badaniu klinicznym PA.3
2 W tym wrastanie rzęs, nadmierny wzrost i pogrubienie rzęs.
3 W tym przypadki śmiertelne, u pacjentów otrzymujących erlotynib w leczeniu NDRP lub innych zaawansowanych nowotworów litych (patrz punkt 4.4). Większą częstość obserwowano
u pacjentów w Japonii (patrz punkt 4.4).
4 W badaniach klinicznych, niektóre przypadki były związane z jednoczesnym podawaniem warfaryny, a niektóre z podawaniem NLPZ (patrz punkt 4.5).
5 W tym zwiększona aktywność aminotransferazy alaninowej (AlAT), aminotransferazy asparaginianowej (AspAT), zwiększone stężenie bilirubiny we krwi. Zmiany te notowano bardzo często w badaniu klinicznym PA.3 i często w badaniu klinicznym BR.21. Przeważnie miały niewielkie lub umiarkowane nasilenie, były przemijające lub związane z przerzutami do wątroby.
6 W tym z przypadkami zgonów. Czynnikami sprzyjającymi były istniejąca wcześniej choroba wątroby lub jednoczesne przyjmowanie leków o działaniu hepatotoksycznym (patrz punkt 4.4).
7 W tym z przypadkami zgonów (patrz punkt 4.4).
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego. Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów Leczniczych Urzędu Rejestracji Produktów Leczniczych,
Wyrobów Medycznych i Produktów Biobójczych: Al. Jerozolimskie 181C, 02-222 Warszawa tel.: + 48 22 49 21 301, faks: + 48 22 49 21 309, strona internetowa: https://smz.ezdrowie.gov.pl Działania niepożądane można zgłaszać również podmiotowi odpowiedzialnemu.
Objawy
Tolerowane były pojedyncze dawki doustne erlotynibu do 1000 mg erlotynibu u zdrowych osób i do 1600 mg u pacjentów z nowotworami. Zdrowe osoby źle tolerowały dawki 200 mg podawane dwa razy na dobę po zaledwie kilku dniach stosowania. Jak wynika z danych z tych badań, po podaniu dawki większej niż zalecana mogą wystąpić ciężkie działania niepożądane, takie jak biegunka, wysypka i ewentualnie zwiększona aktywność aminotransferaz.
Postępowanie
W razie podejrzewanego przedawkowanie należy wstrzymać podawanie produktu Erlotinib Sandoz i wdrożyć leczenie objawowe.
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Leczenie pierwszego rzutu pacjentów z niedrobnokomórkowym rakiem płuca (NDRP) z aktywującymi mutacjami EGFR (erlotynib w monoterapii)
Skuteczność erlotynibu w leczeniu pierwszego rzutu pacjentów z NDRP z mutacjami aktywującymi EGFR wykazano w otwartym, randomizowanym badaniu III fazy (ML20650, EURTAC). W badaniu uczestniczyli pacjenci rasy kaukaskiej z przerzutowym lub miejscowo zaawansowanym NDRP (stadium IIIB i IV), którzy nie otrzymywali wcześniej chemioterapii ani żadnego układowego leczenia przeciwnowotworowego w związku z zaawansowanym nowotworem i u których występują mutacje
w domenie kinazy tyrozynowej EGFR (delecja w egzonie 19. lub mutacja w egzonie 21.). Pacjentów przydzielono losowo w proporcji 1:1 do grupy otrzymującej erlotynib w dawce dobowej 150 mg lub do 4 cykli dwulekowego schematu chemioterapii opartego na pochodnych platyny.
Pierwszorzędowym punktem końcowym badania był oceniany przez badaczy czas przeżycia bez progresji choroby (PFS). Wyniki dotyczące skuteczności podsumowano w tabeli 3.
Wykres 1: Krzywa Kaplana-Meiera dla ocenianego przez badaczy PFS w badaniu ML20650 (EURTAC) (data zakończenia zbierania danych: kwiecień 2012)
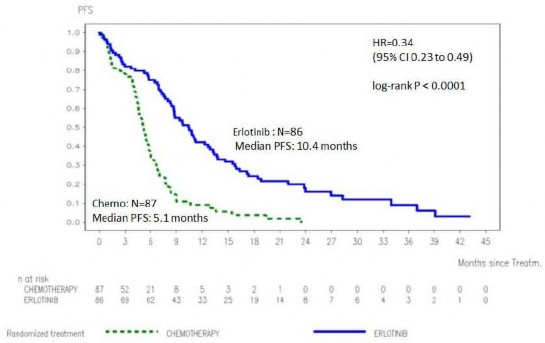
Erlotynib: N=86
Mediana PFS: 10,4 miesiąca
Chemioterapia: N=87 Mediana PFS: 5,1 miesiąca
Czas przeżycia (miesiące)
Liczba narażonych: CHEMIOTERAPIA ERLOTYNIB
Leczenie po randomizacji
CHEMIOTERAPIA
ERLOTYNIB
Tabela 3: Wyniki dotyczące skuteczności erlotynibu względem chemioterapii w badaniu ML20650 (EURTAC)
Erlotynib
Chemioterapia
Ryzyko względne
(95% CI)
Wartość p
Wcześniej zaplanowania analiza pośrednia (35%
dojrzałość danych dotyczących przeżycia całkowitego) (n=153)
Zakończenie
zbierania danych: sierpień 2010
n=77
n=76
Pierwszorzędowy punkt końcowy:
Przeżycie bez progresji choroby
(PFS, mediana w miesiącach)* Ocena badacza**
Niezależna ocena**
9,4
10,4
5,2
5,4
0,42
[0,27-0,64]
0,47
[0,27-0,78]
p<0,0001 p=0,003
Całkowity odsetek najlepszych odpowiedzi
(CR/PR)
54,5%
10,5%
p<0,0001
Przeżycie całkowite (OS) (miesiące)
22,9
18,8
0,80
[0,47-1,37]
p=0,4170
Analiza eksploracyjna (40%
dojrzałość danych dotyczących przeżycia całkowitego) (n=173)
Zakończenie zbierania danych:
styczeń 2011
n=86
n=87
PFS (mediana w
miesiącach), ocena badacza
9,7
5,2
0,37
[0,27-0,54]
p<0,0001
Całkowity odsetek
najlepszych odpowiedzi (CR/PR)
58,1%
14,9%
p<0,0001
Przeżycie całkowite (OS) (miesiące)
19,3
19,5
1,04
[0,65-1,68]
p=0,8702
Zaktualizowa na analiza (62%
dojrzałość danych dotyczących przeżycia całkowitego) (n=173)
Zakończenie
zbierania danych: kwiecień 2012
n=86
n=87
PFS (mediana w
miesiącach)
10,4
5,1
0,34
[0,23-0,49]
p<0.0001
Przeżycie całkowite (OS)*** (miesiące)
22,9
20,8
0,93
[0,64-1,36]
p=0,7149
CR (ang. complete response) = odpowiedź całkowita; PR (ang. partial response) = odpowiedź częściowa
* Obserwowano zmniejszenie o 58% ryzyka progresji choroby lub zgonu
** Ogólny współczynnik zgodności między oceną badaczy i niezależnej komisji wyniósł 70%
*** Odnotowano duży odsetek pacjentów, u których zmieniono leczenie („high crossover”): 82% pacjentów poddanych chemioterapii otrzymało później leczenie z zastosowaniem inhibitora kinazy tyrozynowej EGFR, a wszyscy pacjenci (z wyjątkiem 2), otrzymali erlotynib.
Leczenie podtrzymujące pacjentów z NDRP po chemioterapii pierwszego rzutu (erlotynib w monoterapii)
Skuteczność i bezpieczeństwo stosowania erlotynibu w leczeniu podtrzymującym po chemioterapii pierwszego rzutu u pacjentów z NDRP oceniano w randomizowanym, kontrolowanym placebo badaniu z podwójnie ślepą próbą (BO18192, SATURN). W badaniu uczestniczyło 889 pacjentów z miejscowo zaawansowanym NDRP lub NDRP z przerzutami, u których nie doszło do progresji choroby po podaniu 4 cykli opartej na pochodnych platyny chemioterapii składającej się z dwóch
leków. Pacjentów poddano randomizacji w proporcji 1:1 do grupy, której podawano doustnie erlotynib w dawce 150 mg lub placebo raz na dobę, aż do wystąpienia progresji choroby. Pierwszorzędowy punkt końcowy badania uwzględniał czas przeżycia bez progresji choroby (ang. progression-free survival, PFS) u wszystkich pacjentów. Cechy demograficzne oraz cechy opisujące chorobę nowotworową były równomiernie rozłożone w obu grupach pacjentów. Do badania nie włączono pacjentów ze stanem sprawności >1 stopnia wg ECOG (ang. Eastern Cooperative Oncology Group)
i pacjentów z istotnymi współistniejącymi chorobami wątroby lub nerek.
W badaniu wykazano korzyść w odniesieniu do pierwszorzędowego punktu końcowego, jakim był PFS (HR=0,71 p<0,0001) i drugorzędowego punktu końcowego, jakim był OS (HR=0,81 p=0,0088) w całej populacji pacjentów. Jednak największą korzyść zaobserwowano (na podstawie zaplanowanej wcześniej analizy eksploracyjnej) u pacjentów z aktywującymi mutacjami EGFR (n=49), u których wykazano znaczącą korzyść pod względem PFS (HR=0,10, 95% CI, 0,04 do 0,25; p<0,0001), a HR dotyczący czasu przeżycia całkowitego wyniósł 0,83 (95% CI, 0,34 do 2,02). U 67% pacjentów przyjmujących placebo w podgrupie z aktywującą mutacją EGFR zastosowano leczenie drugiego lub dalszego rzutu inhibitorami kinazy tyrozynowej EGFR (IKT EGFR).
Badanie BO25460 (IUNO) przeprowadzono z udziałem 643 pacjentów z zaawansowanym NDRP,
u których w guzach nowotworowych nie stwierdzono obecności aktywującej mutacji EGFR (delecja w eksonie 19. lub mutacja L858R w eksonie 21.) i u których nie doszło do progresji choroby po czterech cyklach chemioterapii opartej na pochodnych platyny.
Celem badania było porównanie czasu przeżycia całkowitego w leczeniu podtrzymującym
z zastosowaniem erlotynibu z czasem przeżycia całkowitego, gdy erlotynib podawano w momencie progresji choroby. Badanie nie osiągnęło pierwszorzędowego punktu końcowego. Czas przeżycia całkowitego u pacjentów przyjmujących erlotynib w leczeniu podtrzymującym pierwszego rzutu nie był lepszy niż u pacjentów przyjmujących erlotynib w drugim rzucie, u których w guzach nowotworowych nie stwierdzono obecności aktywującej mutacji EGFR (HR= 1,02, 95% CI, 0,85 do 1,22, p=0,82). Drugorzędowy punkt końcowy (PFS) nie wykazał żadnej różnicy między erlotynibem i placebo w leczeniu podtrzymującym (HR=0,94, 95% CI, 0,80 do 1,11; p=0,48).
Na podstawie wyników badania BO25460 (IUNO), nie zaleca się stosowania erlotynibu w leczeniu podtrzymującym u pacjentów bez aktywującej mutacji EGFR.
Leczenie pacjentów z NDRP po niepowodzeniu przynajmniej jednej wcześniejszej chemioterapii (erlotynib w monoterapii)
Skuteczność i bezpieczeństwo stosowania erlotynibu w leczeniu drugiego i trzeciego rzutu wykazano w randomizowanym, kontrolowanym placebo badaniu z podwójnie ślepą próbą, (BR.21), u 731 pacjentów z miejscowo zaawansowanym NDRP lub NDRP z przerzutami, po niepowodzeniu co najmniej jednego stosowanego wcześniej schematu chemioterapii. Pacjentów przydzielono losowo
w proporcji 2:1 do grupy otrzymującej doustnie raz na dobę erlotynib w dawce 150 mg lub placebo. Punkty końcowe badania obejmowały czas przeżycia całkowitego, czas przeżycia bez progresji choroby (PFS), odsetek odpowiedzi, czas trwania odpowiedzi, czas do wystąpienia nasilenia objawów raka płuca (kaszel, duszność i ból) i tolerancję. Pierwszoplanowym punktem końcowym był czas przeżycia.
Cechy demograficzne były równomiernie rozłożone w obu grupach pacjentów. Około dwóch trzecich pacjentów stanowili mężczyźni i u około jednej trzeciej wyjściowy stan sprawności (PS) wg ECOG wynosił 2, a u 9% pacjentów PS wynosił 3. U 93% pacjentów i u 92% spośród wszystkich pacjentów otrzymujących odpowiednio erlotynib i placebo stosowano uprzednio leczenie z zastosowaniem schematów zawierających pochodne platyny, a u odpowiednio 36% i 37% wszystkich pacjentów zastosowano uprzednio taksany.
Skorygowany stosunek ryzyka dla zgonu w grupie otrzymującej erlotynib w stosunku do grupy otrzymującej placebo wynosił 0,73 (95% CI, 0,60 do 0,87) (p=0,001). Odsetek pacjentów pozostających przy życiu po 12 miesiącach wyniósł 31,2% w grupie otrzymującej erlotynib i 21,5% w grupie otrzymującej placebo. Mediana czasu przeżycia całkowitego wynosiła 6,7 miesiąca w grupie otrzymującej erlotynib (95% CI; 5,5 do 7,8 miesiąca) w porównaniu z 4,7 miesiąca w grupie otrzymującej placebo (95% CI; 4,1 do 6,3 miesiąca).
Wpływ na czas przeżycia całkowitego badano w różnych podgrupach pacjentów. Wpływ erlotynibu na czas przeżycia całkowitego był podobny u pacjentów z wyjściowym stopniem sprawności PS 2-3 wg ECOG (HR=0,77; 95% CI 0,6-1,0) lub PS 0-1 (HR=0,73; 95% CI 0,6-0,9), u mężczyzn (HR=0,76;
95% CI 0,6-0,9) lub u kobiet (HR=0,80; 95% CI 0,6-1,1), u pacjentów w wieku <65 lat (HR=0,75; 95% CI 0,6-0,9) lub u osób starszych (HR=0,79; 95% CI 0,6-1,0) u pacjentów, którzy otrzymywali wcześniej jeden schemat chemioterapii (HR=0,76; 95% CI 0,6-1,0) lub więcej niż jeden schemat chemioterapii (HR=0,75; 95% CI 0,6-1,0), u pacjentów rasy kaukaskiej (HR=0,79; 95% CI 0,6-1,0) lub pochodzenia azjatyckiego (HR=0,61; 95% CI 0,4-1,0), u pacjentów z rakiem gruczołowym (HR=0,71; 95% CI 0,6-0,9) lub z rakiem płaskonabłonkowym (HR=0,67; 95% CI 0,5-0,9), lecz nie u pacjentów z innymi typami histologicznymi (HR=1,04; 95% CI 0,7-1,5), u pacjentów w IV stopniu
klinicznego zaawansowania przy rozpoznaniu choroby (HR=0,92; 95% CI 0,7-1,2) lub u pacjentów ze stopniem klinicznego zaawansowania <IV przy rozpoznaniu choroby (HR=0,65; 95% CI 0,5-0,8).
Pacjenci, którzy nigdy nie palili tytoniu, odnieśli dużo większą korzyść z leczenia erlotynibem (HR dla przeżycia = 0,42; 95% CI 0,28-0,64) niż pacjenci, którzy obecnie lub w przeszłości palili tytoń (HR=0,87; 95% CI 0,71-1,05).
U 45% pacjentów ze znanym statusem ekspresji receptora EGFR, współczynnik ryzyka wynosił 0,68 (95% CI 0,49-0,94) dla pacjentów, u których wykazano ekspresję receptora EGFR i 0,93 (95% CI 0,63-1,36) dla pacjentów, u których wyniki oznaczenia ekspresji receptora EGFR były ujemne (oznaczane w badaniu immunohistochemicznym przy użyciu zestawu EGFR pharmDx i definiujące status EGFR-ujemny jako mniej niż 10% wybarwionych komórek nowotworowych). U pozostałych 55% pacjentów z nieznanym statusem ekspresji receptora EGFR, ryzyko względne wynosiło 0,77 (95% CI 0,61-0,98).
Mediana PFS w grupie leczonej erlotynibem wynosiła 9,7 tygodnia (95% CI, 8,4 do 12,4 tygodnia) w porównaniu z 8 tygodniami w grupie otrzymującej placebo (95% CI, 7,9 do 8,1 tygodnia).
Odsetek obiektywnych odpowiedzi oceniany wg skali RECIST (ang. Response Evaluation Criteria In Solid Tumours) w grupie pacjentów leczonych erlotynibem wynosił 8,9% (95% CI, 6,4 do 12,0).
Pierwszych 330 pacjentów oceniano centralnie (odsetek odpowiedzi 6,2%), a 401 pacjentów oceniali badacze (odsetek odpowiedzi 11,2%).
Mediana czasu trwania odpowiedzi wynosiła 34,3 tygodnia (w zakresie od 9,7 do 57,6+ tygodnia). Odsetek pacjentów, u których uzyskano całkowitą odpowiedź, częściową odpowiedź lub stabilizację choroby po zastosowaniu erlotynibu i placebo wynosił, odpowiednio, 44,0% i 27,5% (p=0,004).
Korzyść z leczenia erlotynibem w odniesieniu do przeżycia obserwowano także u pacjentów,
u których nie uzyskano obiektywnej odpowiedzi ze strony nowotworu (wg skali RECIST). Dowodzi
tego wartość stosunku ryzyka zgonu wynosząca 0,82 (95% CI, 0,68 do 0,99) u pacjentów, u których najlepszą uzyskaną odpowiedzią była stabilizacja lub progresja choroby.
Leczenie erlotynibem przyniosło w porównaniu z placebo korzyści dotyczące objawów choroby poprzez znaczące wydłużenie czasu do wystąpienia nasilenia kaszlu, duszności i bólu.
W randomizowanym badaniu III fazy z podwójnie ślepą próbą (MO22162, CURRENTS), w którym porównywano dwie dawki erlotynibu (300 mg i 150 mg) u pacjentów aktualnie palących tytoń (średnio 38 paczkolat) z miejscowo zaawansowanym NDRP lub z NDRP z przerzutami w leczeniu drugiego rzutu po niepowodzeniu chemioterapii, nie wykazano przewagi dawki 300 mg erlotynibu nad dawką zalecaną pod względem korzystnego wpływu na PFS (odpowiednio 7,00 i 6,86 tygodnia).
Wszystkie drugorzędowe punkty końcowe oceny skuteczności były spójne z pierwszorzędowym punktem końcowym i nie stwierdzono różnicy w OS pomiędzy pacjentami otrzymującymi erlotynib w dawce 300 mg a 150 mg na dobę (HR 1,03, 95% CI 0,80 do 1,32). Dane dotyczące bezpieczeństwa dawek 300 mg i 150 mg były porównywalne, jednak liczbowo częstość wysypki, choroby śródmiąższowej płuc i biegunki była większa u pacjentów otrzymujących większą dawkę erlotynibu. Na podstawie danych z badania CURRENTS nie uzyskano dowodów na występowanie u czynnych palaczy tytoniu jakiejkolwiek korzyści z zastosowania większej dawki erlotynibu (300 mg)
w porównaniu z zalecaną dawką (150 mg).
Pacjenci w tym badaniu nie byli dobierani na podstawie statusu mutacji EGF. Patrz punkty 4.2, 4.4, 4.5 i 5.2.
Rak trzustki (erlotynib podawany jednocześnie z gemcytabiną w badaniu PA.3)
Właściwości farmakokinetyczne
Przedkliniczne dane o bezpieczeństwie
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Niezgodności farmaceutyczne
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania i przygotowania produktu leczniczego do stosowania
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
Grupa farmakoterapeutyczna: leki przeciwwirusowe do stosowania ogólnego, inhibitory proteazy. Kod ATC: J05AE10
Mechanizm działania
Erlotynib jest inhibitorem kinazy tyrozynowej receptora dla naskórkowego czynnika wzrostu/ receptora typu 1 dla ludzkiego naskórkowego czynnika wzrostu (EGFR znanego także jako HER1). Erlotynib silnie hamuje wewnątrzkomórkową fosforylację EGFR. EGFR ulega ekspresji na powierzchni komórek prawidłowych i nowotworowych. W modelach nieklinicznych hamowanie fosfotyrozyny EGFR prowadzi do zatrzymania podziałów komórki i (lub) jej śmierci.
Mutacje EGFR mogą prowadzić do istotnej aktywacji antyapoptotycznych i proliferacyjnych szlaków sygnałowych. Znaczną skuteczność erlotynibu w blokowaniu przekaźnictwa sygnału poprzez ścieżkę związaną z EGFR w komórkach guzów nowotworowych wykazujących mutację EGFR przypisuje się ścisłemu wiązaniu erlotynibu z miejscem wiążącym ATP w zmutowanej domenie kinazowej receptora EGFR. W wyniku blokowania przekaźnictwa zstępującego zostaje zatrzymana proliferacja komórek oraz indukowana śmierć komórki poprzez wewnętrzną ścieżkę apoptozy. W modelach mysich
z wymuszoną ekspresją receptora EGFR wykazującego aktywującą mutację, obserwuje się regresję guza.
Skuteczność kliniczna
Skuteczność i bezpieczeństwo stosowania erlotynibu w skojarzeniu z gemcytabiną w leczeniu pierwszego rzutu oceniano w randomizowanym, kontrolowanym placebo badaniu z podwójnie ślepą próbą u pacjentów z miejscowo zaawansowanym, nieoperacyjnym rakiem trzustki lub rakiem trzustki z przerzutami. Pacjentów przydzielono losowo do grupy otrzymującej erlotynib lub placebo raz na dobę w sposób ciągły oraz gemcytabinę dożylnie (1000 mg/m2 pc.; 8-tygodniowy cykl 1. – dni 1., 8., 15., 22., 29., 36. i 43.; 4-tygodniowy cykl 2. i następne – dni 1., 8. i 15. [dawka i sposób podawania zatwierdzone dla raka trzustki, patrz Charakterystyka Produktu Leczniczego dla gemcytabiny]).
Erlotynib lub placebo przyjmowane były doustnie raz na dobę aż do czasu progresji choroby lub niemożliwych do zaakceptowania objawów toksyczności. Pierwszorzędowym punktem końcowym był czas przeżycia całkowitego.
Wyjściowe cechy demograficzne i charakterystyka choroby były podobne w obu grupach pacjentów: w grupie otrzymującej erlotynib w dawce 100 mg wraz z gemcytabiną oraz w grupie otrzymującej placebo wraz z gemcytabiną. Wyjątek stanowił nieznacznie większy odsetek kobiet w grupie otrzymującej erlotynib z gemcytabiną w porównaniu z grupą otrzymującą placebo z gemcytabiną.
Dane wyjściowe | Erlotynib | Placebo |
Kobiety | 51% | 44% |
Wyjściowy stan sprawności wg ECOG (PS) = 0 | 31% | 32% |
Wyjściowy stan sprawności wg ECOG (PS) = 1 | 51% | 51% |
Wyjściowy stan sprawności wg ECOG (PS) = 2 | 17% | 17% |
Choroba rozsiana wyjściowo | 77% | 76% |
Przeżycie oceniano w populacji zgodnej z zaplanowanym leczeniem (ang. Intent-to-treat, ITT) na podstawie danych dotyczących przeżycia zebranych w okresie obserwacji. Wyniki przedstawiono w poniższej tabeli (wyniki dla grup pacjentów z chorobą rozsianą i miejscowo zaawansowaną pochodzą z analizy podgrup).
Wynik | Erlotynib (miesiące) | Placebo (miesiące) | Δ (miesiące) | CI dla Δ | HR | CI dla HR | Wartość P |
Wszyscy pacjenci | |||||||
Mediana czasu przeżycia całkowitego | 6,4 | 6,0 | 0,41 | -0,54-1,64 | 0,82 | 0,69-0,98 | 0,028 |
Średni czas przeżycia całkowitego | 8,8 | 7,6 | 1,16 | -0,05-2,34 | |||
Pacjenci z chorobą rozsianą | |||||||
Mediana czasu przeżycia całkowitego | 5,9 | 5,1 | 0,87 | -0,26-1,56 | 0,80 | 0,66-0,98 | 0,029 |
Średni czas przeżycia całkowitego | 8,1 | 6,7 | 1,43 | 0,17-2,66 | |||
Pacjenci z chorobą miejscowo zaawansowaną | |||||||
Mediana czasu przeżycia całkowitego | 8,5 | 8,2 | 0,36 | -2,43-2,96 | 0,93 | 0,65-1,35 | 0,713 |
Średni czas przeżycia całkowitego | 10,7 | 10,5 | 0,19 | -2,43-2,69 | |||
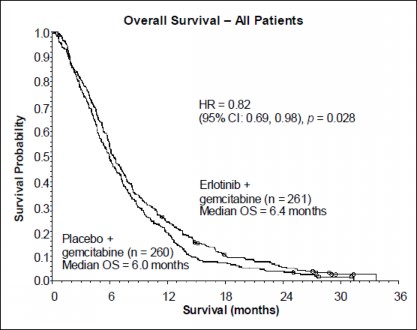
Czas przeżycia całkowitego – wszyscy pacjenci
Erlotynib + gemcytabina (n=261) Mediana OS=6,4 miesiąca
Placebo + gemcytabina (n=260) Mediana OS=6,0 miesięcy
Osie:
x: Prawdopodobieństwo przeżycia
y: Czas przeżycia (miesiące)
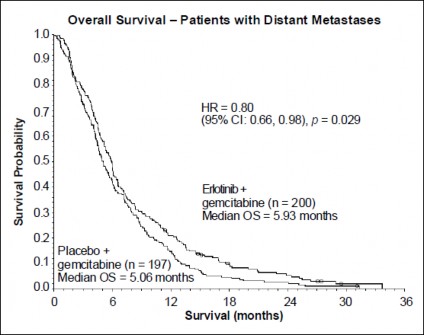
Czas przeżycia całkowitego –pacjenci z odległymi przerzutami
Erlotynib + gemcytabina (n=200) Mediana OS=5,93 miesiąca
Placebo + gemcytabina (n=197) Mediana OS=5,06 miesiąca
Osie:
x: Prawdopodobieństwo przeżycia
y: Czas przeżycia (miesiące)
W analizie retrospektywnej („post-hoc”) stwierdzono, że pacjenci z korzystnym wyjściowym stanem klinicznym (ból o małym nasileniu, dobra jakość życia i dobry stan sprawności) mogą uzyskać większą korzyść ze stosowania erlotynibu. Korzyść ta wynika przede wszystkim z małego nasilenia bólu.
W analizie retrospektywnej („post-hoc”) wykazano, że pacjenci przyjmujący erlotynib, u których wystąpiła wysypka, osiągali dłuższy czas przeżycia całkowitego w porównaniu z pacjentami,
u których wysypka nie wystąpiła (mediana OS=7,2 miesiąca vs 5 miesięcy, HR: 0,61).
U 90% pacjentów otrzymujących erlotynib wysypka wystąpiła w ciągu pierwszych 44 dni. Mediana czasu do wystąpienia wysypki wynosiła 10 dni.
Dzieci i młodzież
Europejska Agencja Leków uchyliła obowiązek dołączania wyników badań erlotynibu we wszystkich podgrupach populacji dzieci i młodzieży we wskazaniu nie drobnokomórkowy rak płuca i rak trzustki (stosowanie u dzieci i młodzieży, patrz punkt 4.2).
Wchłanianie
Maksymalne stężenia erlotynibu w osoczu po podaniu doustnym uzyskuje się w ciągu około 4 godzin. Na podstawie badania u zdrowych ochotników ustalono, że szacunkowa wartość biodostępności całkowitej wynosi 59%. Pokarm może zwiększyć ekspozycję po podaniu doustnym.
Dystrybucja
Średnia rzeczywista objętość dystrybucji erlotynibu wynosi 232 l. Jest on dystrybuowany do tkanki nowotworowej u ludzi.
W badaniu z udziałem 4 pacjentów (3 z niedrobnokomórkowym rakiem płuc i 1 z rakiem krtani) otrzymujących doustnie erlotynib w dawce 150 mg na dobę, stężenie erlotynibu w próbkach guza po wycięciu chirurgicznym w 9. dniu leczenia wynosiły średnio 1185 ng/g tkanki. Odpowiada to ogólnej średniej wartości wynoszącej 63% (zakres 5-161%) maksymalnych stężeń w osoczu w stanie stacjonarnym. W guzie obecne były główne czynne metabolity w stężeniach wynoszących średnio 160 ng/g tkanki, co odpowiada ogólnej średniej wartości 113% (zakres 88-130%) maksymalnych stężeń w osoczu w stanie stacjonarnym. Erlotynib wiąże się z białkami osocza (albuminami i kwaśną α1-glikoproteiną [AAG]) w około 95%.
Metabolizm
U ludzi erlotynib jest metabolizowany w wątrobie przez enzymy układu cytochromów, głównie CYP3A4 i w mniejszym stopniu CYP1A2. Metabolizm pozawątrobowy z udziałem CYP3A4
w jelicie, CYP1A1 w płucach i CYP1B1 w tkankach nowotworowych, może również odgrywać rolę w klirensie metabolicznym erlotynibu.
Zidentyfikowano trzy główne szlaki metaboliczne: 1) O-demetylacja po jednej lub obu stronach łańcucha, po której następuje utlenianie do kwasów karboksylowych; 2) utlenianie grupy acetylenowej, a następnie hydroliza do kwasu arylokarboksylowego; 3) hydroksylacja pierścienia aromatycznego grupy fenyloacetylenowej.
Siła działania głównych metabolitów erlotynibu, OSI-420 i OSI-413, powstałych w wyniku
O-demetylacji po jednej stronie łańcucha, była porównywalną z siłą erlotynibu w nieklinicznych testach in vitro oraz w modelach nowotworów in vivo. Są one obecne w osoczu w stężeniach stanowiących <10% stężenia erlotynibu i wykazują podobną do niego farmakokinetykę.
Wydalanie
Erlotynib podany doustnie jest wydalany przede wszystkim w postaci metabolitów z kałem (>90%), a wydalanie nerkowe stanowi tylko niewielką część (około 9%). Mniej niż 2% dawki doustnej wydalane jest w postaci macierzystego leku. Populacyjna analiza farmakokinetyki u 591 pacjentów otrzymujących erlotynib w monoterapii wykazała, że średni rzeczywisty klirens wynosi 4,47 l/h,
a mediana okresu półtrwania wynosi 36,2 godziny. Dlatego można oczekiwać, że czas potrzebny do uzyskania stanu stacjonarnego stężenia w osoczu będzie wynosił około 7-8 dni.
Farmakokinetyka w szczególnych grupach pacjentów
Na podstawie populacyjnej analizy farmakokinetyki nie stwierdzono klinicznie istotnej zależności między przewidywaną wartością rzeczywistego klirensu a wiekiem, masą ciała, płcią i grupą etniczną pacjenta. Czynnikami zależnymi od pacjenta, które korelowały z farmakokinetyką erlotynibu, były: stężenie bilirubiny całkowitej w surowicy, stężenie AAG i aktualne palenie tytoniu. Zwiększone stężenie bilirubiny całkowitej i AAG wiązały się ze zmniejszonym klirensem erlotynibu. Kliniczne znaczenie tych różnic nie jest jasne. Jednak u osób palących szybkość wydalania erlotynibu była większa. Potwierdzono to w badaniu farmakokinetycznym zdrowych osób niepalących i aktualnie palących papierosy, które otrzymały doustnie erlotynib w pojedynczej dawce 150 mg. Średnia geometryczna Cmax wynosiła 1056 ng/ml u osób niepalących i 689 ng/ml u osób palących, przy średnim stosunku osób palących do niepalących wynoszącym 65,2% (95% CI: 44,3 do 95,9, p=0,031). Średnia geometryczna AUC0-inf wyniosła 18726 ngh/ml u osób niepalących i 6718 ngh/ml u osób palących, przy średnim stosunku palących do niepalących 35,9% (95% CI: 23,7 do 54,3, p <0,0001). Średnia geometryczna C24h wynosiła 288 ng/ml u osób niepalących i 34,8 ng/ml u osób palących, przy średnim stosunku wynoszącym 12,1% (95% CI: 4,82 do 30,2, p=0,0001).
W głównym badaniu III fazy u pacjentów z niedrobnokomórkowym rakiem płuca najmniejsze stężenia erlotynibu w osoczu w stanie stacjonarnym u osób aktualnie palących papierosy wynosiły 0,65 μg/ml (n=16) i były one około dwukrotnie mniejsze niż u pacjentów wcześniej palących lub nigdy niepalących (1,28 μg/ml, n=108). Oprócz tego wyniku obserwowano zwiększenie rzeczywistego klirensu erlotynibu z osocza o 24%. W badaniu I fazy ze zwiększeniem dawki erlotynibu u aktualnie palących pacjentów z niedrobnokomórkowym rakiem płuca, analizy farmakokinetyczne wykazały proporcjonalne do dawki zwiększenie ekspozycji po zwiększeniu dawki erlotynibu z 150 mg do
maksymalnej dawki tolerowanej 300 mg. Najmniejsze stężenie w stanie stacjonarnym w osoczu po podaniu dawki 300 mg wynosiły u pacjentów aktualnie palących papierosy 1,22 μ g/ml (n=17).
Na podstawie wyników badań farmakokinetyki, osobom palącym należy doradzić zaprzestanie palenia w trakcie przyjmowania produktu Erlotinib Sandoz, gdyż palenie tytoniu może zmniejszać stężenie leku w osoczu.
Wyniki populacyjnej analizy farmakokinetyki wskazują, że obecność opioidów może zwiększać ekspozycję o około 11%.
Druga populacyjna analiza farmakokinetyczna obejmowała dane uzyskane od 204 pacjentów z rakiem trzustki, którzy otrzymywali erlotynib razem z gemcytabiną. Analiza wykazała, że czynniki wpływające na klirens erlotynibu u pacjentów z rakiem trzustki i czynniki obserwowane we wcześniejszej analizie po podaniu erlotynibu w monoterapii były bardzo podobne. Nie zidentyfikowano nowych działań zależnych od zmiennych towarzyszących. Jednocześnie podawana gemcytabina nie wpływała na klirens osoczowy erlotynibu.
Dzieci i młodzież
Nie prowadzono specjalnych badań u dzieci i młodzieży.
Pacjenci w podeszłym wieku
Nie prowadzono specjalnych badań u pacjentów w podeszłym wieku.
Zaburzenia czynności wątroby
Erlotynib jest eliminowany głównie przez wątrobę. U pacjentów z litym guzami i umiarkowanymi zaburzeniami czynności wątroby (7-9 punktów w skali Childa-Pugha) średnia geometryczna wartość AUC0-t i Cmax erlotynibu wynosiła odpowiednio: 27000 ngh/ml i 805 ng/ml, a u pacjentów
z prawidłową czynnością wątroby, w tym pacjentów z pierwotnym rakiem wątroby lub przerzutami do wątroby wynosiła 29300 ngh/ml i 1090 ng/ml. Wprawdzie wartość Cmax była znacząco statystycznie mniejsza u pacjentów z umiarkowanymi zaburzeniami czynności wątroby, ale różnica ta nie ma znaczenia klinicznego. Brak dostępnych danych dotyczących wpływu ciężkich zaburzeń czynności wątroby na farmakokinetykę erlotynibu. W populacyjnej analizie farmakokinetycznej zwiększone stężenia bilirubiny całkowitej w surowicy wiązały się z wolniejszym wydalaniem erlotynibu.
Zaburzenia czynności nerek
Erlotynib i jego metabolity nie są w znaczącym stopniu wydalane przez nerki, gdyż mniej niż 9% pojedynczej dawki jest wydalane w moczu. W populacyjnej analizie farmakokinetycznej nie stwierdzono klinicznie istotnej zależności między wydalaniem erlotynibu a klirensem kreatyniny, ale nie ma dostępnych danych dotyczących pacjentów z klirensem kreatyniny <15 ml/min.
Skutki długotrwałego podawania erlotynibu obserwowane u co najmniej jednego gatunku zwierząt lub w co najmniej jednym badaniu obejmowały zmiany w rogówce (zanik, owrzodzenie), skórze (zwyrodnienie i zapalenie mieszków włosowych, zaczerwienienie i łysienie), jajnikach (zanik), wątrobie (martwica), nerkach (martwica brodawek nerkowych i poszerzenie cewek) i przewodzie pokarmowym (opóźnione opróżnianie żołądka i biegunka). Parametry czerwonokrwinkowe były zmniejszone, a liczba krwinek białych, głównie neutrofilów, była zwiększona. Stwierdzano związane z leczeniem zwiększenie aktywności AlAT, AspAT i stężenia bilirubiny. Działania te obserwowano przy ekspozycji na lek znacznie poniżej wartości istotnych klinicznie.
Mechanizm działania erlotynibu wskazuje, że może on mieć właściwości teratogenne. Dane z badań na szczurach i królikach po podaniu erlotynibu w dawkach zbliżonych do maksymalnej dawki tolerowanej i (lub) dawkach toksycznych dla matki wykazały toksyczny wpływ na reprodukcję (działanie embriotoksyczne u szczurów, resorpcja zarodka i działanie toksyczne na płód u królików) oraz rozwój (spowolnienie wzrastania i zmniejszenie przeżywalności potomstwa u szczurów), ale nie wykazały działania teratogennego ani wpływu na płodność. Działania takie obserwowano przy
ekspozycji znaczącej klinicznie.
Erlotynib dawał negatywne wyniki w standardowych badaniach genotoksyczności. Wyniki dwuletnich badań działania rakotwórczego z zastosowaniem erlotynibu u szczurów i myszy dały ujemne wyniki przy ekspozycji przekraczającej 2-krotnie i 10-krotnie (na podstawie, odpowiednio Cmax i (lub) AUC) poziom ekspozycji terapeutycznej u ludzi.
Po naświetlaniu UV obserwowano u szczurów lekką reakcję fototoksyczną.
Laktoza jednowodna Celuloza mikrokrystaliczna
Karboksymetyloskrobia sodowa (typ A) Magnezu starynian
Otoczka
Alkohol poliwinylowy Tytanu dwutlenek (E 171) Makrogol 3350
Talk
Kwasu metakrylowego i etylu akrylanu kopolimer (1:1), (typ A) Sodu wodorowęglan
Nie dotyczy.
3 lata
Bez specjalnych zaleceń dotyczących przechowywania.
Tabletki powlekane pakowane są w blistry z folii Aluminium/OPA/Aluminium/PVC i umieszczane w tekturowym pudełku.
Wielkość opakowań:
30 tabletek powlekanych
Wszelkie niewykorzystane resztki produktu lub jego odpady należy usunąć zgodnie z lokalnymi zaleceniami.
Sandoz GmbH Biochemiestrasse 10
6250 Kundl, Austria
Erlotinib Sandoz, 25 mg Pozwolenie nr: 24564 Erlotinib Sandoz, 100 mg Pozwolenie nr: 24565 Erlotinib Sandoz, 150 mg Pozwolenie nr: 24566
Data wydania pierwszego pozwolenia na dopuszczenie do obrotu: 21.02.2018 r.
03.07.2020











