Spis treści:
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Hormonalna terapia zastępcza (HTZ) w leczeniu objawów spowodowanych niedoborem estrogenów (u kobiet, u których od ostatniej miesiączki upłynęło co najmniej 6 miesięcy).
Zapobieganie osteoporozie u kobiet po menopauzie, z dużym ryzykiem przyszłych złamań, u których występuje nietolerancja lub przeciwwskazania do stosowania innych produktów leczniczych, stosowanych w zapobieganiu osteoporozie (patrz także punkt 4.4).
Doświadczenie dotyczące leczenia kobiet w wieku powyżej 65 lat jest ograniczone.
Dawkowanie i sposób podawania
Zwykle stosowaną dawką początkową jest jedno naciśnięcie pompki dozownika (1,25 g żelu
przezskórnego, co odpowiada 0,75 mg estradiolu) raz na dobę. Jest to maksymalna dawka. U większości kobiet dawka ta zapewnia skuteczne złagodzenie objawów menopauzy.
W razie konieczności dawkę można dostosować po dwóch lub trzech cyklach leczenia, w zależności od objawów klinicznych.
Jeśli nie ma uprzedniego rozpoznania endometriozy, nie zaleca się dodatkowego stosowania progestagenu u kobiet po usunięciu macicy.
Rozpoczęcie leczenia
1. U kobiet po menopauzie lub z bardzo
rzadkimi cyklami miesiączkowymi:
Leczenie produktem Oestrogel można rozpocząć w
dowolnym dniu cyklu.
2. Zmiana z ciągłej złożonej hormonalnej terapii zastępczej estrogenowo-
progestagenowej:
Leczenie produktem Oestrogel można rozpocząć w dowolnym dniu cyklu.
2. Zmiana z cyklicznego lub ciągłego
sekwencyjnego leczenia HTZ:
Przed rozpoczęciem leczenia produktem Oestrogel należy
zakończyć sekwencję terapeutyczną.
Zapobieganie osteoporozie:
Najmniejsza skuteczna dawka w zapobieganiu osteoporozie nie jest znana.
Najmniejsza dostępna dawka produktu Oestrogel to jedno naciśnięcie pompki dozującej (1,25 g żelu przezskórnego, co odpowiada 0,75 mg estradiolu).
Przeciwwskazania
Rozpoznanie nowotworu piersi, występowanie nowotworu piersi w przeszłości lub podejrzenie jego występowania;
Rozpoznanie lub podejrzenie występowania złośliwych nowotworów estrogenozależnych. np. raka trzonu macicy;
Niewyjaśnione krwawienie z dróg rodnych;
Nieleczony rozrost błony śluzowej trzonu macicy;
Żylna choroba zakrzepowo-zatorowa obecnie lub w wywiadzie (np. zakrzepica żył głębokich, zatorowość płucna);
Rozpoznane zaburzenia związane z trombofilią (np. niedobór białka C, białka S lub antytrombiny, patrz punkt 4.4);
Czynne lub ostatnio przebyte zaburzenia zakrzepowo-zatorowe tętnic (np. dusznica bolesna, zawał mięśnia sercowego);
Czynna choroba wątroby lub choroba wątroby w wywiadzie, dopóki parametry czynności wątroby nie powrócą do normy;
Nadwrażliwość na substancję czynną lub na którąkolwiek substancję pomocniczą wymienioną w punkcie 6.1;
Porfiria.
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania
W leczeniu objawów pomenopauzalnych, HTZ należy rozpocząć wyłącznie w przypadku występowania objawów, które w sposób negatywny wpływają na jakość życia. We wszystkich przypadkach należy
przynajmniej raz do roku przeprowadzić szczegółową ocenę stosunku korzyści do ryzyka stosowanego leczenia, a HTZ kontynuować należy wyłącznie w przypadku, gdy korzyści przewyższają ryzyko.
Dane dotyczące ryzyka związanego ze stosowaniem HTZ w leczeniu przedwczesnej menopauzy są ograniczone. Jednak u młodszych kobiet, ze względu na niski poziom całkowitego ryzyka, stosunek
korzyści do ryzyka związanego ze stosowaniem HTZ może być bardziej korzystny niż u starszych kobiet.
Badanie lekarskie i monitorowanie
Przed rozpoczęciem lub ponownym wprowadzeniem HTZ należy zebrać pełny wywiad lekarski, w tym wywiad rodzinny. Badanie fizykalne pacjentki (w tym ocenę miednicy mniejszej i piersi) należy
przeprowadzić pod kątem wywiadu oraz przeciwwskazań i ostrzeżeń dotyczących stosowania. W czasie leczenia zalecane jest przeprowadzanie badań kontrolnych, których częstość i rodzaj dostosowane są indywidualnie do każdej pacjentki. Pacjentki należy poinformować, jakie zmiany w piersiach powinny być zgłaszane lekarzowi lub pielęgniarce (patrz poniżej „Nowotwór piersi”). Badania diagnostyczne, w tym odpowiednią diagnostykę obrazową, np. mammografię, należy przeprowadzać według aktualnie przyjętego schematu badań przesiewowych, dostosowując go do indywidualnych potrzeb klinicznych pacjentki.
Stany wymagające monitorowania
Jeśli jakikolwiek z poniższych stanów występuje obecnie, występował w przeszłości i(lub) uległ nasileniu podczas ciąży lub wcześniejszego stosowania leczenia hormonalnego, pacjentkę należy uważnie monitorować. Należy wziąć pod uwagę, iż stany te mogą nawrócić lub nasilić się w okresie leczenia produktem leczniczym Oestrogel, w szczególności w poniższych przypadkach:
Mięśniaki gładkokomórkowe (mięśniaki macicy) lub endometrioza;
czynniki ryzyka zaburzeń zakrzepowo-zatorowych (patrz poniżej);
czynniki ryzyka nowotworów estrogenozależnych, np. rak piersi u krewnych 1. stopnia;
nadciśnienie tętnicze;
choroby wątroby (np. gruczolak wątroby);
cukrzyca ze zmianami naczyniowymi lub bez nich;
kamica pęcherzyka żółciowego;
migrena lub (ciężki) ból głowy;
toczeń rumieniowaty układowy;
rozrost błony śluzowej macicy w wywiadzie (patrz poniżej);
padaczka;
astma;
otoskleroza.
Wskazania do natychmiastowego odstawienia leczenia
Lek należy odstawić w przypadku stwierdzenia przeciwwskazania oraz w następujących przypadkach:
żółtaczka lub pogorszenie czynności wątroby;
istotne zwiększenie ciśnienia tętniczego krwi;
pojawienie się bólów głowy typu migrenowego;
ciąża.
Hiperplazja i rak endometrium
U kobiet z zachowaną macicą ryzyko rozrostu błony śluzowej trzonu macicy oraz raka trzonu macicy zwiększa się wraz z wydłużeniem okresu stosowania wyłącznie estrogenów. Zaobserwowane ryzyko raka endometrium u kobiet stosujących estrogeny w monoterapii zwiększa się 2 do 12-krotnie w porównaniu z pacjentkami niestosującymi estrogenów, w zależności od czasu trwania leczenia i dawki estrogenów (patrz punkt 4.8).
Po zakończeniu leczenia ryzyko może pozostawać podwyższone przez co najmniej 10 lat.
Dawka to jedno naciśnięcie pompki dozownika (1,25 g żelu przezskórnego, co odpowiada 0,75 mg estradiolu) raz na dobę.
Zastosowanie dodatkowo progestagenów, cyklicznie przez co najmniej 12-14 dni w miesiącu lub ciągłe leczenie złożonymi produktami zawierającymi estrogen i progestagen u kobiet, które nie przeszły zabiegu usunięcia macicy, zapobiega nadmiernemu ryzyku związanemu ze stosowaniem HTZ zawierającej
wyłącznie estrogen.
Nie wykazano bezpieczeństwa stosowania dodatkowo progestagenów w odniesieniu do błony śluzowej macicy.
W pierwszych miesiącach leczenia mogą wystąpić nieregularne krwawienia i plamienia
międzymiesiączkowe z dróg rodnych. Jeżeli nieregularne krwawienia i plamienia pojawiają się po pewnym czasie stosowania leczenia lub utrzymują się po odstawieniu leczenia, należy zbadać ich przyczynę, co może wiązać się z koniecznością wykonania biopsji endometrium w celu wykluczenia zmian o charakterze nowotworowym.
Stymulacja estrogenowa nie równoważona podawaniem progestagenów może prowadzić do
przedrakowej lub rakowej transformacji w szczątkowych ogniskach endometriozy. Dlatego należy rozważyć włączenie progestagenów do estrogenowej terapii zastępczej u kobiet, które przeszły zabieg usunięcia macicy z powodu endometriozy, jeśli wiadomo, że mają szczątkowe jej ogniska.
Rak piersi
Wszystkie dane potwierdzają zwiększone ryzyko wystąpienia raka piersi u kobiet przyjmujących HTZ w postaci skojarzenia estrogenu i progestagenu lub samego estrogenu, co zależy od czasu trwania HTZ.
Leczenie skojarzone estrogen-progestagen
Randomizowane, kontrolowane placebo badanie „Women’s Health Initiative study” (WHI) oraz metaanaliza prospektywnych badań epidemiologicznych zgodnie potwierdzają zwiększone ryzyko raka piersi u kobiet przyjmujących skojarzoną estrogenowo-progestagenową HTZ, co uwidacznia się po około 3 (1-4) latach (patrz punkt 4.8).
Leczenie wyłącznie estrogenami
Badanie WHI nie wykazało zwiększonego ryzyka rozwoju nowotworu piersi u kobiet po usunięciu macicy stosujących wyłącznie estrogenową HTZ. W większości badań obserwacyjnych odnotowano niewielkie
zwiększenie ryzyka rozpoznania raka piersi. Ten przyrost ryzyka był mniejszy niż u kobiet stosujących leczenie skojarzone estrogen-progestagen (patrz punkt 4.8).
Wyniki szeroko zakrojonej metaanalizy wykazały, że po zaprzestaniu terapii dodatkowe ryzyko z czasem maleje, a czas powrotu do poziomu początkowego zależy od czasu trwania HTZ. Jeśli HTZ trwała ponad 5 lat, ryzyko może się utrzymywać przez 10 lat lub dłużej. HTZ, a szczególnie leczenie skojarzone estrogenowo- progestagenowe, zwiększa gęstość mammograficzną piersi, co z kolei może utrudniać radiologiczne stwierdzenie nowotworu piersi.
Nowotwór jajnika
Nowotwór jajnika występuje znacznie rzadziej niż nowotwór piersi. Z danych epidemiologicznych z dużej metaanalizy wynika nieznacznie zwiększone ryzyko, które uwidacznia się w ciągu 5 lat stosowania i zmniejsza się w czasie po odstawieniu tych środków u kobiet przyjmujących HTZ w postaci samych
estrogenów lub skojarzenia estrogenów i progestagenów.
Z niektórych innych badań, w tym badania WHI, wynika, że długotrwałe stosowanie skojarzonej HTZ może wiązać się z podobnym lub nieznacznie mniejszym ryzykiem (patrz punkt 4.8).
Żylna choroba zakrzepowo-zatorowa
Stosowanie HTZ wiąże się z 1,3 do 3-krotnie zwiększonym ryzykiem rozwoju żylnej choroby zakrzepowo- zatorowej (ŻChZZ), tj. zakrzepicy żył głębokich lub zatorowości płucnej. Prawdopodobieństwo takiego
zdarzenia jest większe w pierwszym roku stosowania HTZ niż w późniejszym okresie (patrz punkt 4.8). Pacjentki ze stwierdzonymi zaburzeniami zakrzepowymi wykazują zwiększone ryzyko rozwoju ŻChZZ, a HTZ może zwiększać to ryzyko. W związku z tym HTZ jest przeciwwskazana u tych pacjentek (patrz punkt 4.3).
Powszechnie uznane czynniki ryzyka ŻChZZ to: stosowanie estrogenów, zaawansowany wiek, rozległe zabiegi chirurgiczne, długotrwałe unieruchomienie, otyłość (WMC >30 kg/m2), ciąża i (lub) okres
poporodowy, toczeń rumieniowaty układowy (ang. systemic lupus erythematosus, SLE) oraz nowotwór. Nie ma zgodności co do wpływu żylaków na przebieg ŻChZZ.
Tak jak w przypadku wszystkich pacjentów po zabiegach chirurgicznych, należy wziąć pod uwagę
profilaktykę w zakresie pooperacyjnego wystąpienia ŻChZZ. W przypadku spodziewanego długotrwałego unieruchomienia po planowanych operacjach, zaleca się tymczasowe odstawienie HTZ na 4 do 6 tygodni przed zabiegiem. Leczenia nie należy ponownie rozpoczynać, aż do czasu powrotu pacjentki do sprawności ruchowej sprzed unieruchomienia.
U kobiet bez ŻChZZ w wywiadzie, ale z zakrzepicą w wywiadzie u krewnych pierwszego stopnia w młodym wieku, może zostać zaproponowane badanie przesiewowe po starannym rozważeniu jego ograniczeń (w badaniu przesiewowym rozpoznaje się tylko pewien odsetek zaburzeń zakrzepowych).
Jeśli zidentyfikowano zaburzenie zakrzepowe, które współwystępuje z zakrzepicą u członków rodziny lub jeśli jest to ciężkie zaburzenie (np. niedobór antytrombiny, białka S lub białka C bądź zaburzenia złożone) HTZ jest przeciwwskazana.
U pacjentek stosujących już przewlekłe leczenie przeciwzakrzepowe konieczne jest staranne rozważenie stosunku korzyści do ryzyka stosowania HTZ.
Jeżeli dojdzie do rozwinięcia ŻChZZ po rozpoczęciu leczenia, należy produkt odstawić. Pacjentki należy poinformować o konieczności natychmiastowego zgłoszenia się do lekarza prowadzącego w przypadku
pojawienia się objawów mogących świadczyć o zakrzepicy (np. bolesny obrzęk kończyny dolnej, nagły ból w klatce piersiowej, zaburzenia oddychania).
Choroba wieńcowa (ang. coronary artery disease, CAD)
Nie ma dowodów z randomizowanych, kontrolowanych badań klinicznych potwierdzających zapobieganie
zawałowi mięśnia sercowego u kobiet, u których występuje lub nie występuje choroba wieńcowa, stosujących złożoną HTZ, zawierającą estrogen i progestagen lub wyłącznie estrogen.
Leczenie złożonymi produktami zawierającymi estrogen i progestagen
Względne ryzyko wystąpienia choroby wieńcowej podczas stosowania złożonej HTZ zawierającej estrogen i progestagen jest nieznacznie zwiększone. Wyjściowe ryzyko bezwzględne choroby wieńcowej w znacznym stopniu zależy od wieku, dlatego liczba dodatkowych przypadków choroby wieńcowej ze względu na zastosowanie estrogenu i progestagenu jest bardzo niewielka u zdrowych kobiet blisko okresu menopauzy, ale zwiększa się wraz z wiekiem.
Leczenie wyłącznie estrogenami
Dane z randomizowanego, kontrolowanego badania nie wykazały zwiększonego ryzyka choroby wieńcowej u kobiet po usunięciu macicy stosujących wyłącznie estrogeny.
Udar niedokrwienny mózgu
Leczenie złożonymi produktami zawierającymi estrogen i progestagen oraz wyłącznie estrogen było związane z maksymalnie 1,5-krotnym zwiększeniem ryzyka udaru niedokrwiennego mózgu. Ryzyko względne nie
zmienia się z wiekiem ani wraz z upływem czasu od wystąpienia menopauzy. Jednak w związku z tym, że wyjściowe ryzyko udaru mózgu jest silnie zależne od wieku, ogólne ryzyko udaru mózgu u kobiet stosujących HTZ zwiększa się z wiekiem (patrz punkt 4.8).
Inne stany
Estrogeny mogą powodować zatrzymywanie płynów, należy więc uważnie monitorować pacjentki z zaburzeniami czynności serca bądź nerek.
Podczas substytucji estrogenów bądź hormonalnej terapii zastępczej należy uważnie monitorować kobiety z hipertriglicerydemią, ponieważ w takich przypadkach, podczas leczenia estrogenami, rzadko obserwowano istotne zwiększenie stężenia triglicerydów w surowicy, prowadzące do zapalenia trzustki.
Estrogeny zwiększają stężenie globuliny wiążącej tyroksynę (TBG), zwiększając tym samym całkowite stężenie krążących hormonów tarczycy, mierzone za pomocą stężenia jodu związanego z białkami (ang. protein-bound iodine, PBI), stężenia T4 (metodą kolumnową lub radioimmunologiczną) lub stężenia T3
(metodą radioimmunologiczną). Zmniejsza się wychwyt T3 na żywicy, odzwierciedlając zwiększone stężenie TBG. Stężenia wolnej frakcji T4 i T3 pozostają niezmienione. Może również dochodzić do zwiększenia
stężenia innych białek wiążących, np. globuliny wiążącej kortykosteroidy (CBG), globuliny wiążącej hormony płciowe (SHBG), prowadząc odpowiednio do zwiększenia stężenia krążących kortykosteroidów oraz steroidów płciowych. Niezmienione pozostają stężenia wolnych lub biologicznie czynnych frakcji hormonów. Dochodzić może również do zwiększenia stężenia innych białek osocza (substrat angiotensynogenu/substratu reniny, alfa-1-antytrypsyna, ceruloplazmina).
Stosowanie HTZ nie poprawia funkcji poznawczych. Istnieją dowody dotyczące zwiększonego ryzyka
wystąpienia otępienia u kobiet w wieku powyżej 65 lat, które rozpoczną stosowanie ciągłego leczenia HTZ w postaci produktów złożonych lub zawierających wyłącznie estrogeny.
Oestrogel zawiera etanol
Ten produkt leczniczy zawiera 500 mg alkoholu (etanolu) w każdej dawce 1,25 g, co jest równoważne 400 mg/g (40% w/w). Może powodować pieczenie uszkodzonej skóry.
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację Ciąża
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Choroba pęcherzyka żółciowego.
Choroby skóry i tkanki podskórnej: ostuda, rumień wielopostaciowy.
Prawdopodobieństwo wystąpienia otępienia u osób w wieku powyżej 65 lat (patrz punkt 4.4).
U kobiet przyjmujących produkty złożone zawierające estrogen i progestagen przez ponad 5 lat, obserwuje się nawet dwukrotnie większe ryzyko zdiagnozowania nowotworu piersi.
Zwiększenie ryzyka u kobiet stosujących same estrogeny jest mniejsze niż w przypadku pacjentek stosujących leczenie skojarzone estrogen-progestagen.
Ryzyko zależy od długości stosowania (patrz punkt 4.4).
Przedawkowanie
Oestrogel, 0,75 mg/dawkę, żel przezskórny
Jedno naciśnięcie pompki dozującej dostarcza dawkę 1,25 g żelu zawierającego 0,75 mg estradiolu (Estradiolum), w postaci estradiolu półwodnego.
Jeden gram żelu przezskórnego zawiera 0,60 mg estradiolu w postaci estradiolu półwodnego. Pełny wykaz substancji pomocniczych, patrz punkt 6.1.
Substancja pomocnicza o znanym działaniu: etanol. Jedna 1,25 g dawka zawiera 500 mg alkoholu (etanol) co jest równoważne 400 mg/g (40% w/w).
Żel przezskórny
Przezroczysty lub lekko opalizujący żel.
Oestrogel jest wskazany do stosowania u kobiet po menopauzie jako:
Dawkowanie
Oestrogel zawiera tylko estrogen. Wskazany jest wyłącznie do stosowania u kobiet po usunięciu macicy. Dawkowanie różni się w zależności od indywidualnych potrzeb pacjentki.
Podczas leczenia objawów pomenopauzalnych najmniejsza skuteczna dawka produktu Oestrogel wynosi 1,25 g żelu (0,75 mg estradiolu) stosowana zwykle przez 21 dni (3 tygodnie) w miesiącu, po których następuje 7 dni przerwy.
U kobiet z zachowaną macicą należy rozważyć skojarzenie produktu leczniczego Oestrogel z progestagenem przez co najmniej 12 do 14 dni w miesiącu (patrz punkt 4.4, hiperplazja i rak endometrium), zgodnie z zaleceniem lekarza oraz z zatwierdzoną ChPL dla progestagenu. Zaleca się stosowanie wyłącznie progestagenów dopuszczonych do obrotu jako uzupełnienie leczenia estrogenowego.
Objawy menopauzalne:
Każda odmierzona dawka (każde naciśnięcie pompki) z dozownika dostarcza dawkę 1,25 g żelu (produktu Oestrogel) (0,75 mg estradiolu).
Podczas rozpoczynania i kontynuowania leczenia objawów pomenopauzalnych należy stosować najmniejszą skuteczną dawkę przez możliwie najkrótszy czas (patrz też punkt 4.4).
Co najmniej raz w roku należy ocenić przystawanie podawanej dawki do nasilenia utrzymujących się objawów przedmiotowych i podmiotowych menopauzy i w razie potrzeby dostosować dawkę.
Sposób podawania
Przed zastosowaniem nowego produktu z pompką wymagane jest przygotowanie pompki do użycia: Pierwszą dawkę żelu należy wyrzucić.
Żel powinien być nakładany samodzielnie przez pacjentkę, a nie przez inne osoby. Przez godzinę po nałożeniu produktu należy unikać kontaktu skóry z innymi osobami dorosłymi i dziećmi.
Właściwą dawkę żelu otrzymaną z dozownika należy nałożyć na czystą, suchą i nienaruszoną powierzchnię skóry.
Nałożyć cienką warstwę żelu na całe ramię po wewnętrznej i zewnętrznej stronie od nadgarstka do barku lub na możliwie największą powierzchnię nienaruszonej skóry. Powierzchnia nakładania powinna być jak największa (patrz rycina 1).
Zazwyczaj na przedramię i (lub) ramię [i (lub) wewnętrzną część uda] nakłada się dawkę z jednego naciśnięcia dozownika.
Powierzchnie nakładania:
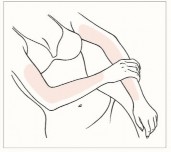

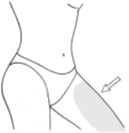
Ramiona od nadgarstka do barku Wewnętrzna strona ud
Przed założeniem ubrania żel Oestrogel należy pozostawić do wyschnięcia przez 5 minut. Produktu Oestrogel NIE należy stosować na piersi lub w pobliżu piersi ani w okolicy sromu.
Pacjentkę należy poinstruować, aby dokładnie umyła ręce wodą z mydłem po nałożeniu żelu. Przez co najmniej jedną godzinę po nałożeniu produktu Oestrogel nie myć miejsca nałożenia żelu i unikać kontaktu z innymi produktami do stosowania na skórę.
Jeśli pacjentka zapomni nałożyć dawkę i do czasu przyjęcia kolejnej dawki pozostało więcej niż 12 godzin, należy zastosować pominiętą dawkę i powrócić do normalnego dawkowania następnego dnia. Jeśli do czasu zastosowania kolejnej dawki pozostało mniej niż 12 godzin, należy pominąć zapomnianą dawkę, zaczekać i zastosować kolejną dawkę według dotychczasowego schematu.
Należy poinformować pacjentkę, aby nie stosowała dwóch dawek na raz.
Pominięcie dawki może zwiększać prawdopodobieństwo wystąpienia krwawienia lub plamienia międzymiesiączkowego.
Pacjentkę należy poinformować, że w przypadku nieumyślnego kontaktu miejsca nakładania żelu, które nie zostało umyte lub nie jest pokryte odzieżą, ze skórą innej osoby, taka osoba powinna jak najszybciej umyć miejsce kontaktu wodą z mydłem.
Dzieci i młodzież
Produktu leczniczego Oestrogel nie stosuje się u dzieci i młodzieży.
Metabolizm estrogenów może nasilić się wskutek jednoczesnego stosowania substancji, o których wiadomo, że indukują enzymy metabolizujące leki, szczególnie enzymy cytochromu P450 takie, jak leki przeciwdrgawkowe (np. fenobarbital, fenytoina, karbamazepina) oraz leki przeciwinfekcyjne (np.
ryfampicyna, ryfabutyna, newirapina, efawirenz). Będące silnymi inhibitorami rytonawir i nelfinawir, podczas ich jednoczesnego podawania z hormonami steroidowymi, mają działanie przeciwne, indukujące. Produkty
ziołowe zawierające ziele dziurawca zwyczajnego (Hypericum perforatum) mogą indukować metabolizm estrogenów.
Podając lek na skórę unika się efektu pierwszego przejścia przez wątrobę i w związku z tym, estrogeny podawane na skórę mogą podlegać słabszemu wpływowi induktorów enzymatycznych niż hormony podawane doustnie.
Z klinicznego punktu widzenia, zwiększony metabolizm estrogenów może prowadzić do zmniejszenia skuteczności leczenia oraz do zmiany profilu krwawień macicznych.
Leczenie środkami powierzchniowo czynnymi (np. laurylosiarczanem sodu) lub innymi lekami, które zmieniają barierową strukturę skóry, może spowodować usunięcie leku związanego ze skórą i zmianę przenikania przezskórnego. Dlatego pacjentki powinny unikać stosowania silnych kosmetyków
oczyszczających i detergentów (np. produktów zawierających chlorek benzalkoniowy lub benzetoniowy), produktów do pielęgnacji skóry o dużej zawartości alkoholu, środków ściągających, kosmetyków
przeciwsłonecznych oraz środków keratolitycznych (np. kwasu salicylowego, kwasu mlekowego).
Należy unikać jednoczesnego stosowania innych leków na skórę, które zmieniają czynność wytwórczą skóry (np. leków cytotoksycznych).
Stosowanie produktu leczniczego Oestrogel jest przeciwwskazane w ciąży. W przypadku zajścia w ciążę lub
podejrzenia ciąży podczas stosowania produktu Oestrogel, leczenie nim należy natychmiast przerwać.
Zagrażające poronienie i zahamowanie karmienia piersią nie stanowią wskazania do terapii estrogenowej.
Wyniki większości przeprowadzonych do chwili obecnej badań epidemiologicznych dotyczących
niezamierzonej ekspozycji płodu na działanie estrogenów nie wskazują na działania teratogenne bądź szkodliwe dla płodu.
Karmienie piersią
Stosowanie produktu leczniczego Oestrogel jest przeciwwskazane w okresie karmienia piersią.
Płodność
Oestrogel nie jest wskazany do stosowania u kobiet w okresie rozrodczym.
Oestrogel nie ma wpływu lub wywiera nieistotny wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn.
Podsumowanie profilu bezpieczeństwa
Działania niepożądane są zazwyczaj łagodne i rzadko wymagają przerwania leczenia. Ewentualne działania niepożądane pojawiają się zwykle w ciągu pierwszych miesięcy leczenia.
Działania niepożądane obserwowane podczas stosowania HTZ w okresie menopauzy przedstawiono w poniższej tabeli:
Działania niepożądane zostały sklasyfikowane jako występujące: bardzo często (≥ 1/10), często (≥ 1/100 do
1/10), niezbyt często (≥ 1/1 000 do 1/100) lub rzadko (≥ 1/10 000 do 1/1 000).
Klasyfikacja układów i narządów | Często (od ≥ 1/100 do < 1/10) | Niezbyt często (od ≥ 1/1 000 do < 1/100) | Rzadko (od ≥ 1/10 000 do 1/1 000) |
Zaburzenia metabolizmu i odżywiania | Nietolerancja glukozy | ||
Zaburzenia psychiczne | Depresja Zmiany nastroju | Zmiany libido | |
Zaburzenia układu nerwowego | Ból głowy | Zawroty głowy Migrena | Nasilenie padaczki |
Zaburzenia żołądka i jelit | Nudności Bóle brzucha | Wzdęcia Wymioty | |
Zaburzenia widzenia | Nietolerancja soczewek kontaktowych | ||
Zaburzenia naczyniowe | Żylna choroba zakrzepowo-zatorowa | Nadciśnienie tętnicze | |
Zaburzenia wątroby i dróg żółciowych | Nieprawidłowe wyniki badań czynnościowych wątroby Cholestaza i żółtaczka | ||
Zaburzenia skóry i tkanki podskórnej | Świąd | Przebarwienia skórne Trądzik | |
Zaburzenia mięśniowo- szkieletowe i zaburzenia tkanki łącznej | Ból kości |
Klasyfikacja układów i narządów | Często (od ≥ 1/100 do < 1/10) | Niezbyt często (od ≥ 1/1 000 do < 1/100) | Rzadko (od ≥ 1/10 000 do 1/1 000) |
Zaburzenia układu rozrodczego i piersi | Obrzęk/ból piersi Powiększenie piersi Bolesne miesiączkowanie, obfite miesiączkowanie Metrorraghia, upławy Rozrost endometrium | Łagodny nowotwór piersi Zwiększenie objętości mięśniaków macicy, Mięśniak gładkokomórkowy Zapalenie pochwy/kandydoza pochwy | |
Zaburzenia ogólne i stany w miejscu podania | Zwiększenie lub zmniejszenie masy ciała Zatrzymanie wody z obrzękiem obwodowym | Osłabienie | Reakcja anafilaktyczna (u kobiet z reakcją alergiczną w wywiadzie) |
Inne działania niepożądane obserwowane w związku ze stosowaniem leczenia estrogenami i progestagenami:
Ryzyko raka piersi
Ryzyko całkowite oszacowane na podstawie wyników największego badania randomizowanego z grupą kontrolną przyjmującą placebo (WHI) i największej metaanalizy prospektywnych badań przedstawiono poniżej.
Największa metaanaliza prospektywnych badań epidemiologicznych
Oszacowane dodatkowe ryzyko raka piersi po 5 latach leczenia u kobiet z BMI równym 27 (kg/m2)
Wiek na początk u HTZ (lata) | Zapadalność na 1 000 kobiet, które nigdy nie stosowały HTZ, w okresie 5 lat (50-54 lata)*2 | Współczynnik ryzyka | Dodatkowe przypadki na 1 000 kobiet stosujących HTZ po 5 latach |
HTZ estrogenowa | |||
50 | 13,3 | 1,2 | 2,7 |
Skojarzenie estrogen-progestagen | |||
50 | 13,3 | 1,6 | 8,0 |
*2 Na podstawie wyjściowej zapadalności w Anglii w 2015 r. u kobiet z BMI równym 27 (kg/m2). Uwaga: Ponieważ częstość występowania raka piersi różni się w poszczególnych państwach UE, liczba dodatkowych przypadków raka piersi także będzie się proporcjonalnie zmieniać.
Oszacowane dodatkowe ryzyko raka piersi po 10 latach leczenia u kobiet z BMI równym 27 (kg/m2)
Wiek na początk u HTZ (lata) | Zapadalność na 1 000 kobiet,które nigdy nie stosowały HTZ, w okresie 10 lat (50-59 lat)* | Współczynnik ryzyka | Dodatkowe przypadki na 1 000 kobiet stosujących HTZ po 10 latach |
HTZ estrogenowa | |||
50 | 26,6 | 1,3 | 7,1 |
Skojarzenie estrogen-progestagen | |||
50 | 26,6 | 1,8 | 20,8 |
* Na podstawie wyjściowej zapadalności w Anglii w 2015 r. u kobiet z BMI równym 27 (kg/m2).
Uwaga: Ponieważ częstość występowania raka piersi różni się w poszczególnych państwach UE, liczba dodatkowych przypadków raka piersi także będzie się proporcjonalnie zmieniać.
Badania WHI w USA - dodatkowe ryzyko nowotworu piersi po 5 latach stosowania
Przedział wiekowy (lata) | Zachorowalność na 1 000 kobiet w grupie stosującej placebo w okresie 5 lat | Wskaźnik ryzyka i 95% przedział ufności | Dodatkowe przypadki na 1 000 kobiet stosujących HTZ w okresie 5 lat (95% przedział ufności) |
Wyłącznie estrogenowa HTZ (skoniugowane estrogeny końskie) (CEE) | |||
50-79 | 21 | 0,8 (0,7-1,0) | -4 (-6-0)*3 |
Złożona estrogenowo-progestagenowa HTZ (skoniugowane estrogeny końskie + octan medroksyprogesteronu)‡ | |||
50-79 | 17 | 1,2 (1,0-1,5) | +4 (0-9) |
*3: Badanie WHI u kobiet z usuniętą macicą, u których nie zaobserwowano zwiększonego ryzyka nowotworu piersi ‡ Kiedy analizę ograniczono do kobiet niestosujących HTZ przed badaniem, nie zaobserwowano zwiększenia ryzyka w ciągu pierwszych 5 lat leczenia: po 5 latach ryzyko było większe niż u kobiet niestosujących HTZ. | |||
Ryzyko raka endometrium
Kobiety w okresie pomenopauzalnym z zachowaną macicą.
Ryzyko raka endometrium wynosi około 5 przypadków na każde 1 000 kobiet z zachowaną macicą niestosujących HTZ.
U kobiet z zachowaną macicą stosowanie wyłącznie estrogenowej HTZ nie jest zalecane, gdyż zwiększa ryzyko raka endometrium (patrz punkt 4.4).
W zależności od długości stosowania wyłącznie estrogenów i dawki estrogenu, zwiększenie ryzyka raka endometrium w badaniach epidemiologicznych wynosiło od 5 do 55 dodatkowych zdiagnozowanych przypadków na każde 1 000 kobiet w wieku od 50 do 65 lat.
Dodanie progestagenu do leczenia wyłącznie estrogenowego przez co najmniej 12 dni w cyklu może zapobiec zwiększonemu ryzyku. W badaniu MWS (Million Women Study) stosowanie złożonej HTZ (sekwencyjnej lub ciągłej) nie zwiększało ryzyka raka endometrium (wskaźnik ryzyka 1,0 [0,8-1,2]).
Nowotwór jajnika
Stosowanie HTZ obejmującej jedynie estrogeny i lub skojarzenie estrogenów z progestagenami wiąże się z nieznacznie zwiększonym ryzykiem rozpoznania nowotworu jajnika (patrz punkt 4.4).
Metaanaliza 52 badań epidemiologicznych wykazała zwiększone ryzyko nowotworu jajnika u kobiet aktualnie stosujących HTZ w porównaniu do kobiet, które nigdy nie stosowały HTZ (RW 1,43, 95% PU: 1,31 – 1,56). U kobiet w wieku od 50 do 54 lat stosowanie HTZ przez 5 lat może spowodować 1 dodatkowe rozpoznanie na 2000 stosujących. Wśród kobiet w wieku od 50 do 54 lat, które nie stosują HTZ, nowotwór jajnika zostanie rozpoznany w okresie 5 lat u 2 na 2000 kobiet.
Ryzyko żylnej choroby zakrzepowo-zatorowej
Stosowanie HTZ wiąże się z 1,3 do 3-krotnie większym względnym ryzykiem rozwoju żylnej choroby zakrzepowo-zatorowej (ŻChZZ), tj. zakrzepicy żył głębokich lub zatorowości płucnej. Prawdopodobieństwo takiego zdarzenia jest większe w pierwszym roku stosowania HTZ (patrz punkt 4.4). Poniżej przedstawione są wyniki badań WHI:
Badania WHI - dodatkowe ryzyko ŻChZZ po 5 latach stosowania
Przedział wiekowy (lata) | Zachorowalność na 1 000 kobiet w grupie stosującej placebo w okresie 5 lat | Wskaźnik ryzyka i 95% przedział ufności | Dodatkowe przypadki na 1 000 kobiet stosujących HTZ |
Doustna, wyłącznie estrogenowa HTZ*4 | |||
50-59 | 7 | 1,2 (0,6-2,4) | 1 (-3-10) |
Doustna złożona, estrogenowo-progestagenowa HTZ | |||
50-59 | 4 | 2,3 (1,2-4,3) | 5 (1-13) |
*4 Badanie u kobiet z usuniętą macicą | |||
Ryzyko choroby wieńcowej
Ryzyko choroby wieńcowej jest nieco większe w okresie stosowania złożonej estrogenowo-progestagenowej HTZ w wieku powyżej 60 lat (patrz punkt 4.4).
Ryzyko udaru niedokrwiennego mózgu
Leczenie wyłącznie estrogenowe i złożone estrogenowo-progestagenowe jest związane z 1,5-krotnym zwiększeniem się względnego ryzyka udaru niedokrwiennego. Ryzyko udaru krwotocznego nie ulega zwiększeniu podczas stosowania HTZ.
To ryzyko względne nie zależy od wieku ani czasu trwania leczenia, ponieważ jednak wyjściowe ryzyko jest silnie uzależnione od wieku, ogólne ryzyko udaru mózgu u kobiet stosujących HTZ zwiększa się wraz z wiekiem (patrz punkt 4.4).
Wszystkie badania WHI - dodatkowe ryzyko udaru niedokrwiennego*5 po 5 latach stosowania
Przedział wiekowy (lata) | Zachorowalność na 1 000 kobiet w grupie stosującej placebo w okresie 5 lat | Wskaźnik ryzyka i 95% przedział ufności | Dodatkowe przypadki na 1 000 kobiet stosujących HTZ w okresie 5 lat |
50-59 | 8 | 1,3 (1,1–1,6) | 3 (1-5) |
*5: Brak rozróżnienia udaru niedokrwiennego i krwotocznego | |||
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego.
Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów
Leczniczych Urzędu Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych, Al. Jerozolimskie 181C, 02-222 Warszawa, tel. +48 22 49 21 301, faks + 48 22 49 21 309, strona internetowa
Działania niepożądane można zgłaszać również podmiotowi odpowiedzialnemu.
Ból piersi lub nadmierne wytwarzanie śluzu szyjkowego mogą wskazywać na zbyt wysokie dawkowanie, ale nie zgłaszano przypadków ostrego przedawkowania i jest mało prawdopodobne, aby stanowiło ono problem. Przedawkowanie estrogenu może wywołać nudności oraz może wystąpić krwawienie z odstawienia. Nie ma swoistego antidotum w przypadku przedawkowania, a leczenie powinno być objawowe.
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Kod ATC: G03CA03
Grupa farmakoterapeutyczna: Hormony płciowe i modulatory układu płciowego – Estrogeny naturalne i półsyntetyczne.
Substancja czynna, którą jest 17β-estradiol, jest identyczna pod względem chemicznym i biologicznym z endogennym estradiolem ludzkim. Uzupełnia on zmniejszenie wytwarzania estrogenów u kobiet po
menopauzie i łagodzi objawy menopauzalne. Oestrogel zapobiega utracie gęstości kości po menopauzie lub zabiegu owariektomii.
Mechanizm działania
Oestrogel należy do grupy naturalnych fizjologicznych estrogenów. Substancja czynna jest chemicznie i biologicznie identyczna z endogennym ludzkim estradiolem. Produkt umożliwia ogólnoustrojowe podawanie 17ß-estradiolu poprzez nałożenie na nieuszkodzoną skórę. Uzupełnia zmniejszenie wytwarzania estrogenów u kobiet po menopauzie lub usunięciu jajników i łagodzi objawy menopauzalne. Estrogeny zapobiegają utracie masy kostnej po menopauzie lub zabiegu owariektomii.
Estrogeny tworzą kompleks ze swoistym receptorem pobudzającym przede wszystkim syntezę DNA i białek na poziomie wewnątrzkomórkowym; wywierają efekt metaboliczny na narządy „docelowe”. Najbardziej
aktywnym estrogenem na poziomie receptora jest estradiol, który jest wytwarzany głównie przez pęcherzyki jajnikowe, od pierwszej miesiączki do menopauzy. W związku z tym Oestrogel wywiera działanie estrogenne na główne narządy „docelowe” – nie tylko jajniki, endometrium i piersi, ale także podwzgórze, przysadkę, pochwę, cewkę moczową i wątrobę – zbliżone do działania obserwowanego zwykle w fazie pęcherzykowej. Przezskórne podanie produktu Oestrogel pozwala uniknąć efektu „pierwszego przejścia przez wątrobę” odpowiedzialnego za zwiększone wytwarzanie angiotensynogenu, lipoprotein VLDL (triglicerydów) i
niektórych czynników krzepnięcia. Informacje dotyczące badań klinicznych
Łagodzenie objawów menopauzy:
Złagodzenie objawów menopauzalnych uzyskano w pierwszych kilku tygodniach leczenia.
Profil krwawienia z odstawienia i czas do zaprzestania miesiączkowania zależą od indywidualnego schematu dawkowania estrogenów i progestagenu.
Zapobieganie osteoporozie:
Niedobór estrogenów po menopauzie prowadzi do zwiększonego metabolizmu kości oraz zmniejszenia masy kostnej.
Wpływ estrogenów na gęstość mineralną kości jest zależny od dawki. Ochrona wydaje się być skuteczna tak długo, jak długo trwa leczenie. Po odstawieniu HTZ utrata masy kostnej wydaje się postępować w tempie
zbliżonym do obserwowanego u kobiet nieleczonych.
Dane z badania WHI oraz z powtórnie przeanalizowanych badań klinicznych wskazują, iż bieżące stosowanie HTZ, czy to składającej się wyłącznie z estrogenów czy też z dodatkiem progestagenów – podawanej w
większości zdrowym kobietom – zmniejsza ryzyko złamań szyjki kości udowej, kręgów oraz innych złamań o charakterze osteoporotycznym. HTZ może również przeciwdziałać złamaniom u kobiet z utratą masy kostnej i u kobiet z rozwiniętą osteoporozą, jednak dowody na takie działanie są ograniczone.
Po 2 latach leczenia dawką 2,5 g produktu Oestrogel (2 naciśnięcia pompki na dobę) wzrost gęstości
mineralnej kości (ang. bone mineral density, BMD) w odcinku lędźwiowym kręgosłupa wynosił pomiędzy 1,2
± 0,5% a 5,6 ± 2,9% (średnia ± SD). Po trzech latach leczenia produktem Oestrogel w dawce 2,5 g wzrost BMD w odcinku lędźwiowym kręgosłupa wynosił od 1,2 ± 0,9%/rok do 4,7 ± 3,2%. Ta zmiana wartości BMD była podobna do tej obserwowanej przy podawaniu doustnych skoniugowanych estrogenów końskich (ang.
Conjugated Equine Oestrogens, CEE) w dawce 0,625 mg/dobę. Odsetek kobiet, u których podczas leczenia utrzymano lub uzyskano zwiększenie BMD w odcinku lędźwiowym, wyniósł 90%.
Oestrogel miał również wpływ na BMD obręczy miednicznej. W grupie kontrolnej z estriolem zaobserwowano istotną utratę gęstości w odcinku bliższym kości udowej wynoszącą 1,3 ± 0,3%/rok, natomiast w grupie z Oestrogelem nie zaobserwowano istotnej zmiany. Różnica między obiema grupami była istotna (P < 0,05).
Właściwości farmakokinetyczne
Przedkliniczne dane o bezpieczeństwie
Wchłanianie
Badania farmakokinetyczne wskazują, że po podaniu miejscowym na dużą powierzchnię skóry w lotnym rozpuszczalniku, około 10% estradiolu jest przezskórnie wchłaniane do układu naczyniowego, niezależnie od wieku pacjenta.
Codzienne stosowanie 2,5 g lub 5 g produktu Oestrogel na powierzchnię co najmniej 750 cm2 powoduje stopniowy wzrost stężenia estrogenu we krwi do osiągnięcia stanu równowagi po około 3–5 dniach i zapewnia stężenie estradiolu i estronu w krwi krążącej odpowiadające stężeniu uzyskiwanemu we wczesno-środkowej fazie pęcherzykowej cyklu miesiączkowego, zarówno pod względem wartości bezwzględnej, jak i stosunku względnego.
Oestrogel podawano 17 kobietom po menopauzie raz na dobę, na tylną powierzchnię jednej kończyny górnej, od nadgarstka do barku, przez 14 kolejnych dni.
Maksymalne stężenia estradiolu i estronu w surowicy (Cmax) w dniu 12. wynosiły odpowiednio 117 pg/ml i 128 pg/ml.
Uśrednione względem dawkowania stężenie estradiolu i estronu w surowicy (Cśrednie) w okresie 24 godzin po podaniu dawki 2,5 g produktu Oestrogel w dniu 12. wynosiło odpowiednio 76,8 pg/ml i 95,7 pg/ml.
W dniach 11-13 uzyskano dwie wartości Cmin (minimalne stężenia w osoczu): Cmin A to najmniejsza wartość bezwzględna stężenia w 24-godzinnym okresie między dawkami, a Cmin B to wartość minimalna 24 godziny po podaniu dawki. Wartości Cmin A dla estradiolu i estronu w dniu 12 po podaniu 2,5 g produktu Oestrogel wynosiły odpowiednio 42,1 pg/ml i 69,2 pg/ml. Wartości Cmin B dla estradiolu i estronu wynosiły odpowiednio 68,8 i 90,2 pg/ml.
Wchłanianie estrogenów drogą przezskórną omija efekt pierwszego przejścia przez wątrobę. Wydaje się to skutkować stabilniejszym stężeniem estradiolu w surowicy bez suprafizjologicznych stężeń w wątrobie.
Poprzez ominięcie efektu pierwszego przejścia przezskórna terapia hormonalna może wywierać mniejszy wpływ na syntezę białek wątrobowych, takich jak markery stanu zapalnego, markery krzepnięcia i fibrynolizy, trójglicerydy i białka wiążące steroidy, natomiast doustna terapia hormonalna ma większe działanie hiperkoagulacyjne i zwiększa syntezę białka C-reaktywnego i markerów fibrynolitycznych.
Dystrybucja
Estradiol w znacznym stopniu wiąże się z białkami osocza, głównie z globuliną wiążącą hormony płciowe (ang. sex hormone binding globulin, SHBG), a w mniejszym stopniu z albuminami. Tylko około 2% stanowi wolny i biologicznie aktywny estradiol. Dystrybucja tkankowa niezwiązanego estradiolu jest szybka i szeroka.
Metabolizm
Estrogeny podawane doustnie ulegają znaczącemu metabolizmowi w przewodzie pokarmowym i w wątrobie w wyniku pierwszego przejścia, co skutkuje niekorzystnymi następstwami, takimi jak zmiany w syntezie i metabolizmie białek wątrobowych. Natomiast estrogeny stosowane przezskórnie dostają się bezpośrednio do krążenia ogólnoustrojowego, omijając ścianę jelita i metabolizm wątrobowy pierwszego przejścia, dzięki
czemu osiągane stężenia estradiolu i estronu są zbliżone do wartości występujących u kobiet przed menopauzą.
Po wchłonięciu do krążenia ogólnego estradiol podany przezskórnie jest metabolizowany w taki sam sposób, jak hormon endogenny. Estradiol jest metabolizowany głównie w wątrobie do estronu, a następnie do estriolu, epiestriolu i estrogenów katecholowych, które są następnie sprzęgane z siarczanami i glukuronidami. W
metabolizmie bierze udział wiele izoenzymów CYP, ale przede wszystkim CYP3A4. Estriol jest sprzęgany z kwasem glukuronowym przez UGT1A1. Metabolity estradiolu podlegają krążeniu jelitowo-wątrobowemu.
Eliminacja
Wydalanie zachodzi głównie z moczem (w postaci metabolitów sprzężonych). Tylko niewielka ilość wydalana jest z kałem.
Po zakończeniu leczenia, stężenia estradiolu i estradiolu sprzężonego w moczu powracają do wartości wyjściowych po około 76 godzinach.
Liniowość lub nieliniowość
W ciągu pierwszych godzin po nałożeniu żelu (między 2. a 12. godziną) stężenie estradiolu osiąga wartości wprost proporcjonalne do wielkości dawki. Po podaniu wielu dawek stężenie estradiolu wykazuje zależność od dawki, ale wzrost zarówno Cmax, jak i AUC (0-24 h) jest mniejszy niż proporcjonalny do dawki: W opisanym badaniu średnie stężenie estradiolu w surowicy po 11–13 dniach pozostawało w zakresie 68,1 ± 27,4 pg/ml (w przypadku dawki dobowej zawierającej 1,5 mg estradiolu) i 102,9 ± 39,9 pg/ml (w przypadku dawki dobowej zawierającej 3 mg estradiolu). Istnieją ograniczone dane dotyczące działania estradiolu u kobiet w wieku powyżej 65 lat (patrz punkt 4.1).
Brak istotnych informacji poza tymi już zawartymi w tej Charakterystyce Produktu Leczniczego.
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Niezgodności farmaceutyczne
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania i przygotowywania produktu leczniczego do stosowania
Etanol 96%, karbomer, trolamina,
woda oczyszczona.
Nie dotyczy.
3 lata
Ten produkt leczniczy nie wymaga specjalnych warunków przechowywania.
Wielodawkowy pojemnik z pompką dozującą, składający się z butelki polipropylenowej (PP) z woreczkiem z polietylenu niskiej gęstości (LDPE) i zaworem dozującym z polipropylenu (PP). Pojemnik umieszczono w tekturowym pudełku.
Każda butelka zawiera 80 g żelu przezskórnego, a każda dawka (naciśnięcie pompki dozującej) dostarcza 1,25 g żelu przezskórnego (0,75 mg estradiolu na jedno naciśnięcie). Każda butelka zawiera około 60 dawek. Wielkości opakowań:
1 x 80 g,
2 x 80 g,
3 x 80 g.
Nie wszystkie wielkości opakowań muszą znajdować się w obrocie.
Wszelkie niewykorzystane resztki produktu leczniczego należy usunąć zgodnie z lokalnymi przepisami.
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
Besins Healthcare SA Rue Washington 80
1050 Ixelles Belgia
NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
26469
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
18.06.2021
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
23.05.2022











