Spis treści:
- NAZWA PRODUKTU LECZNICZEGO
- SKŁAD JAKOŚCIOWY I ILOŚCIOWY
- POSTAĆ FARMACEUTYCZNA
- SZCZEGÓŁOWE DANE KLINICZNE
- WŁAŚCIWOŚCI FARMAKOLOGICZNE
- DANE FARMACEUTYCZNE
- NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
- DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
- DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Leczenie inwazyjnej kandydozy u pacjentów dorosłych lub dzieci i młodzieży.
Leczenie inwazyjnej aspergilozy u pacjentów dorosłych lub dzieci i młodzieży, u których występuje oporność na terapię lub nietolerancja terapii amfoterycyną B, preparatami lipidowymi amfoterycyny B i (lub) itrakonazolem.
Brakiem odpowiedzi na terapię jest progresja zakażenia lub brak poprawy klinicznej po co najmniej 7 dniach właściwego leczenia przeciwgrzybiczego w dawkach terapeutycznych.
Leczenie empiryczne przy podejrzeniu zakażenia grzybiczego (jak zakażenia grzybami z rodzaju Candida lub Aspergillus) u pacjentów dorosłych lub dzieci i młodzieży z gorączką i neutropenią.
Dawkowanie i sposób podawania
Przeciwwskazania
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Przedawkowanie
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Właściwości farmakokinetyczne
Przedkliniczne dane o bezpieczeństwie
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Niezgodności farmaceutyczne
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania i przygotowania produktu leczniczego do stosowania
Caspofungin Stada, 70 mg, proszek do sporządzania koncentratu roztworu do infuzji
Każda fiolka 70 mg zawiera 70 mg kaspofunginy (w postaci kaspofunginy octanu). Stężenie w fiolkach z rozpuszczonym proszkiem wynosi 7,2 mg/ml.
Pełny wykaz substancji pomocniczych, patrz punkt 6.1.
Proszek do sporządzania koncentratu roztworu do infuzji. Biały lub prawie biały, spoisty proszek.
Decyzję o rozpoczęciu leczenia produktem Caspofungin Stada powinien podjąć lekarz doświadczony w leczeniu inwazyjnych zakażeń grzybiczych.
Dawkowanie
Pacjenci dorośli
W pierwszej dobie leczenia należy podać pojedynczą dawkę nasycającą 70 mg, następnie stosuje się dawkę 50 mg na dobę. U pacjentów o masie ciała przekraczającej 80 kg po podaniu pojedynczej dawki nasycającej 70 mg zalecane jest dalsze stosowanie leku w dawce 70 mg na dobę (patrz punkt 5.2). Nie jest konieczne dostosowywanie dawki leku w zależności od płci czy rasy pacjenta (patrz punkt 5.2).
Dzieci i młodzież (w wieku od 12 miesięcy do 17 lat)
U dzieci i młodzieży (w wieku od 12 miesięcy do 17 lat) wielkość dawki należy wyliczyć na podstawie pola powierzchni ciała pacjenta (patrz Instrukcja stosowania u dzieci i młodzieży, wzór Mostellera1). We wszystkich wskazaniach do stosowania w dniu 1 należy podać jednorazową dawkę nasycającą 70 mg/m2 pow. ciała (nie przekraczać dawki wynoszącej 70 mg), a następnie 50 mg/m2 pc. (nie przekraczać dawki wynoszącej 70 mg na dobę). Jeśli dawka wynosząca 50 mg/m2 pc. na dobę jest dobrze tolerowana, ale nie zapewnia zadowalającej odpowiedzi klinicznej, można ją zwiększyć do 70 mg/m2 pc. na dobę (nie przekraczać dawki wynoszącej 70 mg na dobę).
Nie przeprowadzono wystarczających badań klinicznych dotyczących bezpieczeństwa stosowania i skuteczności kaspofunginy z udziałem noworodków i niemowląt w wieku poniżej 12 miesięcy. Zaleca się zachowanie środków ostrożności podczas leczenia tej grupy wiekowej. Ograniczone dane wskazują, że podawanie kaspofunginy w dawce 25 mg/m2 pc. na dobę noworodkom i niemowlętom (w wieku poniżej 3 miesięcy) i w dawce 50 mg/m2 pc. na dobę małym dzieciom (w wieku 3 do 11 miesięcy) może być brane pod uwagę (patrz punkt 5.2).
Czas trwania leczenia
Czas trwania leczenia empirycznego należy określić na podstawie reakcji klinicznej u danego pacjenta. Leczenie należy kontynuować przez co najmniej 72 godziny po ustąpieniu neutropenii (ANC≥500). Pacjenci ze zdiagnozowanym zakażeniem grzybiczym powinni być leczeni przez co najmniej 14 dni i leczenie należy kontynuować przez co najmniej 7 dni po ustąpieniu zarówno neutropenii, jak i objawów klinicznych.
Czas trwania leczenia inwazyjnej kandydozy należy określić na podstawie reakcji klinicznej i mikrobiologicznej u danego pacjenta. Po uzyskaniu poprawy objawów podmiotowych i przedmiotowych w przebiegu inwazyjnej kandydozy, oraz ujemnych wyników posiewów, można rozważyć zmianę na doustne leczenie przeciwgrzybicze. Na ogół leczenie przeciwgrzybicze należy kontynuować przez co najmniej 14 dni po ostatnim dodatnim wyniku posiewu.
Czas trwania leczenia inwazyjnej aspergilozy należy ustalać indywidualnie w zależności od stopnia nasilenia choroby zasadniczej, ustępowania immunosupresji oraz od odpowiedzi klinicznej. Na ogół leczenie powinno być kontynuowane przez co najmniej 7 dni po ustąpieniu objawów.
Ilość informacji dotyczących bezpieczeństwa leczenia trwającego dłużej niż 4 tygodnie jest ograniczona. Dostępne dane wskazują jednak na to, że kaspofungina stosowana przez dłuższy czas (do 162 dni u dorosłych oraz do 87 dni u dzieci i młodzieży) jest dobrze tolerowana.
Szczególne grupy pacjentów
Pacjenci w podeszłym wieku
U pacjentów w podeszłym wieku (65 lat i starszych) pole powierzchni pod krzywą zmian stężeń leku we krwi w czasie (AUC) jest większe o około 30%, jednak zazwyczaj nie jest konieczne dostosowanie dawki leku. Doświadczenie w leczeniu kaspofunginą pacjentów w wieku powyżej 65 lat jest ograniczone (patrz punkt 5.2).
Zaburzenia czynności nerek
Nie jest konieczne dostosowanie dawki leku w zależności od występujących zaburzeń czynności nerek (patrz punkt 5.2).
Zaburzenia czynności wątroby
U pacjentów dorosłych z łagodnymi zaburzeniami czynności wątroby (5 do 6 punktów wg Childa i Pugha) nie jest konieczne dostosowanie dawki. U pacjentów dorosłych z umiarkowanymi zaburzeniami czynności wątroby (7 do 9 punktów wg Childa i Pugha), w oparciu o dane farmakokinetyczne, zalecane jest stosowanie kaspofunginy w dawce 35 mg na dobę. W pierwszej dobie leczenia należy podać pojedynczą dawkę nasycającą 70 mg. Nie ma doświadczenia klinicznego
1 1 Mosteller RD: Simplified Calculation of Body Surface Area. N Engl J Med 1987 Oct 22;317(17):1098 (letter)
dotyczącego stosowania leku u pacjentów dorosłych z ciężkimi zaburzeniami czynności wątroby (więcej niż 9 punktów wg Childa i Pugha) oraz u dzieci i młodzieży z zaburzeniami czynności wątroby dowolnego stopnia (patrz punkt 4.4).
Jednoczesne stosowanie z induktorami enzymów metabolicznych
Ograniczone dane wskazują, że należy rozważyć zwiększenie dobowej dawki kaspofunginy do 70 mg, po podaniu dawki nasycającej 70 mg, gdy stosuje się kaspofunginę u pacjentów dorosłych równocześnie z niektórymi induktorami enzymów metabolizujących leki (patrz punkt 4.5). W przypadku stosowania kaspofunginy u dzieci i młodzieży (w wieku od 12 miesięcy do 17 lat) jednocześnie z tymi samymi induktorami enzymów metabolicznych (patrz punkt 4.5), należy rozważyć podanie dawki wynoszącej 70 mg/m2 pc. na dobę (nie przekraczać dawki rzeczywistej wynoszącej 70 mg na dobę).
Sposób podawania
Po rozpuszczeniu produktu i rozcieńczeniu koncentratu roztwór należy podawać w powolnym wlewie dożylnym, trwającym około 1 godziny. Wskazówki dotyczące sposobu przygotowania produktu do podania znajdują się w punkcie 6.6.
Produkt dostępny jest w fiolkach po 70 mg i 50 mg. Kaspofunginę należy podawać we wlewie dożylnym raz na dobę.
Nadwrażliwość na substancję czynną lub na którąkolwiek substancję pomocniczą wymienioną w punkcie 6.1.
Podczas podawania kaspofunginy odnotowano wystąpienie anafilaksji. W przypadku wystąpienia anafilaksji należy przerwać podawanie kaspofunginy i zastosować odpowiednie leczenie. Zgłaszano reakcje niepożądane prawdopodobnie wywołane przez histaminę, w tym wysypkę, obrzęk twarzy, obrzęk naczynioruchowy, świąd, uczucie gorąca lub skurcz oskrzeli. W razie wystąpienia takich reakcji może być konieczne przerwanie podawania kaspofunginy i (lub) zastosowanie odpowiedniego leczenia.
Ograniczone dane wskazują na to, że kaspofungina nie działa na mniej rozpowszechnione drożdżaki inne niż z rodzaju Candida, oraz pleśnie inne niż z rodzaju Aspergillus. Skuteczność kaspofunginy przeciwko tym patogenom nie została określona.
Jednoczesne stosowanie kaspofunginy i cyklosporyny oceniano u zdrowych dorosłych ochotników i pacjentów dorosłych. U niektórych zdrowych dorosłych ochotników, którym podawano cyklosporynę w dwóch dawkach 3 mg/kg mc. łącznie z kaspofunginą, obserwowano przejściowe zwiększenie aktywności aminotransferazy alaninowej (AlAT) lub aminotransferazy asparaginianowej (AspAT) do wartości mniejszej lub równej trzykrotnej górnej granicy wartości uznanych za prawidłowe, które ustępowało po przerwaniu leczenia. Nie obserwowano poważnych zaburzeń czynności wątroby w retrospektywnym badaniu 40 pacjentów leczonych kaspofunginą po wprowadzeniu jej do obrotu i cyklosporyną przez okres od 1 do 290 dni (mediana 17,5 dnia). Dane te wskazują, że kaspofungina może być stosowana u pacjentów otrzymujących cyklosporynę, gdy potencjalne korzyści przewyższają potencjalne ryzyko. Podczas jednoczesnego stosowania kaspofunginy i cyklosporyny należy rozważyć ścisłe monitorowanie aktywności enzymów wątrobowych.
U pacjentów dorosłych z łagodnymi i umiarkowanymi zaburzeniami czynności wątroby stwierdzono zwiększenie AUC kaspofunginy odpowiednio o około 20% i 75%. Zalecane jest zmniejszenie dawki do 35 mg na dobę u pacjentów dorosłych z umiarkowanymi zaburzeniami czynności wątroby. Nie ma doświadczenia klinicznego dotyczącego stosowania leku u pacjentów dorosłych z ciężkimi zaburzeniami czynności wątroby lub u dzieci i młodzieży z zaburzeniami czynności wątroby
dowolnego stopnia. Można spodziewać się większej ekspozycji na lek u pacjentów z ciężkimi zaburzeniami czynności wątroby (w porównaniu z umiarkowanymi zaburzeniami) i dlatego należy zachować ostrożność, stosując kaspofunginę w tej grupie chorych (patrz punkty 4.2 i 5.2).
U zdrowych ochotników oraz u pacjentów dorosłych, dzieci i młodzieży leczonych kaspofunginą obserwowano nieprawidłowe wyniki prób czynnościowych wątroby. U niektórych pacjentów dorosłych, dzieci i młodzieży z ciężkimi chorobami podstawowymi, przyjmujących jednocześnie wiele leków i kaspofunginę, zgłaszano przypadki występowania istotnych klinicznie zaburzeń czynności wątroby, zapalenia wątroby lub uszkodzenia wątroby; nie stwierdzono związku przyczynowo- skutkowego z przyjmowaniem kaspofunginy. Pacjentów z nieprawidłowymi wynikami prób czynnościowych wątroby odnotowanymi w trakcie leczenia kaspofunginą należy monitorować, czy nie występują u nich objawy pogorszenia czynności wątroby, i ponownie ocenić stosunek ryzyka do korzyści z dalszego leczenia kaspofunginą.
Po wprowadzeniu do obrotu kaspofunginy obserwowano przypadki zespołu Stevensa-Johnsona (ang. Stevens-Johnson Syndrome, SJS) oraz martwicy toksyczno-rozpływnej naskórka (ang. Toxic epidermal necrolysis, TEN). Należy zachować ostrożność u pacjentów z alergiczną reakcją skórną w wywiadzie (patrz punkt 4.8).
Substancje pomocnicze
Produkt leczniczy Caspofungin Stada zawiera mniej niż 1 mmol (23 mg) sodu na fiolkę, to znaczy produkt uznaje się za „wolny od sodu”.
Badania in vitro wykazały, że kaspofungina nie jest inhibitorem żadnego enzymu układu cytochromu P450 (CYP). W badaniach klinicznych kaspofungina nie indukowała metabolizmu innych substancji poprzez CYP3A4. Kaspofungina nie jest substratem glikoproteiny P i wykazuje słabe powinowactwo do enzymów cytochromu P450. Niemniej jednak badania farmakologiczne i kliniczne wykazały, że zachodzą interakcje kaspofunginy z innymi lekami (patrz niżej).
W dwóch badaniach klinicznych przeprowadzonych z udziałem zdrowych dorosłych osób cyklosporyna A (w dawce 4 mg/kg mc. lub w dwóch dawkach po 3 mg/kg mc. w odstępie 12 godzin) zwiększała AUC kaspofunginy o około 35%. Zwiększenie AUC było prawdopodobnie spowodowane zmniejszonym wychwytem kaspofunginy przez wątrobę. Kaspofungina nie powodowała zwiększenia stężenia cyklosporyny w osoczu. Podczas jednoczesnego stosowania kaspofunginy i cyklosporyny zaobserwowano przejściowe zwiększenie aktywności AlAT i AspAT do wartości mniejszych lub równych trzykrotnej wartości górnej granicy zakresu wartości uznanych za prawidłowe, które ustępowało po odstawieniu produktów leczniczych. Nie obserwowano poważnych zaburzeń czynności wątroby w retrospektywnym badaniu 40 pacjentów leczonych kaspofunginą po wprowadzeniu jej do obrotu i cyklosporyną przez okres 1 do 290 dni (mediana 17,5 dnia) (patrz punkt 4.4). Podczas jednoczesnego podawania tych dwóch leków należy rozważyć monitorowanie aktywności enzymów wątrobowych.
Kaspofungina zmniejszała minimalne stężenie takrolimusu u zdrowych dorosłych ochotników o 26%. U pacjentów przyjmujących oba leki konieczne jest standardowe monitorowanie stężeń takrolimusu we krwi oraz odpowiednie dostosowanie jego dawek.
Badania kliniczne z udziałem zdrowych dorosłych ochotników wykazały, że farmakokinetyka kaspofunginy nie ulega zmianie w stopniu istotnym klinicznie podczas stosowania itrakonazolu, amfoterycyny B, mykofenolanu, nelfinawiru lub takrolimusu. Kaspofungina nie miała wpływu na farmakokinetykę amfoterycyny B, itrakonazolu, ryfampicyny czy mykofenolanu mofetylu. Wprawdzie dostępna jest ograniczona liczba danych dotyczących bezpieczeństwa jednoczesnego stosowania tych leków, jednak wydaje się, że nie jest konieczne zachowywanie szczególnych środków ostrożności podczas jednoczesnego stosowania kaspofunginy z amfoterycyną B, itrakonazolem, nelfinawirem lub mykofenolanem mofetylu.
Ryfampicyna powodowała zwiększenie AUC kaspofunginy o 60% oraz zwiększenie jej stężenia minimalnego o 170% u zdrowych dorosłych ochotników, w pierwszym dniu jednoczesnego podawania obu leków. Przy wielokrotnym podawaniu obu leków minimalne stężenia kaspofunginy stopniowo zmniejszały się. Po dwóch tygodniach jednoczesnego podawania ryfampicyna miała ograniczony wpływ na AUC kaspofunginy, której stężenia minimalne były jednak o 30% mniejsze niż u pacjentów dorosłych przyjmujących samą kaspofunginę. Mechanizm interakcji prawdopodobnie polega na początkowym hamowaniu, a następnie indukcji białek transportowych. Podobnego efektu można spodziewać się podczas stosowania innych leków indukujących enzymy metabolizujące. Ograniczona liczba danych z badań farmakokinetyki populacyjnej wskazuje, że podczas jednoczesnego stosowania kaspofunginy z takimi lekami, jak efawirenz, newirapina, ryfampicyna, deksametazon, fenytoina lub karbamazepina może wystąpić zmniejszenie AUC kaspofunginy. Podczas jednoczesnego podawania induktorów enzymów metabolizujących, u osób dorosłych należy rozważyć zwiększenie dawki dobowej kaspofunginy do 70 mg, po zastosowaniu zwykłej dawki nasycającej 70 mg (patrz punkt 4.2).
Wszystkie opisane powyżej badania interakcji z innymi lekami u pacjentów dorosłych przeprowadzono dla kaspofunginy w dawkach 50 i 70 mg/dobę. Nie przeprowadzono oficjalnych badań dotyczących interakcji kaspofunginy w wyższych dawkach z innymi produktami leczniczymi.
Wyniki uzyskane w analizach regresji danych farmakokinetycznych wskazują, że u dzieci i młodzieży stosowanie kaspofunginy jednocześnie z deksametazonem może spowodować znaczące klinicznie zmniejszenie wartości minimalnego stężenia kaspofunginy. Może to oznaczać, że zastosowanie induktorów enzymów u dzieci i młodzieży będzie wiązać się ze zmniejszeniem stężeń kaspofunginy, podobnie jak u osób dorosłych. W przypadku stosowania kaspofunginy u dzieci i młodzieży (w wieku od 12 miesięcy do 17 lat) jednocześnie z induktorami klirensu leków takimi jak ryfampicyna, efawirenz, newirapina, fenytoina, deksametazon czy karbamazepina, należy rozważyć podanie dawki leku 70 mg/m2 pc. na dobę (nie przekraczać dawki rzeczywistej wynoszącej 70 mg na dobę).
Ciąża
Brak danych lub istnieją tylko ograniczone dane dotyczące stosowania kaspofunginy u kobiet w okresie ciąży. Kaspofunginy nie należy stosować u kobiet w ciąży, o ile nie jest to bezwzględnie konieczne. W badaniach na zwierzętach wykazano szkodliwy wpływ na potomstwo (toksyczność rozwojowa) (patrz punkt 5.3). W badaniach na zwierzętach wykazano, że kaspofungina przenika przez barierę łożyskową.
Karmienie piersią
Nie wiadomo, czy kaspofungina przenika do mleka ludzkiego. Na podstawie dostępnych danych farmakodynamicznych/toksykologicznych dotyczących zwierząt stwierdzono przenikanie kaspofunginy do mleka. Kobiety przyjmujące kaspofunginę nie powinny karmić piersią.
Płodność
W badaniach przeprowadzonych na samcach i samicach szczurów nie stwierdzono żadnego wpływu kaspofunginy na płodność zwierząt (patrz punkt 5.3). Brak danych klinicznych umożliwiających ocenę wpływu kaspofunginy na płodność.
Nie przeprowadzono badań nad wpływem produktu na zdolność prowadzenia pojazdów i obsługiwania maszyn.
Zgłaszano występowanie reakcji nadwrażliwości (anafilaksja i działania niepożądane prawdopodobnie spowodowane przez histaminę) (patrz punkt 4.4).
U pacjentów z inwazyjną postacią aspergilozy zgłaszano także występowanie obrzęku płuc, zespołu ostrej niewydolności oddechowej dorosłych (ARDS) oraz nacieków widocznych w badaniach radiologicznych.
Pacjenci dorośli
W badaniach klinicznych 1865 pacjentów dorosłych przyjmowało kaspofunginę w dawce pojedynczej lub w dawkach wielokrotnych:
564 pacjentów z gorączką i neutropenią (badanie dotyczące leczenia empirycznego), 382 pacjentów z inwazyjną kandydozą, 228 pacjentów z inwazyjną aspergilozą oraz 297 pacjentów ze zlokalizowanym zakażeniem wywołanym przez Candida oraz 394 pacjentów włączonych do badań klinicznych I fazy. Do badania dotyczącego leczenia empirycznego włączono pacjentów, którzy otrzymywali chemioterapię z powodu nowotworu złośliwego lub zostali poddani przeszczepowi komórek macierzystych układu krwiotwórczego (w tym 39 pacjentów po przeszczepach allogenicznych). W badaniach z udziałem pacjentów z potwierdzonym zakażeniem Candida, u większości pacjentów z zakażeniami inwazyjnymi Candida występowały ciężkie choroby zasadnicze (np. nowotwór krwi lub inny nowotwór złośliwy, niedawno przebyty duży zabieg chirurgiczny, zakażenie HIV), wymagające jednoczesnego stosowania wielu leków. U pacjentów z zakażeniem Aspergillus, uczestniczących w badaniach nieporównawczych, często występowały ciężkie, predysponujące do zakażenia sytuacje medyczne (np. przeszczepy szpiku kostnego lub przeszczepy obwodowych komórek macierzystych, nowotwór krwi, guzy lite lub przeszczepy narządu), wymagające jednoczesnego stosowania wielu leków.
We wszystkich grupach pacjentów często obserwowaną reakcją niepożądaną było zapalenie żyły w miejscu podania leku. Do innych reakcji miejscowych należały: rumień, ból lub wrażliwość na dotyk, świąd, wydzielina i uczucie pieczenia.
Zaburzenia kliniczne oraz laboratoryjne zgłaszane u wszystkich dorosłych osób leczonych kaspofunginą (łącznie 1780) były na ogół łagodne i rzadko wymagały przerwania leczenia.
Tabelaryczne zestawienie działań niepożądanych
Zgłaszano występowanie następujących działań niepożądanych podczas badań kliniczny i/lub po wprowadzeniu produktu leczniczego do obrotu:
Klasyfikacja układów i narządów | Często (> 1/100 do < 1/10) | Niezbyt często (> 1/1000 do < 1/100) | Częstość nieznana (nie może być określona na podstawie dostępnych danych) |
Zaburzenia krwi i układu chłonnego | zmniejszenie stężenia hemoglobiny, zmniejszenie hematokrytu, zmniejszenie liczby białych krwinek | niedokrwistość, małopłytkowość, koagulopatia, leukopenia, zwiększenie liczby eozynofilów, zmniejszenie liczby płytek krwi, zwiększenie liczby płytek krwi, zmniejszenie liczby limfocytów, zwiększenie liczby białych krwinek, zmniejszenie liczby granulocytów obojętnochłonnych | |
Zaburzenia metabolizmu i odżywiania | hipokaliemia | przeciążenie płynami, niedobór magnezu we krwi, jadłowstręt, zaburzenie równowagi elektrolitowej, hiperglikemia, hipokalcemia, kwasica metaboliczna | |
Zaburzenia psychiczne | niepokój, dezorientacja, bezsenność |
Klasyfikacja układów i narządów | Często (> 1/100 do < 1/10) | Niezbyt często (> 1/1000 do < 1/100) | Częstość nieznana (nie może być określona na podstawie dostępnych danych) |
Zaburzenia układu nerwowego | ból głowy | zawroty głowy, zaburzenie smaku, parestezje, senność, drżenie, niedoczulica | |
Zaburzenia oka | zażółcenie oczu, niewyraźne widzenie, obrzęk powiek, nadmierne łzawienie | ||
Zaburzenia serca | palpitacje, tachykardia, arytmia, migotanie przedsionków, zastoinowa niewydolność serca | ||
Zaburzenia naczyniowe | zapalenie żył | zakrzepowe zapalenie żył, zaczerwienienie twarzy, uderzenia gorąca, nadciśnienie, niedociśnienie | |
Zaburzenia układu oddechowego, klatki piersiowej i śródpiersia | duszność | nieżyt nosa, ból gardła i krtani, szybkie oddychanie, skurcz oskrzeli, kaszel, nocna duszność napadowa, niedotlenienie narządów i tkanek, rzężenia, świszczący oddech | |
Zaburzenia żołądka i jelit | nudności, biegunka, wymioty | ból brzucha, ból w górnej części brzucha, suchość w jamie ustnej, niestrawność, dyskomfort w żołądku, rozdęcie brzucha, puchlina brzuszna, zaparcie, utrudnienie połykania, wzdęcia | |
Zaburzenia wątroby i dróg żółciowych | zwiększenie aktywności enzymów wątrobowych (aminotransferazy alaninowej, aminotransferazy asparaginianowej, fosfatazy zasadowej we krwi, bilirubiny związanej, bilirubiny we krwi) | zastój żółci, powiększenie wątroby, hiperbilirubinemia, żółtaczka, zaburzenie czynności wątroby, toksyczne działanie na wątrobę, zaburzenie dotyczące wątroby | |
Zaburzenia skóry i tkanki podskórnej | wysypka, świąd, rumień, nadmierne pocenie się | rumień wielopostaciowy, wysypka plamkowa, wysypka plamisto-grudkowa, wysypka świądowa, pokrzywka, alergiczne zapalenie skóry, świąd uogólniony, wysypka rumieniowata, wysypka uogólniona, wysypka odropodobna, zmiana skórna | martwica toksyczno- rozpływna naskórka i zespół Stevensa- Johnsona (patrz punkt 4.4) |
Zaburzenia mięśniowo- szkieletowe i tkanki łącznej | ból stawów | ból pleców, ból kończyn, ból kości, osłabienie mięśni, ból mięśni | |
Zaburzenia nerek i dróg moczowych | niewydolność nerek, ostra niewydolność nerek |
Klasyfikacja układów i narządów | Często (> 1/100 do < 1/10) | Niezbyt często (> 1/1000 do < 1/100) | Częstość nieznana (nie może być określona na podstawie dostępnych danych) |
Zaburzenia ogólne i stany w miejscu podania | gorączka, dreszcze, świąd w miejscu wlewu | ból, ból w miejscu cewnikowania, zmęczenie, uczucie zimna, uczucie gorąca, rumień w miejscu wlewu, stwardnienie w miejscu wlewu, ból w miejscu wlewu, obrzmienie w miejscu wlewu, zapalenie żył w miejscu wstrzyknięcia, obrzęk obwodowy, tkliwość, dyskomfort w klatce piersiowej, ból w klatce piersiowej, obrzęk twarzy, uczucie zmiany temperatury ciała, stwardnienie, wynaczynienie w miejscu wlewu, podrażnienie w miejscu wlewu, zapalenie żył w miejscu wlewu, wysypka w miejscu wlewu, pokrzywka w miejscu wlewu, rumień w miejscu wstrzyknięcia, obrzęk w miejscu wstrzyknięcia, ból w miejscu wstrzyknięcia, obrzmienie w miejscu wstrzyknięcia, złe samopoczucie, obrzęk | |
Badania diagnostyczne | zmniejszenie stężenia potasu we krwi, zmniejszenie stężenia albumin | zwiększenie stężenia kreatyniny we krwi, obecność krwinek czerwonych w moczu, zmniejszenie stężenia całkowitego białka, obecność białka w moczu, wydłużenie czasu protrombinowego, skrócenie czasu protrombinowego, zmniejszenie stężenia sodu we krwi, zwiększenie stężenia sodu we krwi, zmniejszenie stężenia wapnia we krwi, zwiększenie stężenia wapnia we krwi, zmniejszenie stężenia chlorków we krwi, zwiększenie stężenia glukozy we krwi, zmniejszenie stężenia magnezu we krwi, zmniejszenie stężenia fosforu we krwi, zwiększenie stężenia fosforu we krwi, zwiększenie stężenia mocznika we krwi, wydłużenie czasu częściowej tromboplastyny po aktywacji, zmniejszenie stężenia wodorowęglanów we krwi, zwiększenie stężenia chlorków we krwi, zwiększenie stężenia potasu we krwi, zwiększenie ciśnienia krwi, zmniejszenie stężenia kwasu moczowego we krwi, obecność krwi w moczu, nieprawidłowe odgłosy oddechowe, zmniejszenie stężenia dwutlenku węgla, zwiększenie stężenia leków immunosupresyjnych, zwiększenie Międzynarodowego Współczynnika Znormalizowanego, wałeczki moczowe, obecność białych krwinek w moczu oraz zwiększenie pH moczu |
Przeprowadzono również ocenę kaspofunginy w dawce 150 mg/dobę (przez okres do 51 dni) u 100 dorosłych pacjentów (patrz punkt 5.1). W badaniu porównano dawkę 50 mg/dobę kaspofunginy (po podaniu nasycającej dawki 70 mg w dniu 1) z dawką 150 mg/dobę w leczeniu inwazyjnej kandydozy. W tej grupie pacjentów bezpieczeństwo stosowania kaspofunginy w dużych dawkach ogólnie było podobne jak u pacjentów otrzymujących 50 mg kaspofunginy na dobę. Odsetki pacjentów, u których wystąpiły ciężkie reakcje niepożądane związane z przyjmowanym lekiem lub reakcje niepożądane związane z przyjmowanym lekiem, w wyniku których leczenie kaspofunginą zostało przerwane, były porównywalne w obu grupach leczenia.
Dzieci i młodzież
Dane z 5 badań klinicznych przeprowadzonych z udziałem 171 dzieci i młodzieży wskazują, że występowanie klinicznych zdarzeń niepożądanych u dzieci i młodzieży (26,3%; 95% CI od 19,9 do 33,6) nie jest odnotowywane częściej niż u dorosłych przyjmujących kaspofunginę (43,1%; 95% CI od 40,0 do 46,2). Prawdopodobnie jednak u dzieci i młodzieży profil działań niepożądanych jest inny niż u dorosłych. Najczęściej zgłaszanymi klinicznymi zdarzeniami niepożądanymi związanymi z przyjmowaniem kaspofunginy u dzieci i młodzieży były: gorączka (11,7%), wysypka (4,7%) oraz ból głowy (2,9%).
Tabelaryczne zestawienie działań niepożądanych
Zgłaszano występowanie następujących działań niepożądanych:
Klasyfikacja układów i narządów | Bardzo często (> 1/10) | Często (> 1/100 do < 1/10) |
Zaburzenia krwi i układu chłonnego | zwiększenie liczby granulocytów kwasochłonnych | |
Zaburzenia układu nerwowego | ból głowy | |
Zaburzenia serca | tachykardia | |
Zaburzenia naczyniowe | uderzenia gorąca, niedociśnienie tętnicze | |
Zaburzenia wątroby i dróg żółciowych | zwiększenie aktywności enzymów wątrobowych (AspAT, AlAT) | |
Zaburzenia skóry i tkanki podskórnej | wysypka, świąd | |
Zaburzenia ogólne i stany w miejscu podania | gorączka | dreszcze, ból w miejscu cewnikowania |
Badania diagnostyczne | zmniejszenie stężenia potasu, hipomagnezemia, zwiększenie stężenia glukozy, zmniejszenie stężenia fosforu lub zwiększenie stężenia fosforu |
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego. Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów Leczniczych Urzędu Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych
Al. Jerozolimskie 181C 02-222 Warszawa
Tel.: + 48 22 49 21 301
Faks: + 48 22 49 21 309
E-mail: ndl@urpl.gov.pl
Działania niepożądane można zgłaszać również podmiotowi odpowiedzialnemu.
Odnotowano niezamierzone podanie kaspofunginy w dawce dobowej do 400 mg. W wyniku tych zdarzeń nie odnotowano wystąpienia klinicznie istotnych działań niepożądanych. Kaspofungina nie ulega dializie.
Grupa farmakoterapeutyczna: inne leki przeciwgrzybicze podawane systemowo Kod ATC: J02AX04.
Mechanizm działania
Octan kaspofunginy jest półsyntetycznym lipopeptydem (echinokandyna), syntetyzowanym z produktu fermentacji Glarea lozoyensis. Octan kaspofunginy hamuje syntezę beta-(1,3)-D-glukanu, istotnego składnika ściany komórkowej wielu grzybów pleśniowych i drożdżaków. Beta-(1,3)-D- glukan nie występuje w komórkach ssaków.
Wykazano działanie grzybobójcze kaspofunginy na drożdżaki z rodzaju Candida. Badania in vitro oraz in vivo wykazały, że ekspozycja grzybów z rodzaju Aspergillus na kaspofunginę prowadzi do rozpadu i śmierci części szczytowej grzybni i miejsc jej rozgałęziania, gdzie następuje wzrost komórek i ich podział.
Działanie farmakodynamiczne
In vitro kaspofungina wykazuje aktywność przeciwko grzybom z rodzaju Aspergillus (Aspergillus fumigatus [N = 75], Aspergillus flavus [N = 111], Aspergillus niger [N = 31], Aspergillus nidulans [N
= 8], Aspergillus terreus [N = 52] i Aspergillus candidus [N = 3]). Kaspofungina wykazuje również in vitro aktywność przeciwko grzybom z rodzaju Candida (Candida albicans [N = 1,032], Candida dubliniensis [N = 100], Candida glabrata [N = 151], Candida guilliermondii [N = 67], Candida kefyr [N = 62], Candida krusei [N = 147], Candida lipolytica [N = 20], Candida lusitaniae [N = 80], Candida parapsilosis [N = 215], Candida rugosa [N = 1] i Candida tropicalis [N = 258]), w tym izolatom grzybów z mutacjami transportowymi (powodującymi oporność na wiele leków), a także izolatom grzybów z nabytą lub naturalną opornością na flukonazol, amfoterycynę B i 5-flucytozynę. Badanie wrażliwości przeprowadzono modyfikowanymi metodami zgodnie z Clinical and Laboratory Standards Institute (CLSI, znanym wcześniej jako National Committee for Clinical Laboratory Standards [NCCLS]) M38-A2 (dla gatunków z rodzaju Aspergillus) oraz M27-A3 (dla gatunków z rodzaju Candida).
Standardy oznaczania wrażliwości drożdżaków na leki zostały ustalone przez EUCAST. Wartości graniczne EUCAST nie zostały jeszcze ustalone dla kaspofunginy ze względu na znaczne różnice międzylaboratoryjne w zakresach MIC dla kaspofunginy. Zamiast wartości granicznych należy przyjąć, że izolaty Candida, które są wrażliwe zarówno na anidulafunginę, jak i na mykafunginę, będą wrażliwe na kaspofunginę. Podobnie można uznać, że izolaty C. parapsilosis wykazujące pośrednią wrażliwość na anidulafunginę i mykafunginę są pośrednio wrażliwe na kaspofunginę.
Mechanizm powstawania oporności
U niewielkiej liczby pacjentów zidentyfikowano w trakcie leczenia izolaty drożdżaków z rodzaju Candida o zmniejszonej wrażliwości na kaspofunginę (zgłaszano wartości MIC kaspofunginy > 2 mg/l (zwiększenie wartości MIC czterokrotne do trzydziestokrotnego) przy zastosowaniu standaryzowanej techniki oznaczania wartości MIC, zatwierdzonej przez CLSI). Zidentyfikowany mechanizm powstawania oporności to mutacja w genach FKS1 i/lub FKS2 (dla C. glabrata). Przypadki te wiązały się ze złymi wynikami klinicznymi.
Stwierdzono powstawanie oporności na kaspofunginę u gatunków z rodzaju Aspergillus w warunkach in vitro. Podczas ograniczonego stosowania klinicznego obserwowano powstawanie oporności na kaspofunginę u pacjentów z inwazyjną aspergilozą. Nie ustalono mechanizmu powstawania oporności.
Przypadki oporności na kaspofunginę różnych klinicznych izolatów Aspergillus występują rzadko. Zaobserwowano oporność na kaspofunginę w przypadku Candida, ale częstość występowania może różnić się w zależności od gatunku lub obszaru.
Skuteczność kliniczna i bezpieczeństwo stosowania
Inwazyjna kandydoza u pacjentów dorosłych: Do początkowego badania, w którym porównano skuteczność kaspofunginy i amfoterycyny B w leczeniu inwazyjnej kandydozy, włączono 239 pacjentów. U 24 pacjentów występowała neutropenia. Do najczęstszych diagnoz należały: zakażenia krwi (kandydemia) (77%, n=186) oraz zapalenie otrzewnej z zakażeniem Candida (8%, n=19); z badania wykluczono pacjentów z wywołanym przez Candida zapaleniem wsierdzia, zapaleniem szpiku kostnego lub zapaleniem opon mózgowo-rdzeniowych. Kaspofunginę stosowano w dawce 50 mg raz na dobę, po podaniu dawki nasycającej 70 mg, podczas gdy amfoterycyna B stosowana była w dawce od 0,6 mg/kg mc. do 0,7 mg/kg mc. na dobę u pacjentów bez neutropenii lub w dawce od 0,7 mg/kg mc. do 1,0 mg/kg mc. na dobę u pacjentów z neutropenią. Średni czas trwania terapii dożylnej wynosił 11,9 dni, w zakresie od 1 do 28 dni. Odpowiedź uznawano za korzystną w razie jednoczesnego ustąpienia objawów i wyeliminowania zakażenia Candida w badaniach mikrobiologicznych.
W podstawowej analizie skuteczności (analiza MITT) po zakończeniu leczenia dożylnego uwzględniono 224 pacjentów; wskaźniki korzystnej odpowiedzi na leczenie inwazyjnej kandydozy były porównywalne dla kaspofunginy (73% [80/109]) i amfoterycyny B (62% [71/115]) (% różnicy 12,7 [95,6% CI, od -0,7 do 26,0]). Wśród pacjentów z kandydemią wskaźniki korzystnej odpowiedzi po zakończeniu leczenia dożylnego były porównywalne dla kaspofunginy (72% [66/92]) i amfoterycyny B (63% [59/94]) w podstawowej analizie skuteczności (analiza MITT) (% różnicy 10,0 [95% CI od -4,5 do 24,5]). Dane dotyczące pacjentów z innymi zakażeniami niż zakażenie krwi były bardziej ograniczone. Wskaźniki korzystnej odpowiedzi na leczenie u pacjentów z neutropenią wynosiły: 7/14 (50%) w grupie pacjentów otrzymujących kaspofunginę oraz 4/10 (40%) w grupie pacjentów otrzymujących amfoterycynę B. Te ograniczone dane zostały poparte wynikami badań dotyczących leczenia empirycznego.
W drugim badaniu pacjenci z inwazyjną kandydozą otrzymali kaspofunginę w dawce 50 mg/dobę (po podaniu nasycającej dawki 70 mg w dniu 1) lub kaspofunginę w dawce 150 mg/dobę (patrz punkt 4.8). W tym badaniu dawka kaspofunginy była podawana w ciągu 2 godzin (zamiast rutynowo stosowanego wlewu 1-godzinnego). Z udziału w badaniu wykluczono pacjentów z podejrzeniem wywołanego przez Candida zapalenia wsierdzia, zapalenia opon mózgowo-rdzeniowych lub zapalenia szpiku kostnego. Ponieważ było to badanie dotyczące oceny leczenia pierwszego rzutu, wykluczono również pacjentów opornych na wcześniej stosowane leki przeciwgrzybicze. Liczba włączonych do badania pacjentów z neutropenią była także ograniczona (8%). Drugorzędowym punktem końcowym badania była ocena skuteczności leczenia. Pacjenci, którzy spełnili kryteria włączenia do badania i otrzymali jedną lub dwie dawki kaspofunginy, zostali włączeni do analizy skuteczności. Na koniec okresu leczenia kaspofunginą stwierdzono ogólnie korzystne wyniki odpowiedzi, które były podobne w 2 grupach leczenia: 72% (73/102) i 78% (74/95), odpowiednio dla grupy leczonej kaspofunginą w dawce 50 mg i dla grupy stosującej lek w dawce 150 mg (różnica 6,3% [95% CI -5,9, 18,4]).
Inwazyjna aspergiloza u pacjentów dorosłych: Przeprowadzono otwarte, nieporównawcze badanie oceniające skuteczność, tolerancję i bezpieczeństwo stosowania kaspofunginy. Do badania włączono 69 dorosłych pacjentów (wiek 18 – 80 lat) z inwazyjną aspergilozą, u których dotychczasowa standardowa terapia przeciwgrzybicza była nieskuteczna (progresja choroby lub brak działania innych leków przeciwgrzybiczych po co najmniej 7 dniach leczenia) – miało to miejsce u 84% pacjentów włączonych do badania, bądź źle tolerowana – co miało miejsce u 16% pacjentów włączonych do badania. U większości pacjentów występowały dodatkowo choroby podstawowe (nowotwory złośliwe układu krwiotwórczego [N = 24], stan po przeszczepie allogenicznym szpiku kostnego lub po przeszczepie komórek macierzystych [N = 18], stan po przeszczepie narządu [N = 8], guz lity [N = 3] lub inne stany [N = 10]). Do rozpoznania inwazyjnej aspergilozy oraz określenia odpowiedzi na leczenie (odpowiedź klasyfikowano jako korzystną w przypadku znamiennej klinicznie poprawy w badaniu radiologicznym oraz ustępowania objawów podmiotowych i przedmiotowych) zastosowano ścisłe kryteria opracowane według Mycoses Study Group Criteria. Średni okres leczenia wyniósł 33,7
dnia, w przedziale od 1 do 162 dni. Niezależna grupa ekspertów stwierdziła, że korzystna odpowiedź na leczenie wystąpiła u 41% pacjentów (26/63), którzy otrzymali co najmniej 1 dawkę kaspofunginy. W grupie pacjentów, którzy przyjmowali kaspofunginę przez ponad 7 dni, korzystną odpowiedź na leczenie stwierdzono w 50% przypadków (26/52). Korzystną odpowiedź odnotowano u 36% (19/53) pacjentów, u których występowała oporność na poprzednio stosowane leczenie, oraz u 70% (7/10) pacjentów, u których wystąpiła nietolerancja poprzednio stosowanego leczenia. U 5 pacjentów włączonych do badania w związku z opornością na stosowane dotychczasowe leczenie przeciwgrzybicze, dawki stosowanych pierwotnie leków przeciwgrzybiczych były niższe od dawek zazwyczaj stosowanych w leczeniu inwazyjnej aspergilozy. Pomimo tego wskaźnik korzystnej odpowiedzi podczas leczenia kaspofunginą był zbliżony do wskaźników obserwowanych u pozostałych pacjentów opornych na leczenie (odpowiednio 2/5 vs. 17/48). Odsetek odpowiedzi wyniósł 47% (21/45) u pacjentów z lokalizacją infekcji w płucach oraz 28% (5/18) w przypadku lokalizacji pozapłucnej. Korzystną odpowiedź na leczenie uzyskano u 2 z 8 pacjentów z infekcją pozapłucną, u których występowała potwierdzona, prawdopodobna lub przypuszczalna infekcja ośrodkowego układu nerwowego.
Leczenie empiryczne pacjentów dorosłych z neutropenią i gorączką: Ogółem 1111 pacjentów z utrzymującą się gorączką i neutropenią włączono do badania klinicznego, w którym podawano kaspofunginę w dawce 50 mg raz na dobę, po dawce nasycającej 70 mg albo liposomalny preparat amfoterycyny B w dawce 3 mg/kg mc. na dobę. Pacjenci, którzy mogli zostać włączeni do badania, otrzymywali chemioterapię z powodu nowotworu złośliwego lub zostali poddani przeszczepowi komórek macierzystych układu krwiotwórczego. Występowała u nich neutropenia (<500 komórek/mm3 przez 96 godzin) i gorączka (>38°C) nie ustępująca po ≥96 godzinach stosowania leków przeciwbakteryjnych, podawanych pozajelitowo. Pacjenci mieli być leczeni do 72 godzin po ustąpieniu neutropenii, maksymalnie do 28 dni. Niemniej jednak pacjenci z potwierdzonym zakażeniem grzybiczym mogli być leczeni dłużej. Jeżeli lek był dobrze tolerowany, ale gorączka nie ustępowała, a stan kliniczny ulegał pogorszeniu po 5 dniach leczenia, można było zwiększyć dawkę leku do 70 mg kaspofunginy na dobę (13,3% leczonych pacjentów) albo do 5,0 mg/kg mc. na dobę liposomalnego preparatu amfoterycyny B (14,3% leczonych pacjentów). W głównej, zmodyfikowanej, analizie skuteczności, zgodnej z zaplanowanym leczeniem (MITT), opartej na ogólnym kryterium korzystnej odpowiedzi na leczenie, uwzględniono dane uzyskane od 1 095 pacjentów; stwierdzono porównywalną skuteczność kaspofunginy (33,9%) i liposomalnego preparatu amfoterycyny B (33,7%) [różnica w %: 0,2 (95,2% przedział ufności: od -5,6 do 6,0)]. Korzystną odpowiedź na leczenie stwierdzano w przypadku spełnienia 5 kryteriów: (1) skutecznego wyleczenia zakażenia grzybiczego występującego podczas włączania do badania klinicznego (kaspofungina 51,9% [14/27], liposomalny preparat amfoterycyny B 25,9% [7/27]), (2) niewystępowania zakażeń grzybiczych z przełamania w okresie podawania leku badanego albo w ciągu 7 dni po zakończeniu leczenia (kaspofungina 94,8% [527/556], liposomalny preparat amfoterycyny B 95,5% [515/539]), (3) przeżycia przez 7 dni po zakończeniu przyjmowania leku badanego (kaspofungina 92,6% [515/556], liposomalny preparat amfoterycyny B 89,2% [481/539]), (4) nieprzerywania przyjmowania leku badanego z powodu jego działania toksycznego lub braku skuteczności (kaspofungina 89,7% [499/556], liposomalny preparat amfoterycyny B 85,5% [461/539]), (5) ustąpienia gorączki w okresie neutropenii (kaspofungina 41,2% [229/556], liposomalny preparat amfoterycyny B 41,4% [223/539]). Wskaźniki odpowiedzi na leczenie kaspofunginą i liposomalnym preparatem amfoterycyny B w odniesieniu do zakażeń występujących podczas włączania do badania klinicznego, spowodowanych przez grzyby z rodzaju Aspergillus, wynosiły odpowiednio 41,7% (5/12) oraz 8,3% (1/12); odpowiednie wskaźniki w odniesieniu do zakażeń grzybami z rodzaju Candida wynosiły 66,7% (8/12) oraz 41,7% (5/12). U pacjentów leczonych kaspofunginą obserwowano dołączające się zakażenia następującymi, rzadko spotykanymi drożdżakami i pleśniami: z rodzaju Trichosporon (1), z rodzaju Fusarium (1), z rodzaju Mucor (1) i z rodzaju Rhizopus (1).
Dzieci i młodzież
Bezpieczeństwo i skuteczność stosowania kaspofunginy oceniano u dzieci i młodzieży w wieku od 3 miesięcy do 17 lat w dwóch wieloośrodkowych badaniach prospektywnych. Projekt badania, kryteria diagnostyczne oraz kryteria oceny skuteczności były podobne jak w odpowiednich badaniach prowadzonych z udziałem pacjentów dorosłych (patrz punkt 5.1).
Badanie pierwsze, do którego włączono 82 pacjentów w wieku od 2 do 17 lat, było badaniem randomizowanym z podwójnie ślepą próbą, dotyczącym porównania działania kaspofunginy (podawanej dożylnie w dawce 50 mg/m2 pc. raz na dobę po podaniu w dniu 1. dawki uderzeniowej 70 mg/m2 pc. [bez przekraczania dawki 70 mg na dobę]) i liposomalnej amfoterycyny B (podawanej dożylnie w dawce 3 mg/kg na dobę) w stosunku liczebności grup 2:1 (56 pacjentów przyjmujących kaspofunginę i 26 przyjmujących liposomalną amfoterycynę B) w leczeniu empirycznym dzieci i młodzieży z uporczywą gorączką i neutropenią. Współczynnik powodzenia w analizie MITT po skorygowaniu według warstw ryzyka wyniósł: 46,6% (26/56) dla kaspofunginy oraz 32,2% (8/25) dla liposomalnej amfoterycyny B.
Badanie drugie było to prospektywne, otwarte badanie nieporównawcze, dotyczące oceny bezpieczeństwa i skuteczności leczenia kaspofunginą dzieci i młodzieży (w wieku od 6 miesięcy do 17 lat) z inwazyjną postacią drożdżycy, drożdżycą przełyku oraz inwazyjną postacią aspergilozy (w ramach terapii ratunkowej). Do badania włączono 49 pacjentów, którym w dniu 1 podano dożylnie kaspofunginę w dawce uderzeniowej 70 mg/m2 pc. (która nie mogła przekraczać dawki 70 mg na dobę), a następnie w dawce 50 mg/m2 pc. raz na dobę. Czterdziestu ośmiu spośród tych pacjentów włączono do analizy MITT. U 37 spośród nich stwierdzono inwazyjną postać drożdżycy, u 10 inwazyjną postać aspergilozy, a u 1 pacjenta drożdżycę przełyku. W analizie MITT na zakończenie leczenia kaspofunginą korzystny współczynnik odpowiedzi na leczenie według wskazań był następujący: 81% (30/37) w inwazyjnej postaci drożdżycy, 50% (5/10) w inwazyjnej postaci aspergilozy i 100% (1/1) w drożdżycy przełyku.
Dystrybucja
Kaspofungina w znacznym stopniu wiąże się z albuminami. Frakcja niezwiązanej kaspofunginy w osoczu waha się od 3,5% u zdrowych ochotników do 7,6% u pacjentów z inwazyjną kandydozą. Dystrybucja pełni ważną funkcję w farmakokinetyce kaspofunginy w osoczu i decyduje o przebiegu fazy alfa i beta. Maksymalna dystrybucja do tkanek następuje po 1,5 do 2 dni po podaniu, gdy do tkanek przeniknęło 92% dawki. Prawdopodobnie jedynie niewielka frakcja kaspofunginy, która przeniknęła do tkanek, powraca później do osocza w postaci substancji macierzystej. Z tego względu eliminacja zachodzi przy braku równowagi dystrybucji. Dlatego aktualnie nie jest możliwe obliczenie rzeczywistej objętości dystrybucji kaspofunginy.
Biotransformacja
Kaspofungina ulega samoistnemu rozpadowi do związku z otwartym pierścieniem. Dalszy metabolizm obejmuje hydrolizę peptydu i N-acetylację. Dwa związki pośrednie, powstające podczas rozpadu kaspofunginy do związku z otwartym pierścieniem, wiążą się kowalencyjnie z białkami osocza. W wyniku tego powstaje niewielka ilość nieodwracalnych połączeń z białkami osocza.
Badania in vitro wykazały, że kaspofungina nie jest inhibitorem izoenzymów 1A2, 2A6, 2C9, 2C19, 2D6 czy 3A4 cytochromu P450. W badaniach klinicznych kaspofungina nie indukowała i nie hamowała metabolizmu innych leków z udziałem CYP3A4. Kaspofungina nie jest substratem dla glikoproteiny P i wykazuje słabe powinowactwo do enzymów cytochromu P450.
Eliminacja
Eliminacja kaspofunginy z osocza zachodzi powoli, a klirens wynosi 10–12 ml/min. Stężenia kaspofunginy w osoczu po jednorazowym, 1-godzinnym wlewie dożylnym zmniejszają się wielofazowo. Bezpośrednio po wlewie następuje krótka faza alfa, po której następuje faza beta z okresem półtrwania od 9 do 11 godzin. Występuje także dodatkowa faza gamma z okresem półtrwania wynoszącym 45 godzin. Decydującym mechanizmem wpływającym na klirens osoczowy leku jest dystrybucja, a nie wydalanie czy biotransformacja.
Około 75% podanej dawki radioaktywnej odzyskiwano w ciągu 27 dni: 41% w moczu i 34% w kale. W pierwszych 30 godzinach po podaniu wydalanie lub biotransformacja kaspofunginy są nieznaczne.
Wydalanie jest powolne, a okres półtrwania radioaktywności w końcowej fazie eliminacji wynosił od 12 do 15 dni. Niewielka ilość kaspofunginy jest wydalana w moczu w postaci niezmienionej (około 1,4% dawki).
Farmakokinetyka kaspofunginy jest umiarkowanie nieliniowa. Kumulacja leku zwiększa się w miarę zwiększania dawki. Czas osiągnięcia stanu równowagi po podaniu wielokrotnym zależy od dawki.
Szczególne grupy pacjentów
U pacjentów dorosłych z niewydolnością nerek i łagodną niewydolnością wątroby, u kobiet oraz u pacjentów w wieku podeszłym stwierdzono zwiększoną ekspozycję na kaspofunginę. Na ogół zwiększenie ekspozycji było umiarkowane i nie wymagało dostosowania dawki leku. U pacjentów dorosłych z umiarkowaną niewydolnością wątroby lub u pacjentów o dużej masie ciała może być konieczne dostosowanie dawki (patrz niżej).
Masa ciała: W analizie farmakokinetyki populacyjnej u pacjentów dorosłych z kandydozą stwierdzono, że masa ciała wpływa na farmakokinetykę kaspofunginy. Stężenia leku w osoczu maleją wraz ze zwiększeniem masy ciała pacjenta dorosłego. Przewiduje się, że średnia ekspozycja na lek pacjenta dorosłego o masie ciała 80 kg jest o 23% mniejsza niż pacjenta dorosłego o masie ciała 60 kg (patrz punkt 4.2).
Zaburzenia czynności wątroby: U pacjentów dorosłych z łagodnymi i umiarkowanymi zaburzeniami czynności wątroby stwierdzono zwiększenie AUC kaspofunginy odpowiednio o około 20% i 75%. Nie ma doświadczenia klinicznego dotyczącego stosowania leku u pacjentów dorosłych z ciężkimi zaburzeniami czynności wątroby oraz u dzieci i młodzieży z zaburzeniami czynności wątroby dowolnego stopnia. W badaniach z wielokrotnym dawkowaniem zmniejszenie dobowej dawki podtrzymującej do 35 mg u pacjentów dorosłych z umiarkowaną niewydolnością wątroby, zapewniło uzyskanie wartości AUC zbliżonych do występujących u pacjentów dorosłych z prawidłową czynnością wątroby, u których stosowano zalecane dawkowanie (patrz punkt 4.2).
Zaburzenia czynności nerek: W badaniu klinicznym dotyczącym pojedynczej dawki 70 mg, farmakokinetyka kaspofunginy była zbliżona u dorosłych ochotników z łagodnymi zaburzeniami czynności nerek (klirens kreatyniny 50-80 ml/min) do farmakokinetyki obserwowanej w grupie kontrolnej. Umiarkowane (klirens kreatyniny 31-49 ml/min), zaawansowane (klirens kreatyniny 5-30 ml/min) i krańcowe zaburzenia czynności nerek (klirens kreatyniny <10 ml/min i zależny od dializy) powodowały umiarkowane zwiększenie stężenia kaspofunginy w osoczu po podaniu pojedynczej dawki (przedział: od 30 do 49% dla AUC). Jednakże u pacjentów dorosłych z inwazyjną kandydozą, kandydozą przełyku lub inwazyjną aspergilozą, którzy otrzymali wiele dawek dobowych kaspofunginy w wysokości 50 mg, łagodne do zaawansowanych zaburzenia czynności nerek nie miały znaczącego wpływu na stężenia kaspofunginy. U pacjentów dorosłych z niewydolnością nerek nie jest konieczne dostosowanie dawki. Kaspofungina nie jest usuwana podczas dializy, dlatego po hemodializie nie trzeba podawać dawek uzupełniających.
Płeć: Stężenia kaspofunginy w osoczu u kobiet były większe niż u mężczyzn średnio o około 17–38%.
Osoby w wieku podeszłym: U mężczyzn w podeszłym wieku stwierdzono umiarkowane zwiększenie AUC (o 28%) i C24 godz. (o 32%) w porównaniu z młodymi mężczyznami. U starszych pacjentów leczonych empirycznie lub u starszych pacjentów z inwazyjną kandydozą obserwowano podobny, nieznaczny wpływ wieku, w porównaniu z pacjentami młodszymi.
Rasa: Dane dotyczące farmakokinetyki u poszczególnych pacjentów wskazują na brak klinicznie znamiennych różnic w farmakokinetyce kaspofunginy u osób rasy białej, czarnej, Latynosów oraz Metysów.
Dzieci i młodzież:
U młodzieży (w wieku 12 do 17 lat) stosującej kaspofunginę w dawce 50 mg/m2 pc. na dobę (maksymalnie 70 mg na dobę) wartość pola pod krzywą (AUC0-24 h) dla stężenia osoczowego była
na ogół porównywalna z obserwowaną u dorosłych przyjmujących kaspofunginę w dawce wynoszącej 50 mg na dobę. Młodzież przyjmowała lek w dawce >50 mg na dobę, a faktycznie 6 na 8 osób przyjmowało lek w dawce maksymalnej 70 mg/dobę. U tej młodzieży stężenie kaspofunginy w osoczu było niższe w porównaniu z obserwowanym u dorosłych, przyjmujących lek w dawce 70 mg na dobę (najczęściej stosowanej u młodzieży).
U dzieci (w wieku 2 do 11 lat) przyjmujących kaspofunginę w dawce 50 mg/m2 pc. na dobę (maksymalnie 70 mg na dobę) wartość pola pod krzywą (AUC0-24 h) dla stężenia osoczowego po podaniu kaspofunginy w dawkach wielokrotnych była porównywalna z wartością obserwowaną u dorosłych przyjmujących kaspofunginę w dawce wynoszącej 50 mg na dobę.
U małych dzieci (w wieku od 12 do 23 miesięcy) przyjmujących kaspofunginę w dawce 50 mg/m2 pc. na dobę (maksymalnie 70 mg na dobę) wartość AUC0-24 h dla stężenia osoczowego kaspofunginy po podaniu leku w dawkach wielokrotnych była porównywalna z obserwowaną u dorosłych przyjmujących kaspofunginę w dawce wynoszącej 50 mg na dobę i z obserwowaną u starszych dzieci (w wieku od 2 do 11 lat) przyjmujących kaspofunginę w dawce 50 mg/m2 pc. na dobę.
Ogółem jednak ilość dostępnych danych dotyczących farmakokinetyki, skuteczności i bezpieczeństwa leczenia dzieci w wieku 3 do 10 miesięcy jest ograniczona. Dane farmakokinetyczne pochodzące od 10-miesięcznego dziecka przyjmującego kaspofunginę w dawce 50 mg/m2 pc. na dobę wskazują, że wartość AUC0-24 h znajdowała się w obrębie zakresu, jaki obserwowano u starszych dzieci i dorosłych przyjmujących odpowiednio kaspofunginę w dawce 50 mg/m2 pc. i 50 mg na dobę, podczas gdy u 6-miesięcznego dziecka przyjmującego kaspofunginę w dawce 50 mg/m2 pc. na dobę wykazano nieco wyższą wartość AUC0-24 h.
U noworodków i niemowląt (w wieku < 3 miesięcy) przyjmujących kaspofunginę w dawce 25 mg/m2 pc. na dobę (odpowiadająca średnia dawka dobowa wynosząca 2,1 mg/kg mc.), szczytowa wartość stężenia kaspofunginy (C 1 h) oraz najniższa wartość stężenia kaspofunginy (C 24 h) po podaniu leku w dawkach wielokrotnych były porównywalne do wartości obserwowanych u dorosłych przyjmujących kaspofunginę w dawce 50 mg na dobę. W dniu 1 terapii wartość C1 h była u tych noworodków i niemowląt porównywalna, a wartość C24 h umiarkowanie wyższa (36%) niż u dorosłych. Obserwowano jednak zmienność zarówno wartości C1 h (w dniu 4, średnia geometryczna wynosiła 11,73 µg/ml, zakres 2,63 do 22,05 µg/ml), jak i C24 h (w dniu 4, średnia geometryczna wynosiła 3,55 µg/ml, zakres 0,13 do 7,17 µg/ml). W tym badaniu nie oznaczono wartości AUC0-24 h ze względu na rzadkie pobieranie próbek osocza. Należy zaznaczyć, że nie przeprowadzono odpowiednich prospektywnych badań klinicznych dotyczących skuteczności i bezpieczeństwa leczenia kaspofunginą z udziałem noworodków i niemowląt w wieku poniżej 3 miesięcy.
W przeprowadzonych na szczurach i małpach badaniach toksyczności po wielokrotnym podaniu dożylnym dawek do 7–8 mg/kg mc. obserwowano reakcje w miejscu wstrzyknięcia, objawy reakcji uwolnienia histaminy u szczurów oraz objawy niepożądanego działania na wątrobę u małp. Badania toksycznego wpływu na rozwój potomstwa u szczurów wykazały, że kaspofungina stosowana w dawkach 5 mg/kg mc. powodowała spadek masy ciała płodu oraz wzrost przypadków niepełnego kostnienia kręgów, kości mostka oraz kości czaszki. Było to związane z działaniami niepożądanymi obserwowanymi u matek, takimi jak: uwalnianie histaminy u ciężarnych samic szczurów. Stwierdzano także zwiększenie częstości występowania żeber szyjnych. Kaspofungina nie wykazywała działania genotoksycznego w testach in vitro, a także w przeprowadzonym in vivo teście dotyczącym chromosomów szpiku kostnego myszy. Nie przeprowadzono długoterminowych badań na zwierzętach w celu oceny działania rakotwórczego kaspofunginy. W badaniach prowadzonych na samcach i samicach szczurów nie odnotowano wpływu stosowania kaspofunginy w dawkach wynoszących do 5 mg/kg mc. na dobę na płodność zwierząt.
Sacharoza Mannitol
Kwas octowy lodowaty
Sodu wodorotlenek (do ustalenia pH)
Nie mieszać z roztworami zawierającymi glukozę, ponieważ produkt Caspofungin Stada nie jest stabilny w roztworach zawierających glukozę. Nie mieszać produktu leczniczego z innymi produktami leczniczymi, ponieważ nie wykonywano badań dotyczących zgodności.
36 miesięcy
Przygotowany koncentrat: powinien być zastosowany natychmiast. Badania trwałości wykazały, że koncentrat do sporządzania roztworu do infuzji może być przechowywany przez 24 godziny, jeżeli fiolki są przechowywane w temperaturze do 25°C, a do jego rozpuszczenia użyto wody do wstrzykiwań. Wykazano stabilność chemiczną i fizyczną przez okres do 24 godzin, jeżeli fiolki są przechowywane w temperaturze do 25°C i do rozpuszczania produktu stosowana jest woda.
Rozcieńczony roztwór do infuzji dla pacjenta: powinien być zastosowany natychmiast. Badania trwałości wykazały, że produkt może być użyty w ciągu 24 godzin, jeśli jest przechowywany w temperaturze do 25°C, lub w ciągu 48 godzin, jeśli worek infuzyjny (butelka) jest przechowywany w lodówce (od 2°C do 8°C), a do sporządzenia roztworu do infuzji użyto roztworu chlorku sodu do wstrzykiwań o stężeniu 9 mg/ml (0,9%), 4,5 mg/ml (0,45%) lub 2,25 mg/ml (0,225%) lub roztworu Ringera z mleczanami.
Produkt Caspofungin Stada nie zawiera środków konserwujących. Wykazano chemiczną i fizyczną trwałość przygotowanego produktu przed użyciem przez 24 h w temperaturze 25°C. Z mikrobiologicznego punktu widzenia produkt powinien być zastosowany natychmiast. Jeżeli nie zostanie wykorzystany natychmiast, za czas i warunki przechowywania odpowiada osoba podająca lek. Czas przechowywania nie powinien przekraczać 24 godzin w temperaturze od 2°C do 8°C, chyba że rozpuszczenie i rozcieńczenie miały miejsce w kontrolowanych, zwalidowanych warunkach aseptycznych.
Fiolki przed otwarciem: przechowywać w lodówce (2°C – 8°C).
Warunki przechowywania produktu leczniczego po rekonstytucji i rozcieńczeniu określono w punkcie 6.3.
Caspofungin Stada, 70 mg, proszek do sporządzania koncentratu roztworu do infuzji: fiolka o pojemności 10 mL z bezbarwnego szkła typu I, z korkiem z gumy bromobutylowej i aluminiowym wieczkiem typu flip off, w tekturowym pudełku.
Opakowanie zawiera 1 fiolkę.
Rozpuszczenie produktu Caspofungin Stada
NIE STOSOWAĆ ŻADNYCH ROZTWORÓW ZAWIERAJĄCYCH GLUKOZĘ, ponieważ
Caspofungin Stada nie jest stabilny w roztworach zawierających glukozę. NIE MIESZAĆ, ANI NIE PODAWAĆ W TYM SAMYM WLEWIE Z INNYMI LEKAMI, ponieważ nie ma danych dotyczących jednoczesnego podawania produktu Caspofungin Stada z innymi substancjami czynnymi stosowanymi dożylnie, substancjami pomocniczymi lub innymi produktami leczniczymi. Roztwór do infuzji należy obejrzeć, czy nie zawiera cząstek stałych oraz czy nie zmienia zabarwienia.
Wszelkie niewykorzystane resztki produktu leczniczego lub jego odpady należy usunąć zgodnie z lokalnymi przepisami.
INSTRUKCJA STOSOWANIA LEKU U PACJENTÓW DOROSŁYCH
Caspofungin Stada 70 mg, proszek do sporządzania koncentratu roztworu do infuzji:
Etap 1 Rozpuszczenie zawartości fiolki
Aby rozpuścić proszek, należy doprowadzić fiolkę do temperatury pokojowej, a następnie w sposób jałowy dodać 10,5 ml wody do wstrzykiwań. Stężenie otrzymanego koncentratu będzie wynosiło 7,2 mg/ml.
Biały lub prawie biały, spoisty, liofilizowany proszek całkowicie się rozpuści. Mieszać delikatnie do uzyskania klarownego roztworu. Przygotowany roztwór należy obejrzeć, czy nie zawiera cząstek stałych oraz czy nie jest zabarwiony. Przygotowany roztwór można przechowywać przez 24 godziny w temperaturze do 25°C.
Etap 2 Dodanie rozpuszczonego produktu Caspofungin Stada do roztworu do infuzji dla pacjenta
Do sporządzenia finalnego roztworu do infuzji można używać następujących roztworów: roztwór chlorku sodu do wstrzykiwań lub roztwór Ringera z mleczanami. Roztwór do infuzji należy sporządzić poprzez dodanie w sposób jałowy odpowiedniej objętości przygotowanego koncentratu (tak jak pokazano w tabeli poniżej) do worka lub butelki infuzyjnej o objętości 250 ml. Dawkę dobową 50 mg lub 35 mg, jeśli jest to wskazane, można podać we wlewie o objętości zmniejszonej do 100 ml.
Jeśli roztwór jest mętny lub zawiera osad, nie należy go podawać.
SPORZĄDZANIE ROZTWORU DO INFUZJI DLA OSÓB DOROSŁYCH
Caspofungin Stada 70 mg, proszek do sporządzania koncentratu roztworu do infuzji
DAWKA* | Objętość rozpuszczonego produktu Caspofungin Stada, jaką należy przenieść do worka lub butelki do infuzji. | Preparat standardowy (rozpuszczony produkt Caspofungin Stada dodany do 250 ml), stężenie końcowe | Zmniejszona objętość infuzji (rozpuszczony produkt Caspofungin Stada dodany do 100 ml), stężenie końcowe |
70 mg | 10 ml | 0,28 mg/ml | Nie jest zalecane |
70 mg (z dwóch fiolek 50 mg**) | 14 ml | 0,28 mg/ml | Nie jest zalecane |
35 mg w umiarkowanych zaburzeniach czynności wątroby (z jednej fiolki 70 mg) | 5 ml | 0,14 mg/ml | 0,34 mg/ml |
*Do rozpuszczenia zawartości każdej fiolki należy użyć 10,5 ml płynu.
** Jeśli nie jest dostępna fiolka zawierająca 70 mg, dawkę 70 mg można uzyskać z dwóch fiolek po 50 mg.
INSTRUKCJA STOSOWANIA LEKU U DZIECI I MŁODZIEŻY
Obliczanie pola powierzchni ciała (Body Surface Area, BSA) w celu ustalenia dawki u dzieci i młodzieży
Przed przygotowaniem wlewu należy obliczyć pole powierzchni ciała pacjenta, używając następującego wzoru: (wzór Mostellera).
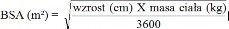
Caspofungin Stada 70 mg, proszek do sporządzania koncentratu roztworu do infuzji:
Przygotowanie wlewu dożylnego zawierającego dawkę 70 mg/m2 pc. dla dzieci i młodzieży w wieku
>3 miesięcy (z użyciem fiolki zawierającej 70 mg produktu)
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA DOPUSZCZENIE DO OBROTU
NUMER POZWOLENIA NA DOPUSZCZENIE DO OBROTU
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
STADA Arzneimittel AG Stadastrasse 2-18
61118 Bad Vibel Niemcy
Pozwolenie nr 23668
Data wydania pierwszego pozwolenia na dopuszczenie do obrotu: 2017.01.09
11.03.2020











