Spis treści:
- NAZWA PRODUKTU LECZNICZEGO
- SKŁAD JAKOŚCIOWY I ILOŚCIOWY
- POSTAĆ FARMACEUTYCZNA
- SZCZEGÓŁOWE DANE KLINICZNE
- WŁAŚCIWOŚCI FARMAKOLOGICZNE
- DANE FARMACEUTYCZNE
- PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA
- NUMER(-Y) POZWOLENIA(Ń) NA DOPUSZCZENIE DO OBROTU
- DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
- DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
CHARAKTERYSTYKA PRODUKTU LECZNICZEGO
NAZWA PRODUKTU LECZNICZEGO
SKŁAD JAKOŚCIOWY I ILOŚCIOWY
POSTAĆ FARMACEUTYCZNA
SZCZEGÓŁOWE DANE KLINICZNE
Wskazania do stosowania
Dawkowanie i sposób podawania
Przeciwwskazania
Specjalne ostrzeżenia i środki ostrożności dotyczące stosowania
Interakcje z innymi produktami leczniczymi i inne rodzaje interakcji
Wpływ na płodność, ciążę i laktację
Wpływ na zdolność prowadzenia pojazdów i obsługiwania maszyn
Działania niepożądane
Przedawkowanie
WŁAŚCIWOŚCI FARMAKOLOGICZNE
Właściwości farmakodynamiczne
Właściwości farmakokinetyczne
Przedkliniczne dane o bezpieczeństwie
DANE FARMACEUTYCZNE
Wykaz substancji pomocniczych
Okres ważności
Specjalne środki ostrożności podczas przechowywania
Rodzaj i zawartość opakowania
Specjalne środki ostrożności dotyczące usuwania i przygotowania produktu leczniczego do stosowania
Przygotowanie dawki
Wkład Humulin R nie wymaga mieszania roztworu przed użyciem. Produkt można stosować tylko jeżeli jest przezroczysty, bezbarwny, nie zawiera nierozpuszczalnych zanieczyszczeń i wygląda jak woda.
Bezpośrednio przed użyciem wkłady Humulin N oraz Humulin M3 (30/70) należy obrócić między dłońmi 10 razy, a następnie 10 razy odwrócić o 180º w celu uzyskania jednorodnie mętnego lub mlecznego wyglądu zawiesiny. Jeżeli tak się nie stanie, należy powtarzać opisane czynności aż do wymieszania się składników. Wkłady zawierają mały szklany koralik, który pomaga wymieszać składniki. Nie potrząsać, ponieważ może to spowodować powstanie piany utrudniającej poprawne odmierzenie dawki.
Należy często kontrolować wygląd insuliny we wkładzie. Nie stosować, jeżeli wewnątrz są widoczne grudki lub białe cząsteczki przylegające do dna lub ścianek, a szkło ma matowy wygląd.
Konstrukcja wkładów uniemożliwia dodanie innej insuliny do wkładu. Zużytych wkładów nie można powtórnie napełniać.
Należy przestrzegać zaleceń wytwórcy dotyczących umieszczania wkładu we wstrzykiwaczu, zakładania igły i wstrzykiwania insuliny, podanych w instrukcji dołączonej do opakowania wstrzykiwacza.
Wstrzykiwanie dawki
PODMIOT ODPOWIEDZIALNY POSIADAJĄCY POZWOLENIE NA
NUMER(-Y) POZWOLENIA(Ń) NA DOPUSZCZENIE DO OBROTU
DATA WYDANIA PIERWSZEGO POZWOLENIA NA DOPUSZCZENIE DO OBROTU I DATA PRZEDŁUŻENIA POZWOLENIA
DATA ZATWIERDZENIA LUB CZĘŚCIOWEJ ZMIANY TEKSTU CHARAKTERYSTYKI PRODUKTU LECZNICZEGO
Humulin R, 100 j.m./ml roztwór do wstrzykiwań
Humulin N, 100 j.m./ml zawiesina do wstrzykiwań
Humulin M3 (30/70), 100 j.m./ml zawiesina do wstrzykiwań
1 ml Humulin R zawiera 100 j.m. insuliny ludzkiej (Insulinum humanum), otrzymywanej metodą rekombinacji DNA E.coli. Jeden wkład do wstrzykiwacza zawiera 3 ml roztworu, co odpowiada 300 j.m. insuliny rozpuszczalnej.
1 ml Humulin N zawiera 100 j.m. insuliny ludzkiej (Insulinum humanum), otrzymywanej metodą rekombinacji DNA E.coli. Jeden wkład do wstrzykiwacza zawiera 3 ml zawiesiny, co odpowiada 300 j.m. insuliny izofanowej.
1 ml Humulin M3 (30/70) zawiera 100 j.m. ludzkiej insuliny (Insulinum humanum) otrzymywanej metodą rekombinacji DNA E.coli. Jeden wkład do wstrzykiwacza zawiera 3 ml zawiesiny, co odpowiada 300 j.m. insuliny dwufazowej w proporcjach 30% insuliny rozpuszczalnej i 70% insuliny izofanowej
Pełny wykaz substancji pomocniczych, patrz punkt 6.1.
Humulin R: roztwór do wstrzykiwań we wkładzie. Humulin R to jałowy, przezroczysty, bezbarwny,
roztwór wodny ludzkiej insuliny, o pH 7-7,8.
Humulin N: zawiesina do wstrzykiwań we wkładzie. Humulin N to jałowa zawiesina białego krystalicznego osadu izofanowej ludzkiej insuliny w izotonicznym buforze fosforanowym, o pH 6,9-7,5.
Humulin M3 (30/70): zawiesina do wstrzykiwań we wkładzie. Humulin M3 (30/70) to jałowa zawiesina ludzkiej insuliny o pH 6,9-7,5 zawierająca 30% insuliny rozpuszczalnej i 70% insuliny izofanowej.
Leczenie pacjentów z cukrzycą, którzy wymagają stosowania insuliny dla utrzymania prawidłowego
metabolizmu glukozy.
Dawkowanie
Dawkowanie ustala lekarz zgodnie z indywidualnym zapotrzebowaniem pacjenta na insulinę.
Dzieci i młodzież
Dane nie są dostępne.
Sposób podawania Podanie podskórne.
Humulin R we wkładach przeznaczony jest wyłącznie do podawania we wstrzyknięciach podskórnych za pomocą wstrzykiwacza wielokrotnego użytku.
Humulin N i Humulin M3 (30/70) we wkładach przeznaczone są wyłącznie do podawania we wstrzyknięciach podskórnych za pomocą wstrzykiwacza wielokrotnego użytku. Tych postaci insuliny nie wolno podawać dożylnie.
Podanie podskórnie należy wykonać w górną część ramienia, udo, pośladek lub brzuch. Należy zmieniać miejsca iniekcji tak, aby to samo miejsce nie było wykorzystywane częściej niż około raz w miesiącu, w celu zmniejszenia ryzyka lipodystrofii i amyloidozy skórnej (patrz punkty 4.4 i 4.8).
Należy zwrócić uwagę, aby w trakcie podawania jakiejkolwiek insuliny Humulin nie wprowadzić igły do naczynia krwionośnego. Po wstrzyknięciu insuliny nie należy masować miejsca iniekcji. Należy poinformować pacjentów o właściwym sposobie wykonywania iniekcji.
Insulina Humulin M3 (30/70) jest gotową mieszanką insuliny rozpuszczalnej i insuliny izofanowej, przygotowaną tak, aby pacjent nie musiał sam mieszać produktów insuliny. Schemat leczenia pacjenta powinien być dostosowany do indywidualnych potrzeb metabolicznych.
Każde opakowanie zawiera Ulotkę dla pacjenta z instrukcją dotyczącą sposobu wykonania iniekcji.
Hipoglikemia.
Nadwrażliwość na substancję czynną lub na którąkolwiek substancję pomocniczą wymienioną w
punkcie 6.1, chyba że jest to częścią programu odczulania.
W żadnym przypadku, nie wolno podawać dożylnie insuliny Humulin.
Zmianę typu lub marki stosowanej u pacjenta insuliny należy przeprowadzać pod ścisłym nadzorem lekarza. Zmiana mocy, marki (producenta), typu (rozpuszczalna, izofanowa, mieszanka), pochodzenia (insulina zwierzęca, ludzka, analog insuliny ludzkiej) i (lub) metody produkcji (rekombinacja DNA lub insulina pochodzenia zwierzęcego) może spowodować konieczność modyfikacji dawki.
W przypadku zmiany z insuliny pochodzenia zwierzęcego na insulinę ludzką, u niektórych pacjentów może być konieczna zmiana dawki. Jeżeli konieczna jest zmiana dawki powinna ona nastąpić przy podaniu pierwszej dawki nowej insuliny lub w czasie pierwszych kilku tygodni lub miesięcy jej stosowania.
U niektórych pacjentów, po zmianie insuliny pochodzenia zwierzęcego na insulinę ludzką, wczesne objawy ostrzegawcze hipoglikemii mogą być mniej wyraźnie zaznaczone lub zupełnie różne od tych występujących podczas stosowania insuliny pochodzenia zwierzęcego. W przypadku uzyskania u pacjenta lepszej kontroli glikemii (np. przez zastosowanie intensywnej insulinoterapii) objawy ostrzegawcze hipoglikemii mogą być mniej wyraźne lub wcale się nie pojawić. Należy poinformować o tym pacjentów. Inne sytuacje, które mogą spowodować zmianę lub osłabienie wczesnych objawów ostrzegawczych hipoglikemii to: długotrwała cukrzyca, neuropatia cukrzycowa, przyjmowanie niektórych leków, np. -adrenolityków. Niewyrównana hipoglikemia lub hiperglikemia może prowadzić do utraty przytomności, śpiączki lub zgonu.
Stosowanie nieodpowiednich dawek lub przerwanie leczenia, zwłaszcza w przypadku cukrzycy insulinozależnej, może prowadzić do hiperglikemii i kwasicy ketonowej – stanów, które potencjalnie mogą być śmiertelne.
Stosowanie ludzkiej insuliny może spowodować wytworzenie przeciwciał, jednak ich miano jest niższe niż w przypadku stosowania oczyszczonej insuliny pochodzenia zwierzęcego.
Zapotrzebowanie na insulinę może ulec znacznej zmianie w przypadku chorób nadnerczy, przysadki mózgowej, tarczycy, zaburzeń czynności nerek lub wątroby.
Zapotrzebowanie na insulinę może być zwiększone podczas choroby lub zaburzeń emocjonalnych. Modyfikacja dawki może być również konieczna w przypadku zmiany aktywności fizycznej pacjenta
lub sposobu odżywiania.
Pacjentów należy poinformować o konieczności ciągłego zmieniania miejsca wstrzyknięcia, w celu zmniejszenia ryzyka lipodystrofii i amyloidozy skórnej. Po wstrzyknięciu insuliny w obszarze występowania takich odczynów, może być opóźnione wchłanianie insuliny i pogorszona możliwość kontroli glikemii. Zgłaszano, że nagła zmiana miejsca wstrzyknięcia na obszar niedotknięty zmianami skutkuje wystąpieniem hipoglikemii. Po zmianie miejsca wstrzyknięcia zaleca się kontrolę stężenia glukozy we krwi; można też rozważyć dostosowanie dawki leków przeciwcukrzycowych.
Jednoczesne stosowanie insuliny ludzkiej z pioglitazonem
Zgłaszano przypadki niewydolności serca w czasie jednoczesnego stosowania insuliny i pioglitazonu, szczególnie u pacjentów z czynnikami ryzyka niewydolności serca. Należy o tym pamiętać przed zastosowaniem leczenia skojarzonego insuliną ludzką z pioglitazonem. W przypadku leczenia skojarzonego należy obserwować, czy u pacjentów nie występują objawy przedmiotowe i podmiotowe niewydolności serca, zwiększenie masy ciała i obrzęki. Jeśli wystąpi nasilenie objawów ze strony układu krążenia, należy przerwać stosowanie pioglitazonu.
Instrukcja użycia i postępowania
Aby uniknąć ewentualnego przeniesienia chorób, każdy wkład może być używany tylko przez jedną osobę, nawet, gdy igła na wstrzykiwaczu została zmieniona.
Wstrzykiwacze przeznaczone do stosowania z wkładami Humulin
Wkłady są przeznaczone do stosowania wyłącznie ze wstrzykiwaczem insulinowym wielokrotnego użytku firmy Lilly i nie mogą być używane z żadnym innym wstrzykiwaczem wielokrotnego użytku, ponieważ dokładność dawkowania z innym wstrzykiwaczem nie została ustalona.
Identyfikowalność
W celu poprawienia identyfikowalności biologicznych produktów leczniczych należy czytelnie zapisać nazwę i numer serii podawanego produktu.
Substancje pomocnicze
Ten produkt leczniczy zawiera mniej niż 1 mmol (23 mg) sodu na dawkę, to znaczy produkt uznaje się
za „wolny od sodu”.
Niektóre produkty lecznicze mogą zmieniać metabolizm glukozy i dlatego należy skonsultować z lekarzem możliwość jednoczesnego przyjmowania innych leków podczas stosowania insuliny (patrz punkt 4.4). Lekarz musi rozważyć możliwość wystąpienia interakcji i zawsze zapytać pacjenta o inne stosowane przez niego produkty lecznicze.
Zapotrzebowanie na insulinę może wzrosnąć pod wpływem substancji o działaniu hiperglikemizującym, takich jak glikokortykosteroidy, hormony tarczycy, hormon wzrostu, danazol,
2-sympatykomimetyki (ritodryna, salbutamol, terbutalina), tiazydy.
Zapotrzebowanie na insulinę może się zmniejszyć pod wpływem substancji o działaniu hipoglikemizującym, jak np. doustne leki hipoglikemizujące, salicylany (np. kwas acetylosalicylowy),
niektóre leki przeciwdepresyjne (inhibitory monoaminooksydazy), niektóre inhibitory konwertazy angiotensyny (kaptopril, enalapril), antagoniści receptora angiotensyny II, nieselektywne leki
-adrenolityczne i alkohol.
Zapotrzebowanie na insulinę może się zmniejszyć bądź zwiększyć pod wpływem analogów
somatostatyny (oktreotyd, lanreotyd).
U pacjentek leczonych insuliną (cukrzyca insulinozależna lub cukrzyca ciężarnych) konieczne jest utrzymanie właściwej kontroli przez cały okres ciąży. Zapotrzebowanie na insulinę zwykle zmniejsza się w pierwszym trymestrze ciąży oraz wzrasta w drugim i trzecim trymestrze. Należy poinformować pacjentki chore na cukrzycę, że w przypadku zajścia w ciążę lub planowaniu ciąży powinny powiadomić o tym lekarza prowadzącego.
U kobiet w ciąży chorych na cukrzycę konieczne jest dokładne kontrolowanie poziomu glukozy i
ogólnego stanu zdrowia.
U pacjentek z cukrzycą, karmiących piersią może być konieczna modyfikacja dawki insuliny i (lub)
stosowanej diety.
U pacjenta na skutek hipoglikemii może być obniżona zdolność koncentracji i reagowania. Może stanowić to zagrożenie w sytuacjach, kiedy te zdolności są szczególnie wymagane (np. prowadzenie pojazdów lub obsługiwanie urządzeń mechanicznych).
Należy poinformować pacjentów, żeby zachowali ostrożność w celu uniknięcia hipoglikemii podczas prowadzenia pojazdów. Jest to szczególnie ważne u osób, które słabiej odczuwają wczesne objawy ostrzegawcze hipoglikemii lub nie są ich całkowicie świadome oraz u osób, u których często występuje hipoglikemia. W takich przypadkach należy rozważyć zasadność prowadzenia pojazdu.
Podczas stosowania insuliny u pacjentów chorych na cukrzycę najczęściej występującym działaniem niepożądanym jest hipoglikemia. Ciężka hipoglikemia może prowadzić do utraty przytomności, a w skrajnych przypadkach do śmierci. Częstość występowania hipoglikemii nie jest przedstawiana, ponieważ hipoglikemia jest zarówno skutkiem podania dawki insuliny jak również innych czynników, np. stosowanej diety i poziomu aktywności fizycznej.
Miejscowa reakcja alergiczna jest częstym (≥1/100 do <1/10) działaniem niepożądanym. W miejscu wstrzyknięcia insuliny może wystąpić rumień, obrzęk i swędzenie. Objawy te zwykle przemijają w ciągu kilku dni lub kilku tygodni. W niektórych przypadkach objawy miejscowe mogą być spowodowane innymi czynnikami niż insulina, np. substancje drażniące występujące w środkach do odkażania skóry lub stosowanie złej techniki wykonania iniekcji.
Ogólnoustrojowe objawy uczuleniowe, będące objawami uogólnionej nadwrażliwości na insulinę występują bardzo rzadko (<1/10 000), ale są potencjalnie bardziej niebezpieczne. Do objawów tych należą: wysypka na całym ciele, duszność, świszczący oddech, zmniejszenie ciśnienia tętniczego krwi, przyspieszone tętno i pocenie. W ciężkich przypadkach objawy uogólnionej alergii mogą stanowić zagrożenie życia. Nieliczne przypadki ciężkiej alergii na produkt Humulin wymagają natychmiastowego leczenia. Może być konieczna zmiana insuliny lub odczulanie.
Niezbyt często (≥1/1 000 do <1/100) w miejscu iniekcji występuje lipodystrofia.
Zaburzenia skóry i tkanki podskórnej:
Częstość nieznana: amyloidoza skórna
Opis wybranych działań niepożądanych
Zaburzenia skóry i tkanki podskórnej
Lipodystrofia i amyloidoza skórna mogą wystąpić w miejscu wstrzyknięcia i spowodować miejscowe opóźnienie wchłaniania insuliny. Ciągła zmiana miejsca wstrzyknięcia w obrębie danego obszaru może zmniejszyć ryzyko wystąpienia takich reakcji lub im zapobiec (patrz punkt 4.4).
Podczas leczenia insuliną zgłaszano obrzęki, szczególnie w przypadku, gdy wcześniej obserwowana niewystarczająca kontrola metaboliczna uległa poprawie w wyniku intensywnej insulinoterapii.
Zgłaszanie podejrzewanych działań niepożądanych
Po dopuszczeniu produktu leczniczego do obrotu istotne jest zgłaszanie podejrzewanych działań niepożądanych. Umożliwia to nieprzerwane monitorowanie stosunku korzyści do ryzyka stosowania produktu leczniczego. Osoby należące do fachowego personelu medycznego powinny zgłaszać wszelkie podejrzewane działania niepożądane za pośrednictwem Departamentu Monitorowania Niepożądanych Działań Produktów Leczniczych Urzędu Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych: Al. Jerozolimskie 181C, 02-222 Warszawa,
tel.: + 48 22 49 21 301, fax: +48 22 49 21 309, strona internetowa: https://smz.ezdrowie.gov.pl. Działania niepożądane można zgłaszać również podmiotowi odpowiedzialnemu lub przedstawicielowi podmiotu odpowiedzialnego.
Nie istnieje jednoznaczna definicja przedawkowania insuliny, ponieważ stężenie glukozy w surowicy krwi jest rezultatem złożonych zależności pomiędzy poziomem insuliny, dostępnością glukozy i innymi procesami metabolicznymi. W wyniku nadmiernej aktywności insuliny w stosunku do spożytego pokarmu i wydatkowanej energii może wystąpić hipoglikemia.
Objawami hipoglikemii mogą być: apatia, stan splątania, kołatanie serca, bóle głowy, poty i wymioty. Łagodna hipoglikemia ustępuje po doustnym podaniu glukozy lub innych produktów zawierających
cukier.
Wyrównanie umiarkowanie nasilonej hipoglikemii polega na domięśniowym lub podskórnym podaniu glukagonu, a następnie doustnym podaniu węglowodanów, kiedy stan pacjenta wystarczająco się poprawi. W przypadku braku reakcji pacjenta na glukagon, należy podać dożylnie roztwór glukozy.
Jeżeli pacjent jest w stanie śpiączki, należy podać domięśniowo lub podskórnie glukagon. W przypadku, gdy glukagon nie jest dostępny lub gdy pacjent nie reaguje na podanie glukagonu, należy podać dożylnie roztwór glukozy. Natychmiast po odzyskaniu świadomości, pacjent powinien otrzymać posiłek.
Może być konieczne długotrwałe doustne podawanie węglowodanów i obserwacja pacjenta, ponieważ hipoglikemia może wystąpić ponownie po krótkotrwałej poprawie klinicznej.
Grupa farmakoterapeutyczna:
Humulin R: insuliny i analogi insuliny, krótko działające, kod ATC: A10AB01
Humulin N: insuliny i analogi insuliny o pośrednim czasie działania, kod ATC: A10AC01
Humulin M3 (30/70): insuliny i analogi insuliny o pośrednim czasie działania w skojarzeniu z krótko
działającymi, kod ATC: A10AD01
Zasadniczym działaniem insuliny jest regulowanie metabolizmu glukozy.
Ponadto, insuliny mają działanie anaboliczne i antykataboliczne, różne w zależności od rodzaju tkanki. W tkance mięśniowej powodują nasilenie syntezy glikogenu, kwasów tłuszczowych, glicerolu i białek, zwiększenie wychwytu aminokwasów z jednoczesnym obniżeniem intensywności procesów glikogenolizy, glukoneogenezy, ketogenezy, lipolizy, katabolizmu białek i zużycia aminokwasów.
Poniżej pokazano typowy profil aktywności (krzywa zużycia glukozy oznaczona grubą linią) po podskórnym podaniu insuliny. Zacienione pole przedstawia zakres odchyleń od wartości średniej jakich pacjent może doświadczać zarówno w czasie jak i intensywności działania insuliny.
Indywidualne odchylenia mogą zależeć od takich czynników jak: wielkość dawki, miejsce wstrzyknięcia, temperatura ciała i aktywność fizyczna pacjenta.
Humulin R
Aktywność insuliny
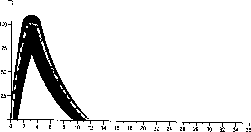
Czas (godziny)
Humulin N
Aktywność insuliny
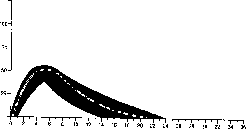
Czas (godziny)
Humulin M3 (30/70)
Aktywność insuliny
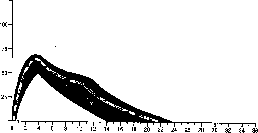
Czas (godziny)
Farmakokinetyka insuliny nie odzwierciedla aktywności metabolicznej hormonu. Dlatego oceniając aktywność insuliny bardziej właściwe jest analizowanie krzywych zużycia glukozy (jak wyjaśniono powyżej).
Humulin jest insuliną ludzką wytwarzaną metodą rekombinacji DNA. W badaniach toksyczności podostrej nie zgłoszono żadnych poważnych zdarzeń niepożądanych. W szeregu testów toksyczności in vitro i in vivo nie wykazano działania mutagennego insuliny Humulin.
Humulin R: m-krezol, glicerol, woda do wstrzykiwań, 10% roztwór kwasu solnego i 10% roztwór
wodorotlenku sodu (do ustalenia pH).
Humulin N: m-krezol, glicerol, fenol, protaminy siarczan, disodu fosforan siedmiowodny, cynku tlenek, woda do wstrzykiwań, 10% roztwór kwasu solnego i 10% roztwór wodorotlenku sodu (do ustalenia pH).
Humulin M3 (30/70): m-krezol, glicerol, fenol, protaminy siarczan, disodu fosforan siedmiowodny, cynku tlenek, woda do wstrzykiwań, 10% roztwór kwasu solnego i 10% roztwór wodorotlenku sodu (do ustalenia pH).
6.2. Niezgodności farmaceutyczne
Nie mieszać produktu leczniczego z insulinami innych producentów oraz z insulinami pochodzenia
zwierzęcego.
Nieużywany wkład
Humulin R: 2 lata
Humulin N i Humulin M3 (30/70): 3 lata
Po umieszczeniu wkładu we wstrzykiwaczu
28 dni
Nieużywany wkład
Przechowywać w lodówce (2C - 8C). Nie zamrażać. Nie narażać na nadmierne ciepło lub bezpośrednie działanie światła słonecznego.
Po umieszczeniu wkładu we wstrzykiwaczu
Przechowywać w temperaturze poniżej 30˚C. Nie przechowywać w lodówce. Wstrzykiwacza z umieszczonym wewnątrz wkładem nie należy przechowywać z zamocowaną igłą.
Wkłady do wstrzykiwacza, silikonowane, składające się z cylindra ze szkła bezbarwnego, zamkniętego z jednej strony tłoczkiem gumowym, a z drugiej kapslem z krążkiem gumowym.
5 wkładów po 3 ml.
Nie należy powtórnie stosować zużytych igieł. Igłę należy usunąć w bezpieczny sposób. Nie należy dzielić się igłami i wstrzykiwaczami z innymi osobami. Wkład można stosować aż do wykorzystania jego zawartości, a następnie należy go usunąć w bezpieczny sposób. Wszelkie niewykorzystane resztki produktu leczniczego lub jego odpady należy usunąć zgodnie z lokalnymi przepisami.
Instrukcja dotycząca przygotowania leku do stosowania
Aby zapobiec rozprzestrzenianiu się chorób, każdy wkład może być używany tylko przez jedną osobę, nawet, gdy igła została zmieniona.
Wkłady są przeznaczone do stosowania wyłącznie ze wstrzykiwaczem insulinowym wielokrotnego użytku firmy Lilly i nie mogą być używane z żadnym innym wstrzykiwaczem wielokrotnego użytku, ponieważ dokładność dawkowania z innym wstrzykiwaczem nie została ustalona.
Należy wstrzyknąć dawkę insuliny zgodnie z zaleceniami lekarza lub pielęgniarki z poradni diabetologicznej. Należy zmieniać miejsca iniekcji tak, aby to samo miejsce nie było wykorzystywane częściej niż około raz w miesiącu.
Każde opakowanie zawiera Ulotkę dla pacjenta z instrukcją dotyczącą sposobu wykonania iniekcji.
DOPUSZCZENIE DO OBROTU
Eli Lilly Nederland B.V., Papendorpseweg 83, 3528 BJ Utrecht, Holandia
Humulin R: 1724/Z, R/2470 Humulin N: 1726/Z, R/2467
Humulin M3 (30/70): 2498/Z, R/2460
Humulin R: 14.08.1990 r. / 01.06.1999 r. / 27.07.2004 r. / 29.06.2005 r. / 11.03.2008 r. / 29.07.2009 r.
Humulin N: 14.08.1990 r. / 01.06.1999 r. / 30.07.2004 r. / 24.05.2005 r. / 11.03.2008 r. / 29.07.2009 r. Humulin M3 (30/70): 16.07.1992 r. / 01.06.1999 r. / 27.07.2004 r. / 06.06.2005 r. / 11.03.2008 r.
29.07.2009 r.











